04. Vísceras Abdominales
Visión general de las vísceras abdominales y el tubo digestivo
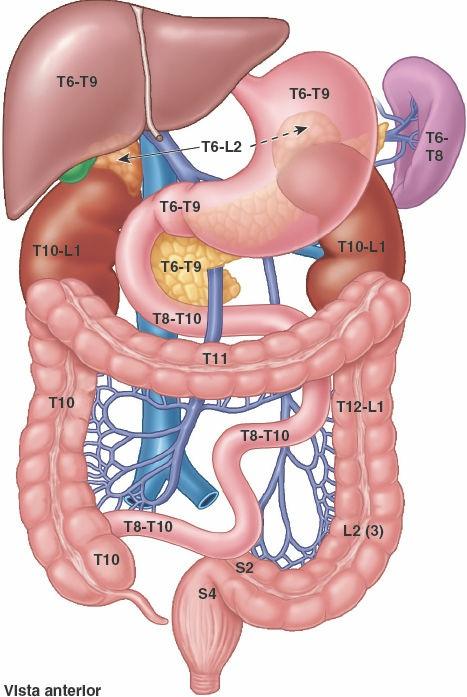
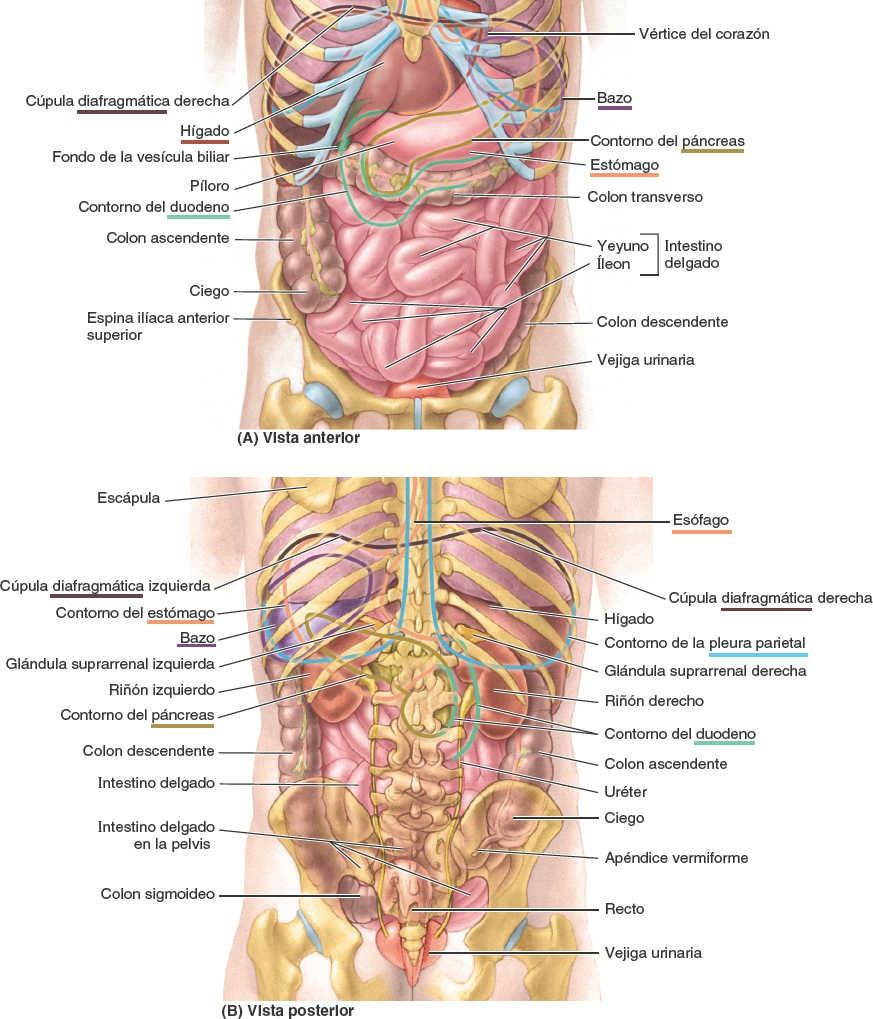
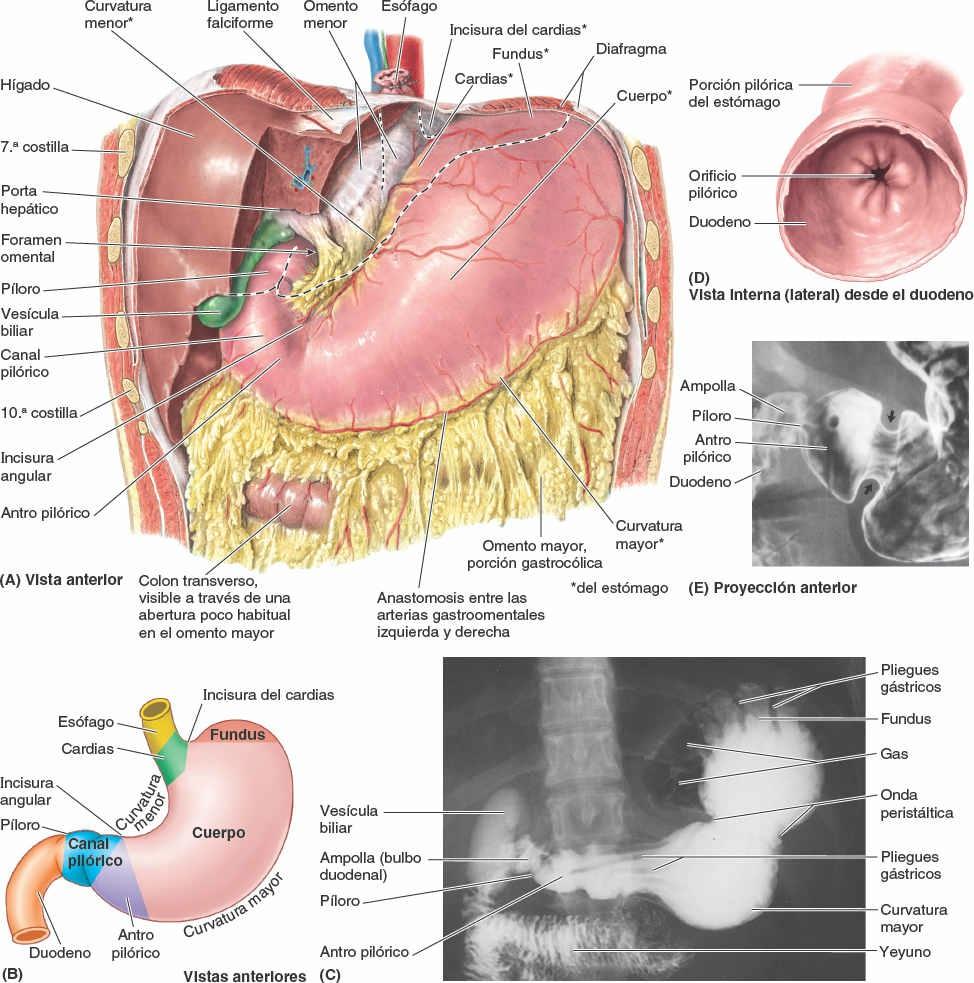
Las principales vísceras del abdomen son la porción terminal del esófago y el estómago, los intestinos, el bazo, el páncreas, el hígado, la vesícula biliar, los riñones y las glándulas suprarrenales (figs. 5-30 y 5-31). Al abrir la cavidad abdominal para estudiar estos órganos se aprecia que el hígado, el estómago y el bazo casi llenan por completo las cúpulas del diafragma. Como se extienden hacia la cavidad torácica, están protegidas por la parte inferior de la caja torácica. También puede constatarse que el ligamento falciforme normalmente se inserta a lo largo de una línea continua a la pared abdominal anterior, descendiendo hasta el ombligo. Divide superficialmente el hígado en los lóbulos derecho e izquierdo. El omento mayor, cuando se encuentra en su posición típica, oculta casi todo el intestino. La vesícula biliar se proyecta por debajo del borde agudo del hígado (fig. 5-31 A).
Los alimentos pasan desde la boca y la faringe a través del esófago hacia el estómago, donde se mezclan con las secreciones gástricas (fig. 5-31 B). La digestión tiene lugar principalmente en el estómago y el duodeno. La peristalsis, una serie de ondas de contracción anulares, se inicia alrededor de la porción media del estómago y avanza lentamente hacia el píloro. Se encarga de mezclar los alimentos masticados con los jugos gástricos y de vaciar el contenido del estómago en el duodeno.
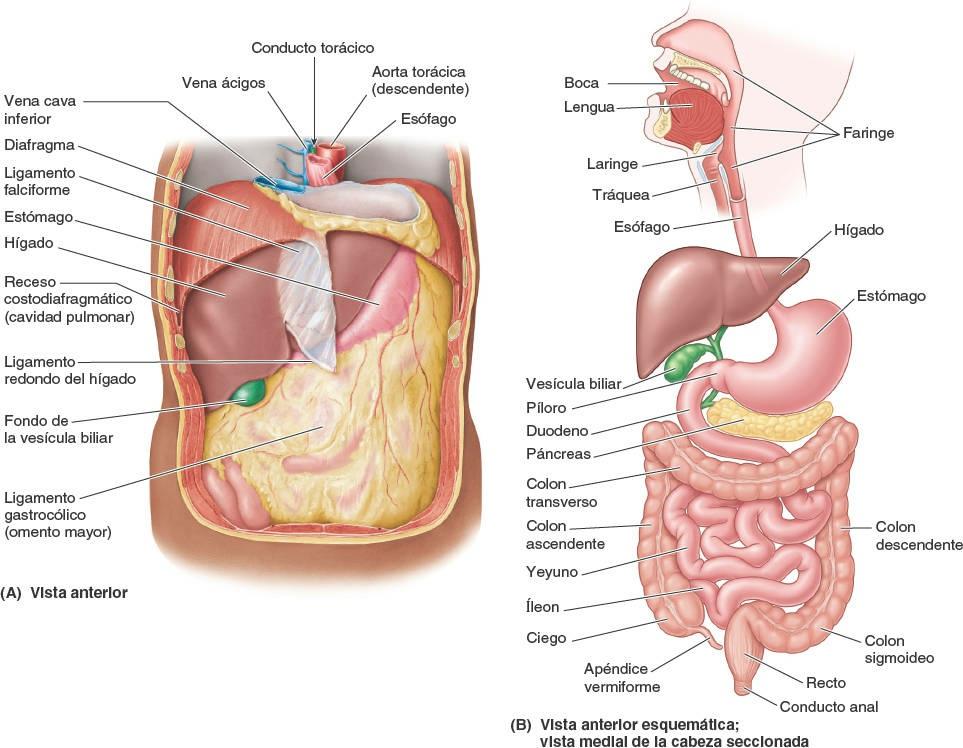
La absorción de compuestos químicos se produce sobre todo en el intestino delgado, un tubo plegado de 5 m a 6 m de longitud (más corto en vida, cuando existe tono muscular, que en el cadáver), formado por el duodeno, el yeyuno y el íleon. La peristalsis también tiene lugar en el yeyuno y el íleon, aunque no es fuerte a no ser que haya una obstrucción. El estómago se continúa con el duodeno, que acoge las desembocaduras de los conductos del páncreas y el hígado, principales glándulas del sistema digestivo.
El intestino grueso está formado por el ciego, que recibe la porción terminal del íleon, el apéndice vermiforme, el colon (ascendente, transverso, descendente y sigmoide), el recto y el conducto anal. La reabsorción de agua tiene lugar, en su mayor parte, en el colon ascendente. Las heces se forman en el colon descendente y sigmoide, y se acumulan en el recto antes de la defecación. El esófago, el estómago y el intestino forman el tubo digestivo, y derivan del intestino anterior, el intestino medio y el intestino posterior primitivos.
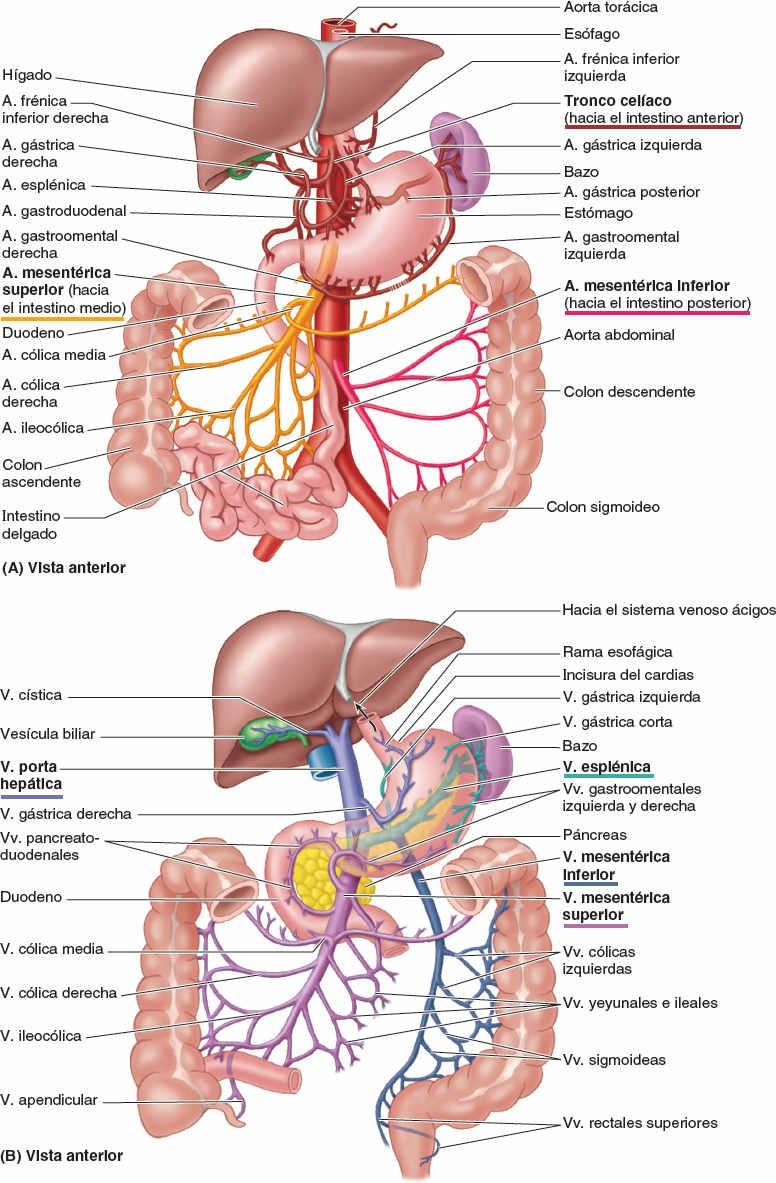
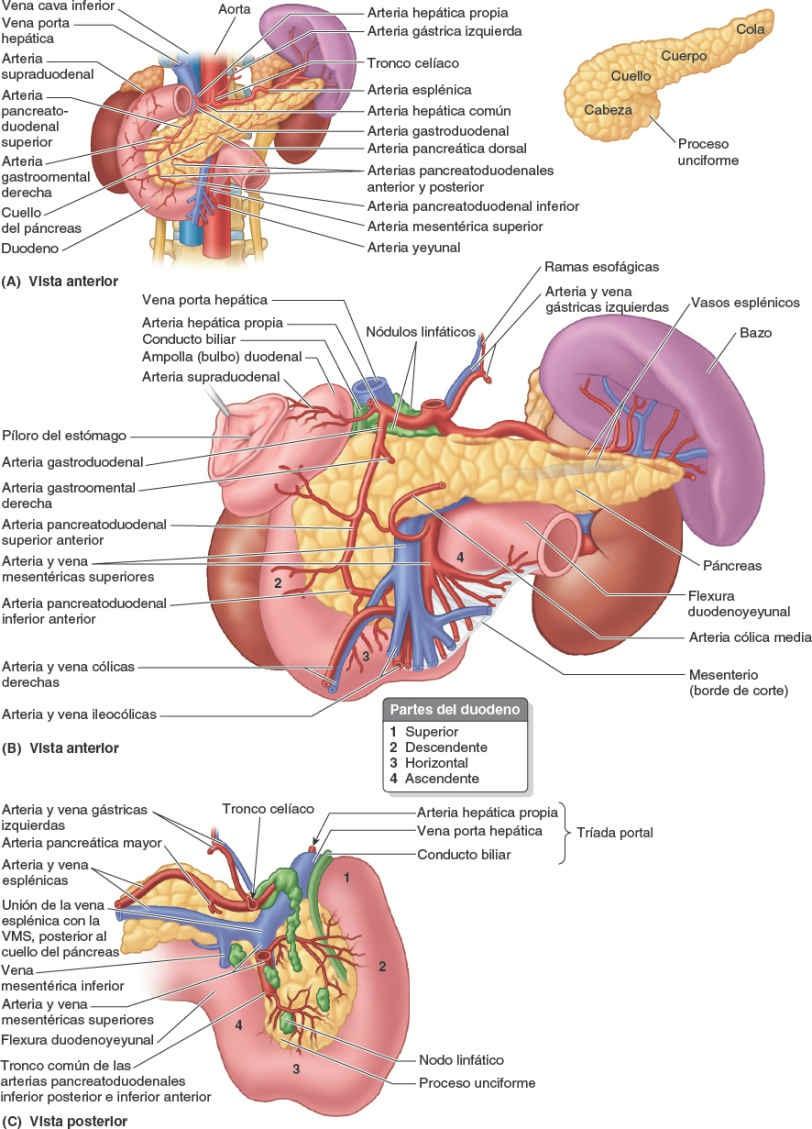
La irrigación arterial de la parte abdominal del sistema digestivo procede de la aorta abdominal. Las tres ramas principales de la aorta abdominal para el tubo digestivo son el tronco celíaco y las arterias mesentéricas superior e inferior (fig. 5-32 A).
La vena porta hepática, formada por la unión de las venas mesentérica superior y esplénica (fig. 5-32 B), es el vaso principal del sistema de la vena porta, que recoge la sangre de la parte abdominal del tubo digestivo, el páncreas, el bazo y la mayor parte de la vesícula biliar, y la transporta hacia el hígado.
Esófago
El esófago es un tubo muscular, de unos 25 cm de largo y 2 cm de diámetro por término medio, que transporta el alimento desde la faringe hasta el estómago (fig. 5-33 A). Mediante fluoroscopia o radioscopia (rayos X con un fluoroscopio), tras la ingestión de una papilla de bario (fig. 5-34) puede verse que el esófago presenta normalmente tres estrechamientos, provocados por la presión ejercida por estructuras adyacentes:
- El estrechamiento cervical (esfínter esofágico superior) en su inicio en la unión faringoesofágica, aproximadamente a 15 cm de los incisivos; provocada por el músculo cricofaríngeo.
- El estrechamiento torácico (broncoaórtico), que es un estrechamiento compuesto, provocado en primer lugar por el cruce del arco de la aorta, a 22,5 cm de los incisivos, y a continuación por el cruce del bronquio principal izquierdo, a 27,5 cm de los incisivos. El primero se aprecia en proyecciones anteroposteriores y el segundo en las laterales.
- El estrechamiento frénico (diafragmático), donde pasa a través del hiato esofágico del diafragma, aproximadamente a 40 cm de los incisivos (fig. 5-33 A).
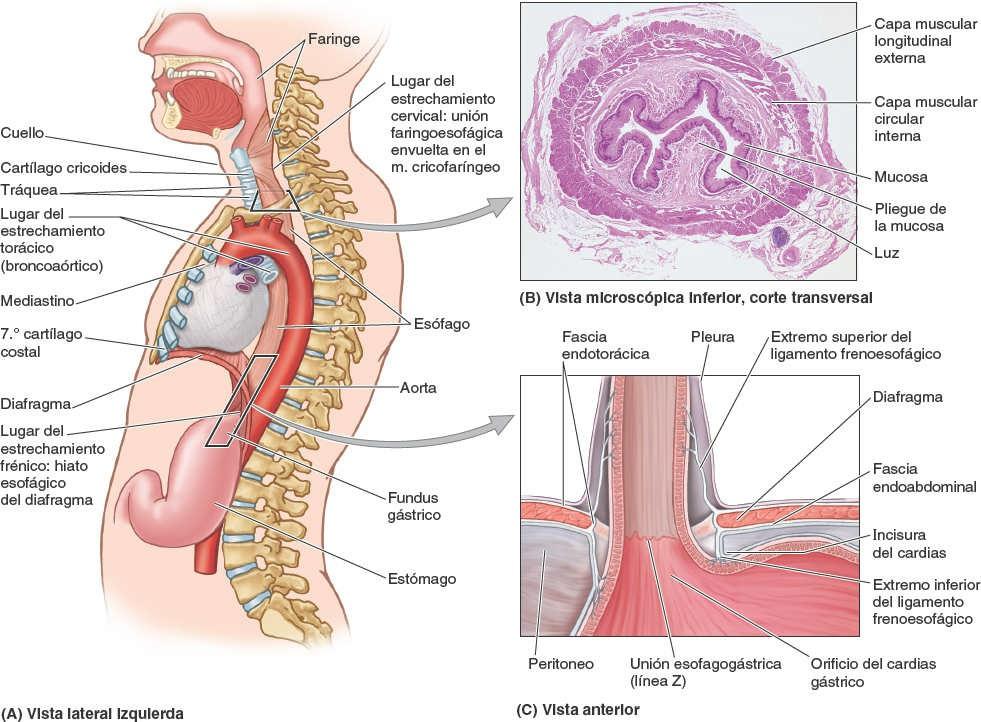
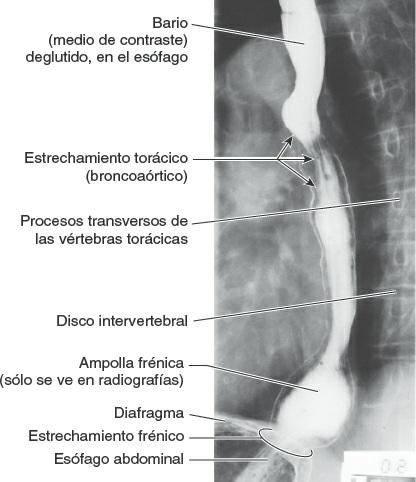
Es importante tener presentes estos estrechamientos cuando se hacen pasar instrumentos por el esófago hacia el estómago, y al valorar radiografías de pacientes que sufren disfagia (dificultad para tragar).
El esófago:
- Sigue la curvatura de la columna vertebral a medida que desciende a través del cuello y el mediastino — la porción media de la cavidad torácica (fig. 5-33 A).
- Posee una capa muscular circular interna y otra longitudinal externa (fig. 5-33 B). En su tercio superior, la capa externa está formada por músculo estriado voluntario; el tercio inferior está compuesto por músculo liso y el tercio medio por ambos tipos de músculo.
- Pasa a través del hiato esofágico, elíptico, en el pilar derecho del diafragma, justo a la izquierda del plano medio, a la altura de la vértebra T10.
- Termina entrando en el estómago por el orificio del cardias gástrico (fig. 5-33 C), localizado a la izquierda de la línea media, a nivel del 7º cartílago costal izquierdo y de la vértebra T11.
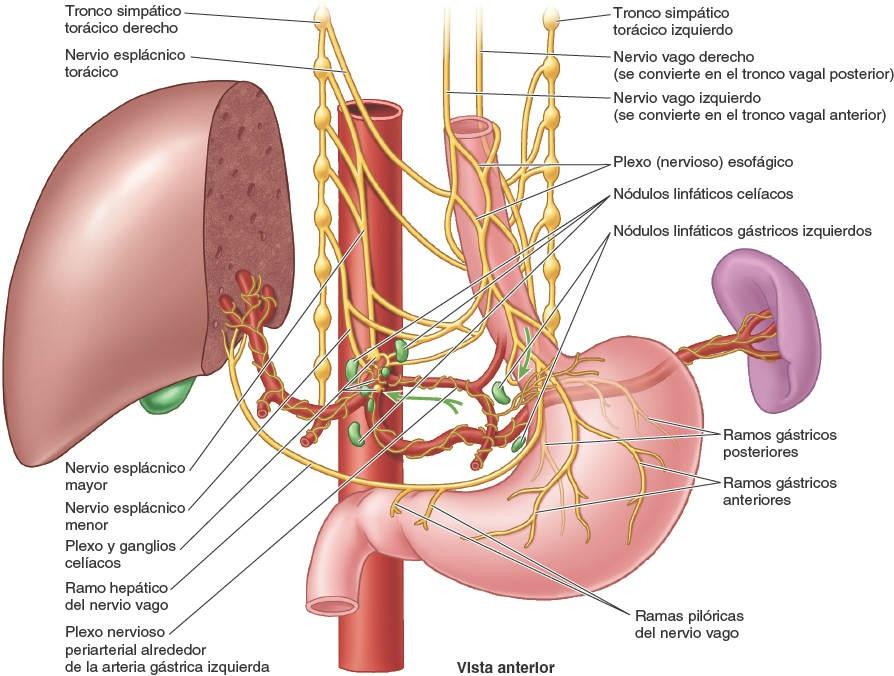
- Está rodeado distalmente por el plexo (nervioso) esofágico (fig. 5-35).
El alimento pasa rápidamente a través del esófago debido a la acción peristáltica de su musculatura, con la ayuda de la gravedad, pero sin depender de ella (es posible tragar cabeza abajo). El esófago está fijado a los bordes del hiato esofágico del diafragma por el ligamento frenoesofágico (fig. 5-33 C), una prolongación de la fascia diafragmática inferior. Este ligamento permite el movimiento independiente del diafragma y del esófago durante la respiración y la deglución.
La porción abdominal del esófago, con forma de trompeta y sólo 1,25 cm de longitud, pasa desde el hiato esofágico del diafragma en el pilar derecho del diafragma al orificio del cardias gástrico, ensanchándose a medida que avanza, y pasando anteriormente y hacia la izquierda a medida que desciende inferiormente. Su cara anterior está cubierta por peritoneo del saco mayor, continuo con el que recubre la cara anterior del estómago. Encaja en un surco de la cara posterior (visceral) del hígado.
La cara posterior de la porción abdominal del esófago está cubierta por peritoneo de la bolsa omental, continuo con el que recubre la cara posterior del estómago. El borde derecho del esófago abdominal se continúa con la curvatura menor del estómago; sin embargo, su borde izquierdo está separado del fundus gástrico por la incisura del cardias entre el esófago y el fundus (fig. 5-37 A).
La unión esofagogástrica se encuentra a la izquierda de la vértebra T11, en el plano horizontal que pasa a través del extremo del proceso xifoides. Los cirujanos y endoscopistas denominan línea Z (fig. 5-33 C) a esta unión: una línea dentada donde se produce la transición abrupta de la mucosa esofágica a la gástrica. Justo superior a esta unión, la musculatura de pilar derecho del diafragma que forma el hiato esofágico funciona como un esfínter esofágico inferior fisiológico, que se contrae y relaja, generalmente en concierto con una capa muscular de grosor variable alrededor del orificio del cardias gástrico. Los estudios radiológicos muestran que los alimentos se detienen aquí de manera momentánea y que el mecanismo de esfínter suele impedir eficazmente el reflujo de contenido gástrico hacia el esófago. Cuando no estamos comiendo, la luz del esófago suele estar colapsada por encima de este nivel, para impedir que el alimento o los jugos gástricos se regurgiten hacia el esófago.
En los capítulos del dorso y del cuello pueden encontrarse detalles sobre la inervación y la vascularización de las porciones cervical y torácica del esófago. La irrigación arterial de la porción abdominal del esófago procede de la arteria gástrica izquierda, una rama del tronco celíaco, y de la arteria frénica inferior izquierda (fig. 5-32 A). El drenaje venoso de las venas submucosas de esta porción del esófago se dirige al sistema de la vena porta a través de la vena gástrica izquierda (fig. 5-32 B), y al sistema venoso sistémico a través de las venas esofágicas que desembocan en la vena ácigos.
El drenaje linfático de la porción abdominal del esófago es hacia los nódulos linfáticos gástricos izquierdos (fig. 5-35); los vasos linfáticos aferentes de dichos nódulos drenan principalmente en los nódulos linfáticos celíacos.
El esófago está inervado por el plexo esofágico, formado por los troncos vagales (que se convierten en los ramos gástricos anteriores y posteriores) y los troncos simpáticos torácicos, a través de los nervios esplácnicos mayores (abdominopélvicos) y los plexos periarteriales que rodean la arteria gástrica izquierda y la arteria frénica inferior izquierda.
Estómago
El estómago es la porción expandida del tubo digestivo que se encuentra entre el esófago y el intestino delgado (fig. 5-31 B). Está especializado en la acumulación de los alimentos ingeridos, a los que prepara química y mecánicamente para su digestión y posterior paso al duodeno. El estómago mezcla los alimentos y sirve de depósito; su función principal es la digestión enzimática. El jugo gástrico convierte gradualmente los alimentos en una mezcla semilíquida, el quimo (del griego, jugo), que pasa con notable rapidez hacia el duodeno. El diámetro del estómago vacío es sólo algo mayor que el del intestino grueso, pero es capaz de una expansión considerable, pudiendo alojar entre 2 l y 3 l de comida.
Situación, partes y anatomía de superficie del estómago
El tamaño, la forma y la posición del estómago pueden variar mucho entre personas con distintos biotipos (hábitos corporales), y cambian incluso en un mismo individuo como resultado de los movimientos del diafragma durante la respiración, del contenido del estómago (vacío respecto a después de una comida copiosa) y de la posición que adopte la persona. En posición supina, el estómago suele encontrarse en los cuadrantes superiores derecho e izquierdo, o en las regiones epigástrica, umbilical y del hipocondrio y flanco izquierdos (fig. 5-36 A). En posición erecta, el estómago se mueve hacia abajo. En los individuos asténicos (delgados y poco musculosos), el cuerpo del estómago puede extenderse hasta la pelvis (fig. 5-36 B).
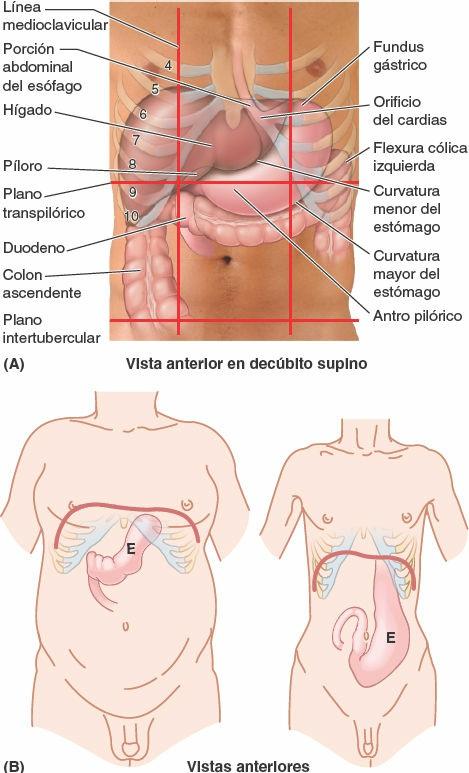
El estómago tiene cuatro porciones (figs. 5-36 A y 5-37 A a C):
- El cardias es la porción que rodea el orificio del cardias, la abertura superior o entrada del estómago. En posición supina, el orificio del cardias suele encontrarse posterior al 6º cartílago costal izquierdo, a 2-4 cm del plano medio, a nivel de la vértebra T11.
- El fundus gástrico es la porción superior dilatada del estómago, que se relaciona con la cúpula izquierda del diafragma y está limitada inferiormente por el plano horizontal del orificio del cardias. La incisura del cardias se encuentra situada entre el esófago y el fundus. El fundus puede estar dilatado por la presencia de gas, líquido, alimentos o cualquier combinación de ellos. En posición supina, el fundus suele situarse posterior a la 6ª costilla izquierda, en el plano de la LMC (fig. 5-36 A).
- El cuerpo, la porción principal del estómago, se encuentra entre el fundus y el antro pilórico.
- La porción pilórica del estómago es la región de salida del estómago, en forma de embudo; su parte ancha, el antro pilórico, termina en el canal (conducto) pilórico, su parte más estrecha (fig. 5-37 A a E). El píloro (del griego, guardián de la puerta) es la región esfinteriana, distal, de la porción pilórica. Es un engrosamiento de la capa circular de músculo liso, que controla la evacuación del contenido gástrico a través del orificio pilórico (abertura inferior o salida del estómago) en el duodeno (fig. 5-37 D).
El estómago se vacía de manera intermitente cuando la presión intragástrica supera la resistencia del píloro. En condiciones normales, el píloro presenta una contracción tónica, excepto cuando expulsa el quimo (masa semilíquida). A intervalos regulares, el peristaltismo gástrico empuja el quimo por el conducto y el orificio pilóricos hacia el intestino delgado, donde continuará su mezclado, digestión y absorción.
En posición supina, la porción pilórica del estómago se encuentra a nivel del plano transpilórico, a la mitad de la distancia entre la incisura yugular superiormente y la cresta del pubis inferiormente (fig. 5-36 A). El plano cruza los 8. vos cartílagos costales y la vértebra L1. En posición erecta, su situación oscila entre las vértebras L2 y L4. El orificio pilórico se encuentra aproximadamente 1,25 cm a la derecha de la línea media.
El estómago también presenta dos curvaturas (fig. 5-37 A a C):
- La curvatura menor forma el borde cóncavo, más corto, del estómago; la incisura angular es la parte más inferior de la curvatura y señala la unión del cuerpo y la porción pilórica del estómago (fig. 5-37 A y B). La incisura angular se encuentra justo a la izquierda de la línea media.
- La curvatura mayor forma el borde convexo, más largo, del estómago. Pasa inferiormente hacia la izquierda desde la unión del 5º espacio intercostal y la LMC, y luego se curva hacia la derecha, pasando profunda al cartílago izquierdo 9º o 10º mientras prosigue medialmente hasta alcanzar el antro pilórico.
Debido a la desigual longitud de la curvatura menor a la derecha y la curvatura mayor a la izquierda, en la mayoría de la gente la forma del estómago recuerda a la letra J.
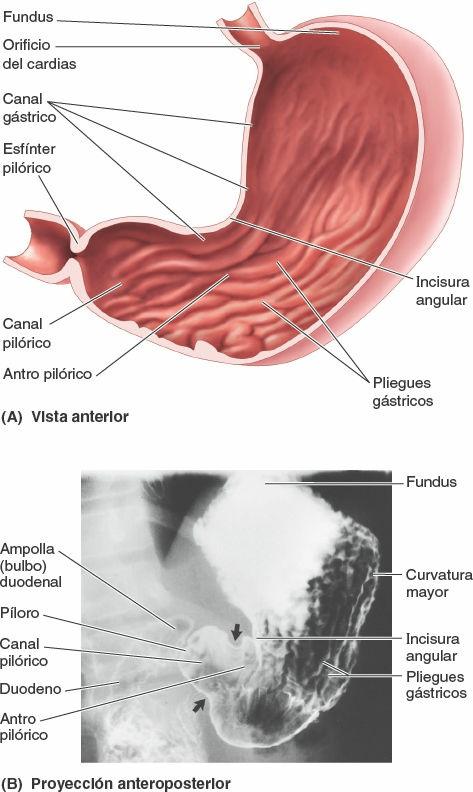
Interior del estómago
La lisa superficie de la mucosa gástrica tiene un color marrón rojizo en vida, excepto en la región pilórica, que es rosa. En el individuo vivo está cubierta por una película mucosa continua que protege su superficie del ácido gástrico que secretan las glándulas del estómago. Cuando la mucosa gástrica se contrae, es lanzada al interior de los llamados pliegues gástricos longitudinales (fig. 5-38 A y B). Estos pliegues son más marcados hacia la porción pilórica y a lo largo de la curvatura mayor.
Durante la deglución se forma transitoriamente un canal gástrico entre los pliegues gástricos longitudinales a lo largo de la curvatura menor. Esto puede observarse tanto radiográfica como endoscópicamente. El canal gástrico se forma debido a la firme fijación de la mucosa gástrica a la capa mucosa, que en esta zona carece de la capa oblicua. Cuando la mayor parte del estómago está vacía, la saliva y pequeñas cantidades de alimentos masticados y otros líquidos pasan a través del canal gástrico hacia el canal pilórico. Los pliegues gástricos se reducen y desaparecen a medida que el estómago se distiende (se llena).
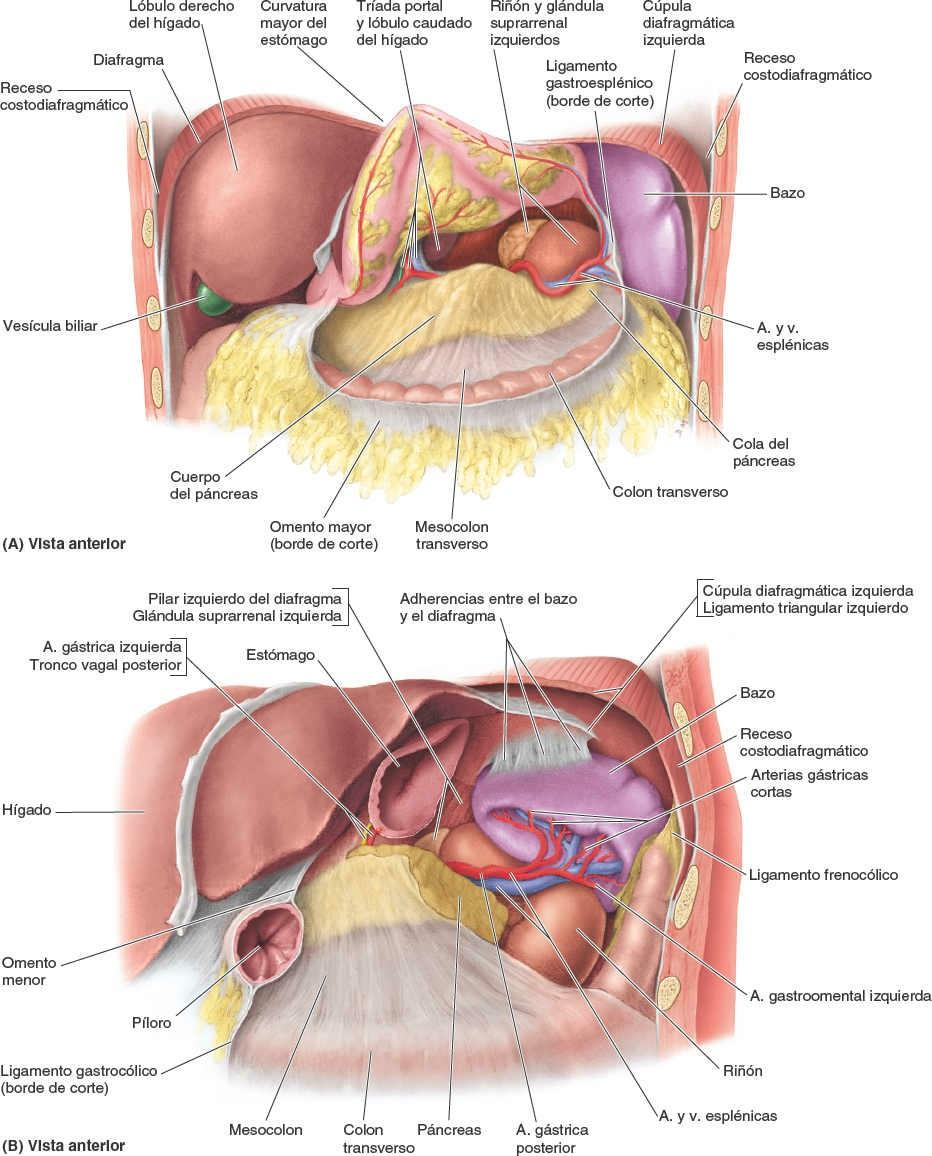
Relaciones del estómago
El estómago está cubierto por el peritoneo, excepto donde los vasos sanguíneos discurren a lo largo de sus curvaturas y en una pequeña área posterior al orificio del cardias (fig. 5-36 A). Las dos hojas del omento menor se separan para extenderse alrededor del estómago y confluir de nuevo, de manera que en su curvatura mayor forman el omento mayor (figs. 5-28, 5-31 y 5-37 A). Anteriormente, el estómago se relaciona con el diafragma, el lóbulo izquierdo del hígado y la pared anterior del abdomen. Posteriormente, el estómago se relaciona con la bolsa omental y el páncreas; la cara posterior del estómago constituye la mayor parte de la pared anterior de la bolsa omental (fig. 5-39 A). El colon transverso se relaciona inferior y lateral mente con el estómago mientras discurre a lo largo de la curvatura mayor de este hacia la flexura cólica izquierda.
El lecho gástrico, en el cual descansa el estómago cuando una persona se encuentra en decúbito supino, está formado por las estructuras que constituyen la pared posterior de la bolsa omental. De superior a inferior, el lecho gástrico está formado por la cúpula izquierda del diafragma, el bazo, el riñón y la glándula suprarrenal izquierdos, la arteria esplénica, el páncreas y el mesocolon transverso (fig. 5-39 B).
Vasos y nervios del estómago
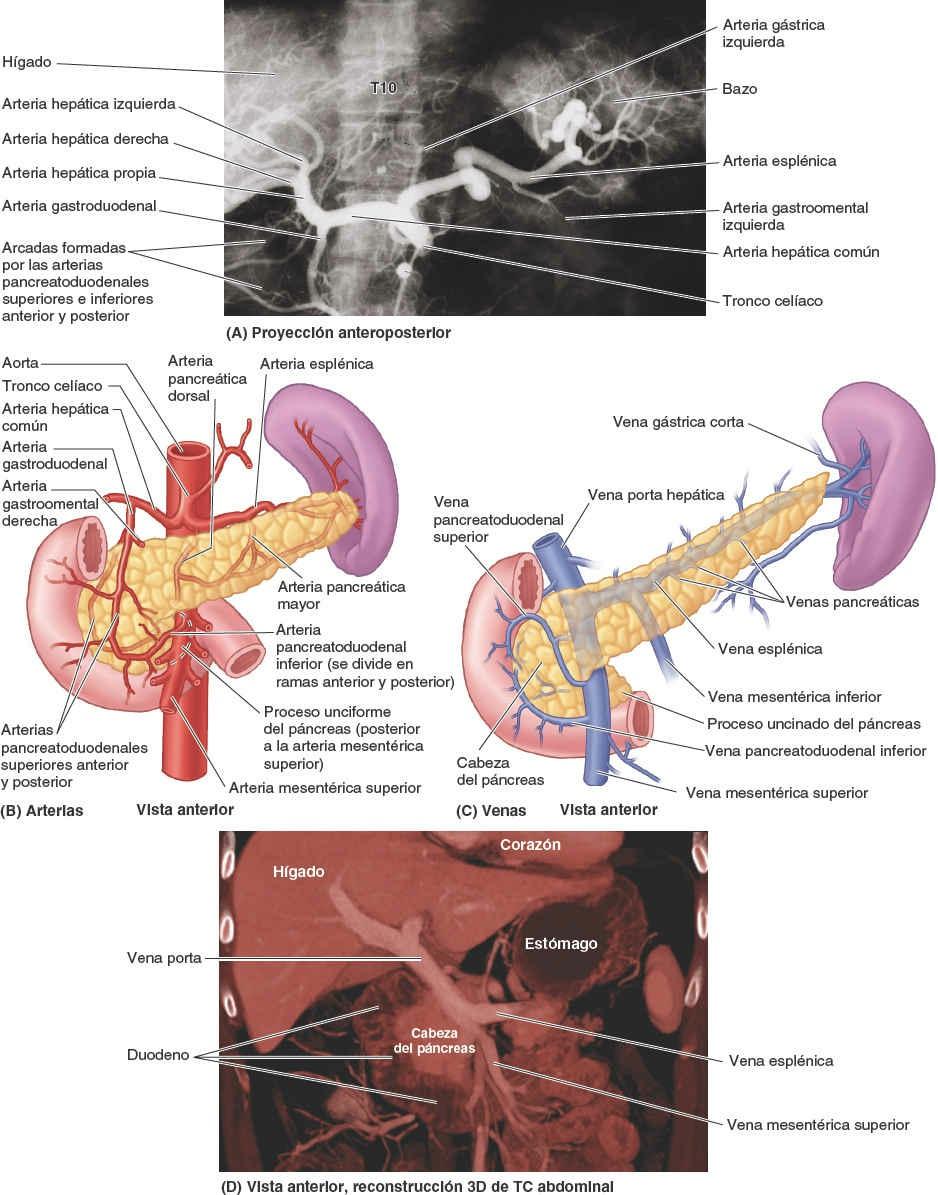
La abundante vascularización arterial del estómago se origina en el tronco celíaco y sus ramas (fig. 5-40; tabla 5-7). La mayor parte de la irrigación procede de anastomosis formadas a lo largo de la curvatura menor por las arterias gástricas derecha e izquierda, y a lo largo de la curvatura mayor por las arterias gastroomentales (gastroepiploicas) derecha e izquierda. El fundus y la porción superior del cuerpo del estómago reciben sangre de las arterias gástricas cortas y de la arteria gástrica posterior.
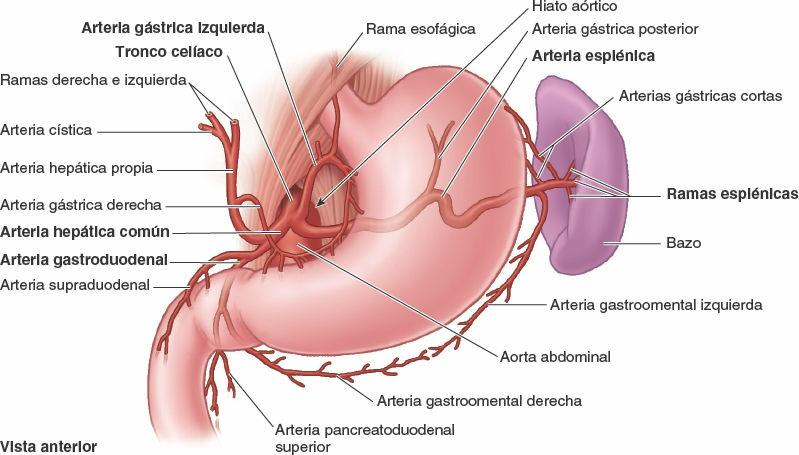
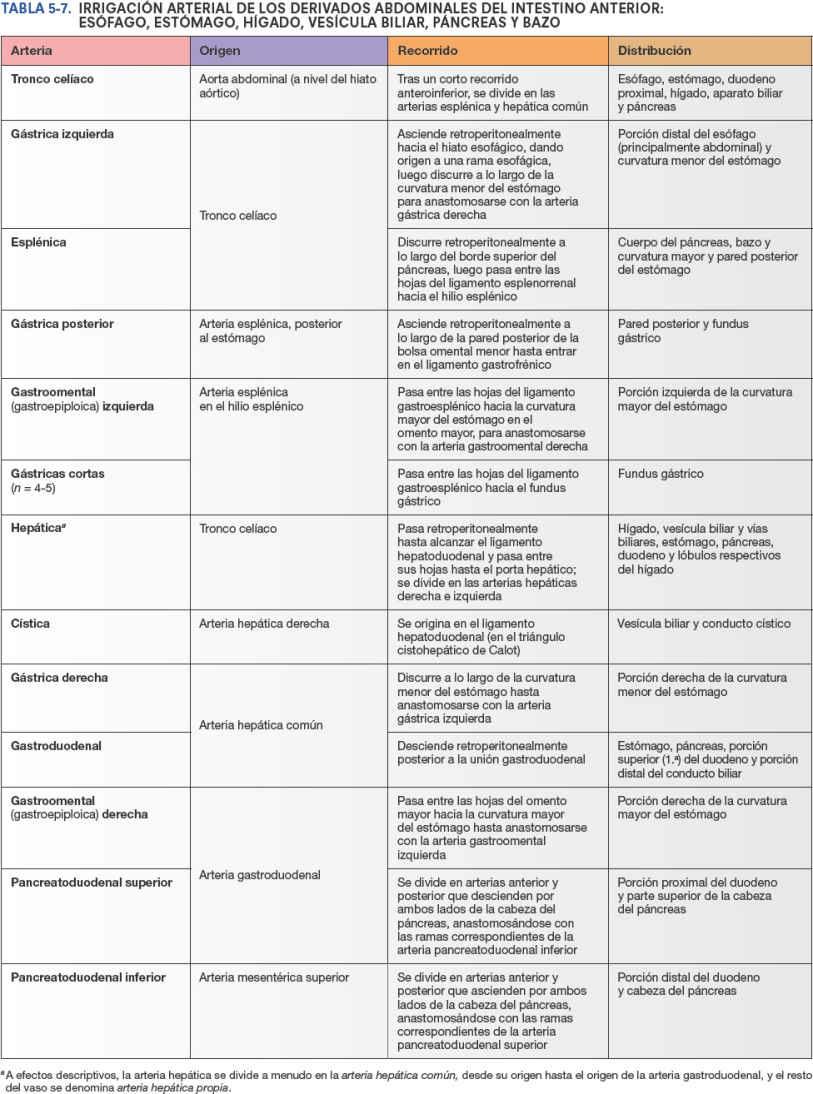
Las venas gástricas presentan una posición y un trayecto paralelos a los de las arterias (fig. 5-41). Las venas gástricas izquierda y derecha drenan directamente en la vena porta hepática. Las venas gástricas cortas y las venas gastroomentales (gastroepiploicas) izquierdas drenan en la vena esplénica, que luego se une a la vena mesentérica superior (VMS) para formar la vena porta hepática. La vena gastroomental derecha desemboca en la VMS. La vena prepilórica asciende sobre el píloro hacia la vena gástrica derecha. Dado que esta vena es muy visible en el individuo vivo, los cirujanos la utilizan para identificar el píloro.
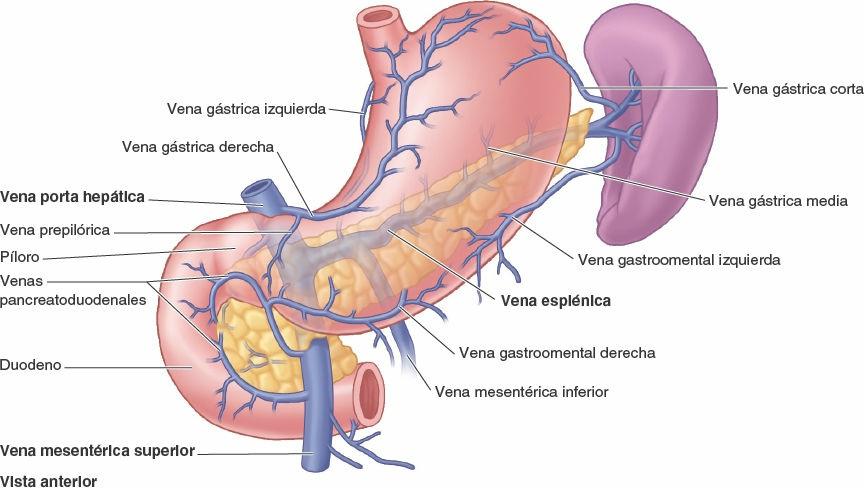
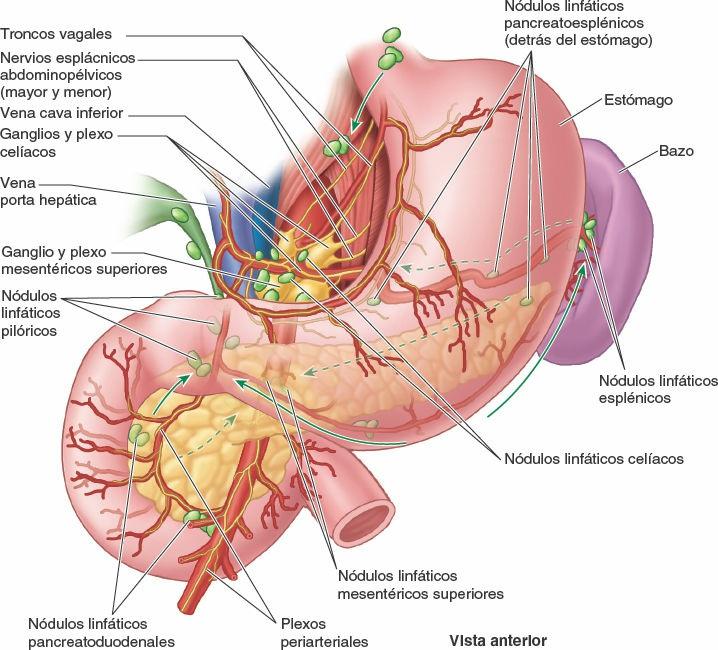
Los vasos linfáticos gástricos (fig. 5-42 A) acompañan a las arterias a lo largo de las curvaturas mayor y menor del estómago. Drenan la linfa de sus caras anterior y posterior hacia las curva turas, donde se encuentran los nódulos linfáticos gástricos y gastroomentales. Los vasos eferentes de estos nódulos acompañan a las grandes arterias hasta los nódulos linfáticos celíacos. A continuación resumimos el drenaje linfático del estómago:
- La linfa de los dos tercios superiores del estómago drena en los nódulos linfáticos gástricos, a lo largo de los vasos gástricos derechos e izquierdos; la linfa del fundus y de la parte superior del cuerpo del estómago también drena en los nódulos linfáticos pancreatoesplénicos, a lo largo de las arterias gástricas cortas y los vasos gastroomentales izquierdos.
- La linfa de los dos tercios derechos del tercio inferior del estómago drena, a lo largo de los vasos gastroomentales derechos, en los nódulos linfáticos pilóricos.
- La linfa del tercio izquierdo de la curvatura mayor drena en los nódulos linfáticos pancreatoduodenales, que se localizan a lo largo de los vasos gástricos cortos y esplénicos.
La inervación parasimpática del estómago (fig. 5-42 B) procede de los troncos vagales anterior y posterior, y de sus ramos, que entran en el abdomen a través del hiato esofágico.
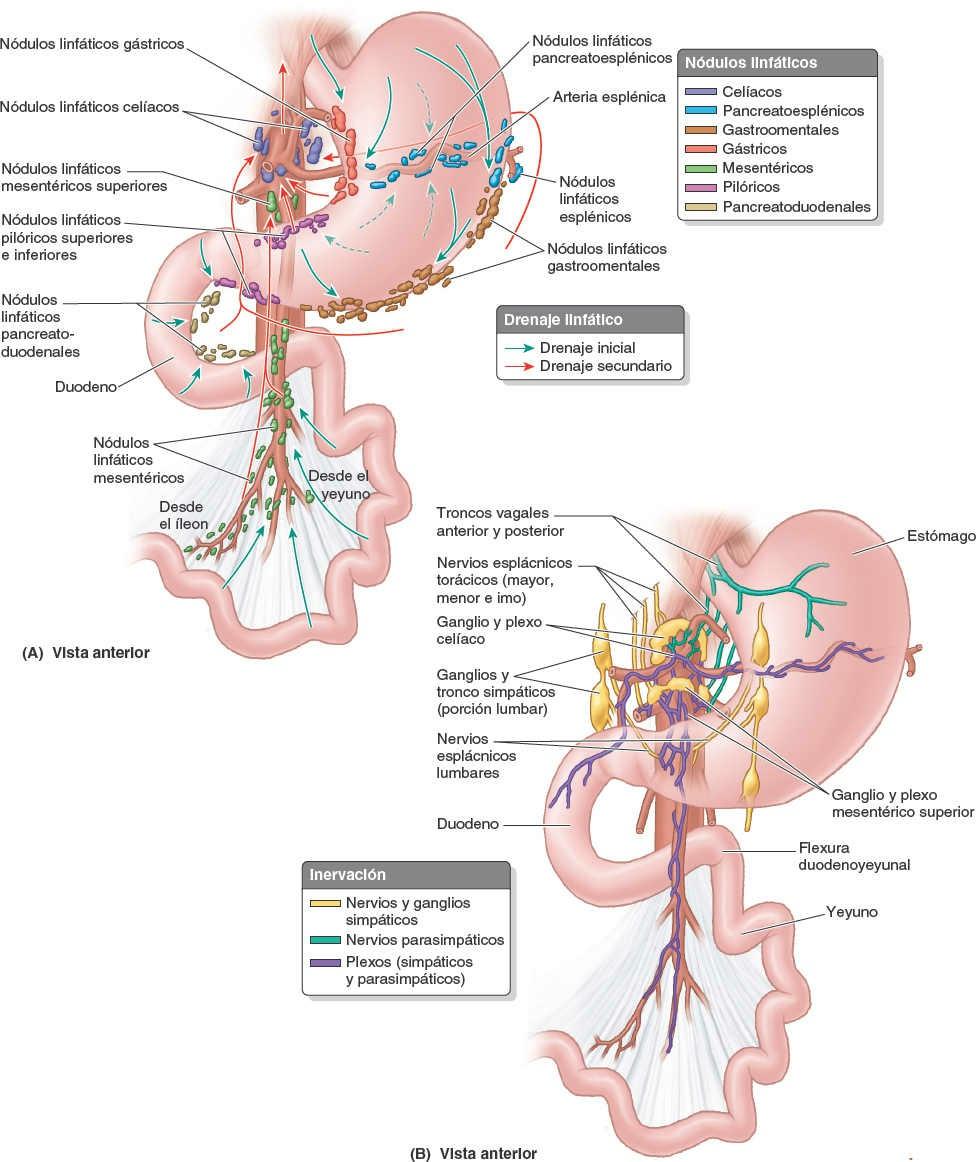
El tronco vagal anterior, que procede principalmente del nervio vago izquierdo (NC X), entra normalmente en el abdomen como un único ramo que se sitúa sobre la cara anterior del esófago. Se dirige hacia la curvatura menor del estómago, donde emite los ramos hepático y duodenal, que abandonan el estómago en el ligamento hepatoduodenal. El resto del tronco vagal anterior continúa a lo largo de la curvatura menor, dando lugar a los ramos gástricos anteriores.
El tronco vagal posterior, más grande, procede principalmente del nervio vago derecho. Entra en el abdomen por la cara posterior del esófago y pasa hacia la curvatura menor del estómago. El tronco vagal posterior aporta ramos para las caras anterior y posterior del estómago. Emite un ramo celíaco, que alcanza el plexo celíaco, y luego continúa a lo largo de la curvatura menor, originando los ramos gástricos posteriores.
La inervación simpática del estómago proviene de los segmentos T6-T9 de la médula espinal, pasa por el plexo celíaco a través del nervio esplácnico mayor y se distribuye formando plexos alrededor de las arterias gástricas y gastroomentales.
Intestino delgado
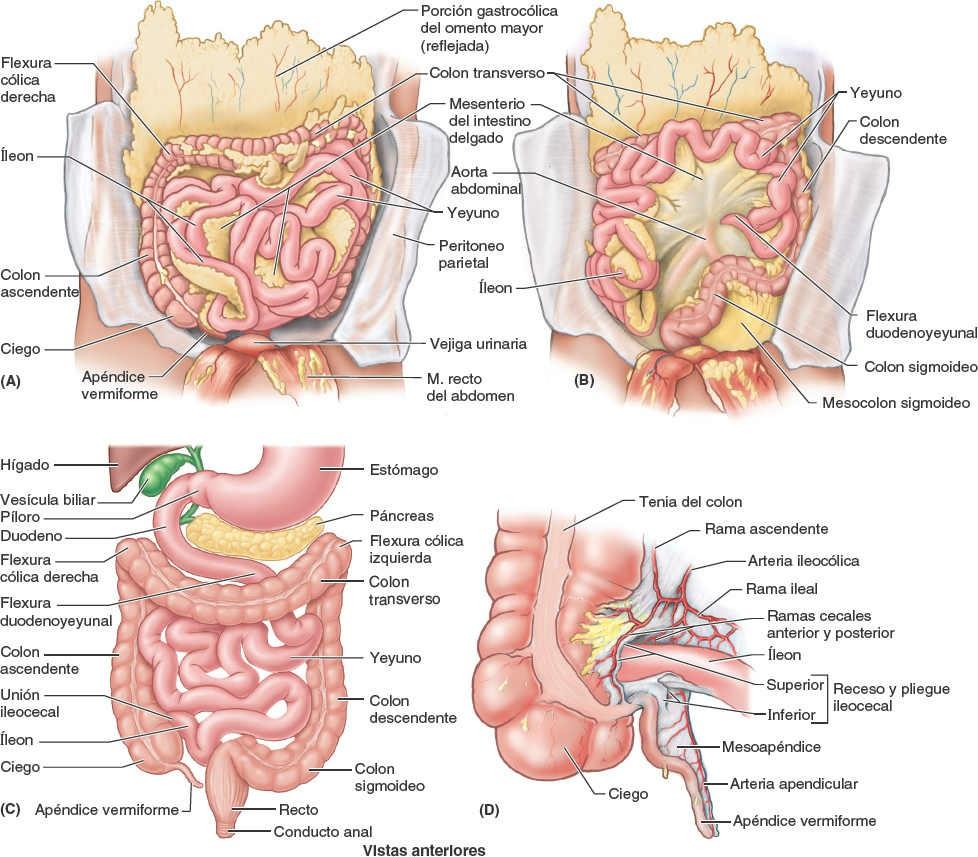
El intestino delgado, constituido por el duodeno, el yeyuno y el íleon (fig. 5-43), es el lugar principal donde se absorben los nutrientes obtenidos de los materiales ingeridos. Se extiende desde el píloro hasta la unión ileocecal, donde el íleon se une al ciego, la primera porción del intestino grueso. La región pilórica del estómago se vacía en el duodeno, de forma que la admisión duodenal está regulada por el píloro.
Duodeno
El duodeno (del latín, anchura de doce dedos), la porción inicial y más corta (25 cm) del intestino delgado, es también la más ancha y fija. Sigue un curso en forma de C alrededor de la cabeza del páncreas (figs. 5-43 C y 5-44 A y C). El duodeno se inicia en el píloro, en el lado derecho, y termina en la flexura (unión) duodenoyeyunal, en el lado izquierdo (fig. 5-44 B y C). Esta unión tiene lugar aproximadamente a nivel de la vértebra L2, 2-3 cm a la izquierda de la línea media, y adopta la forma de un ángulo agudo, la flexura duodenoyeyunal. La mayoría del duodeno está fijado por peritoneo a estructuras de la pared posterior del abdomen y se considera parcialmente retroperitoneal. El duodeno puede dividirse en cuatro porciones (figs. 5-44 C y 5-45):
- Porción superior (1ª porción): corta (unos 5 cm), situada anterolateral al cuerpo de la vértebra L1.
- Porción descendente (2ª porción): más larga (7-10 cm), desciende junto al lado derecho de las vértebras L1-L3.
- Porción horizontal o inferior (3ª porción): de 6-8 cm de longitud, cruza la vértebra L3.
- Porción ascendente (4ª porción): corta (unos 5 cm), empieza a la izquierda de la vértebra L3 y asciende hasta el borde superior de la vértebra L2.
Los 2 cm iniciales de la porción superior del duodeno, inmediatamente distales al píloro, tienen un mesenterio y son móviles. Esta porción libre, denominada la ampolla o bulbo duodenal, tiene un aspecto distinto al del resto del duodeno cuando se observa radiográficamente utilizando un medio de contraste (fig. 5-37 C y E).
Los 3 cm distales de la porción superior y las otras tres porciones del duodeno carecen de mesenterio y no son móviles, puesto que son retroperitoneales. Las relaciones principales del duodeno se ilustran en las figuras 5-44 y 5-45.
La porción superior del duodeno asciende desde el píloro y tiene sobre ella el hígado y la vesícula biliar. Su cara anterior está cubierta por peritoneo, pero está desnuda en su cara posterior, excepto en la ampolla. La porción proximal presenta superiormente la inserción del ligamento hepatoduodenal (parte del omento menor) e inferiormente la del omento mayor (fig. 5-26).
La porción descendente del duodeno discurre hacia abajo y se curva alrededor de la cabeza del páncreas (figs. 5-44 y 5-45). Inicialmente, se sitúa a la derecha y paralela a la VCI. El conducto biliar y el conducto pancreático principal entran por su pared posteromedial. Normalmente, estos conductos se unen para formar la ampolla hepatopancreática, que se abre en una eminencia llamada papila duodenal mayor, localizada posteromedialmente en el duodeno descendente. La porción descendente del duodeno es totalmente retroperitoneal. La cara anterior de sus tercios proximal y distal está cubierta de peritoneo; sin embargo, el peritoneo se refleja a partir de su tercio medio para formar el mesenterio bilaminar del colon transverso: el mesocolon transverso.
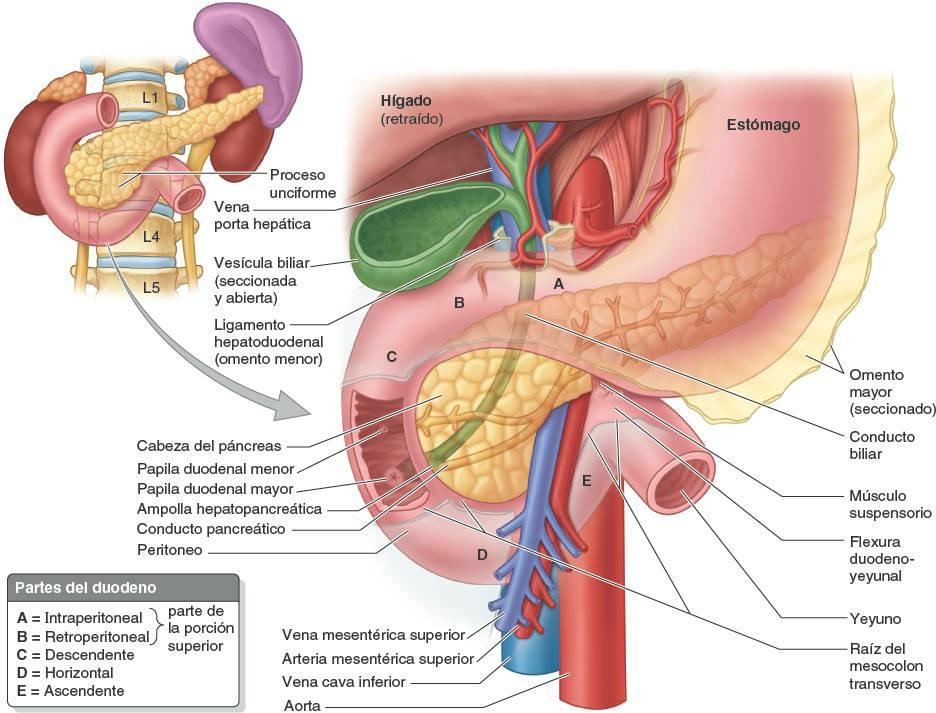
La porción horizontal del duodeno discurre transversalmente hacia la izquierda, pasando por encima de la VCI, la aorta y la vértebra L3. Sobre ella pasan la arteria y la vena mesentéricas superiores, y la raíz del mesenterio del yeyuno y el íleon. Superiormente se encuentra la cabeza del páncreas y su proceso unciforme. La cara anterior de su parte inferior está cubierta por peritoneo, excepto donde se cruza con los vasos mesentéricos superiores y la raíz del mesenterio. Posteriormente está separada de la columna vertebral por el músculo psoas mayor derecho, la VCI, la aorta y los vasos testiculares u ováricos derechos.
La porción ascendente del duodeno discurre superiormente y a lo largo del lado izquierdo de la aorta, hasta alcanzar el borde inferior del cuerpo del páncreas. Aquí se curva anteriormente para unirse al yeyuno en la flexura duodenoyeyunal, sostenida por la inserción del músculo suspensorio del duodeno (ligamento de Treitz). Este músculo está constituido por un fascículo de músculo esquelético del diafragma y una banda fibromuscular de músculo liso de la 3ª y 4ª porciones del duodeno. La contracción de este músculo suspensorio amplía el ángulo de la flexura duodenoyeyunal, facilitando el movimiento del contenido intestinal. El músculo suspensorio pasa posterior al páncreas y la vena esplénica, y anterior a la vena renal izquierda.
Las arterias del duodeno se originan en el tronco celíaco y en la AMS (fig. 5-44). Del tronco celíaco se origina la arteria hepática común, la arteria gastroduodenal, rama terminal de la hepática común, da origen a la arteria pancreaticoduodenal superior, la que irriga el duodeno proximal a la entrada del conducto biliar en la porción descendente del duodeno. La AMS, a través de su rama, la arteria pancreatoduodenal inferior, irriga el duodeno distal a la entrada del conducto biliar (conducto colédoco). Las arterias pancreatoduodenales se encuentran en la curva formada entre el duodeno y la cabeza del páncreas, e irrigan ambas estructuras. La anastomosis entre las arterias pancreatoduodenales superior e inferior (es decir, entre las arterias celíaca y mesentérica superior) se produce entre la entrada del conducto biliar y la unión de las porciones descendente y horizontal del duodeno. En este punto tiene lugar una importante transición en el aporte de sangre del tubo digestivo: proximalmente, extendiéndose oralmente hasta la porción abdominal del esófago (inclusive), la sangre llega al tubo digestivo por el tronco celíaco; distalmente, extendiéndose caudalmente hasta la flexura cólica derecha, la sangre procede de la AMS. Esta transición del flujo sanguíneo tiene una base embriológica, ya que es la zona de unión del intestino anterior y el intestino medio.
Las venas duodenales acompañan a las arterias y drenan en la vena porta hepática; algunas drenan directamente y otras indirectamente, a través de las venas mesentérica superior y esplénica (fig. 5-41).
Los vasos linfáticos del duodeno acompañan a las arterias. Los vasos linfáticos anteriores drenan en los nódulos linfáticos pancreatoduodenales situados a lo largo de las arterias pancreatoduodenales superior e inferior, y en los nódulos linfáticos pilóricos, que se sitúan a lo largo de la arteria gastroduodenal (fig. 5-46). Los vasos linfáticos posteriores pasan posteriores a la cabeza del páncreas y drenan en los nódulos linfáticos mesentéricos superiores. Los vasos linfáticos eferentes de los nódulos linfáticos duodenales drenan en los nódulos linfáticos celíacos.
Los nervios del duodeno proceden del nervio vago y de los nervios esplácnicos (abdominopélvicos) mayor y menor a través de los plexos celíaco y mesentérico superior. Posteriormente, llegan hasta el duodeno a través de plexos periarteriales que se extienden hacia las arterias pancreatoduodenales.
Yeyuno e íleon
La segunda porción del intestino, el yeyuno, empieza en la flexura duodenoyeyunal, donde el tubo digestivo recupera un curso intraperitoneal. La tercera porción del intestino, el íleon, termina en la unión ileocecal, la unión de la porción terminal del íleon y el ciego (figs. 5-43 C y 5-47). En conjunto, el yeyuno y el íleon miden 6-7 m de largo. El yeyuno constituye, aproximadamente, dos quintas partes de la longitud de la porción intraperitoneal del intestino delgado, y el íleon forma el resto.
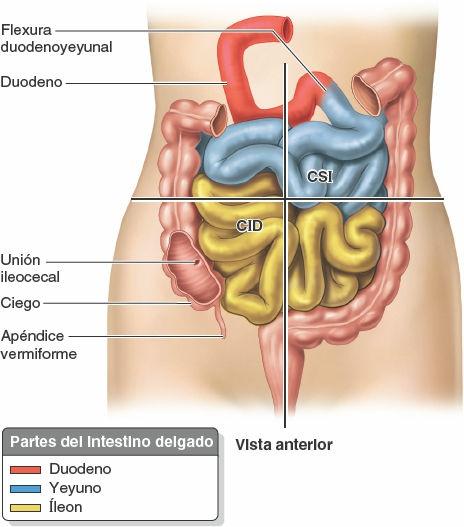
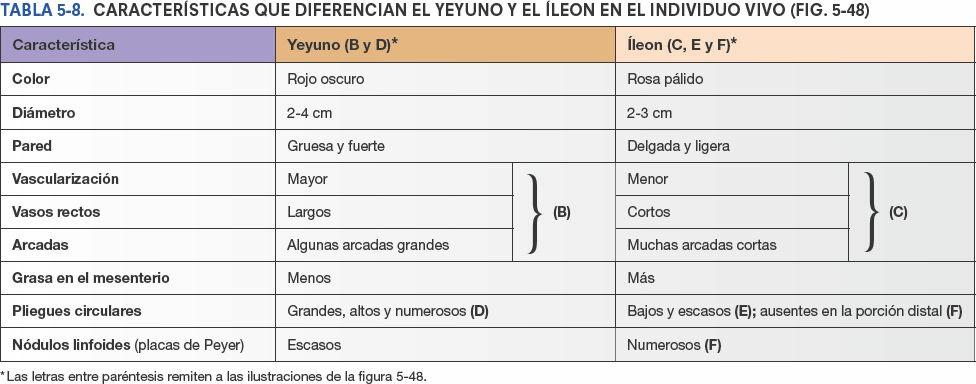
La mayor parte del yeyuno se encuentra en el cuadrante superior izquierdo (CSI) del compartimento infracólico, mientras que la mayoría del íleon se encuentra en el cuadrante inferior derecho (CID). La porción terminal del íleon suele situarse en la pelvis, desde donde asciende para terminar en la cara medial del ciego. Aunque no existe una línea de demarcación clara entre el yeyuno y el íleon, tienen características diferentes que son quirúrgicamente relevantes (fig. 5-48 B a E; tabla 5-8).
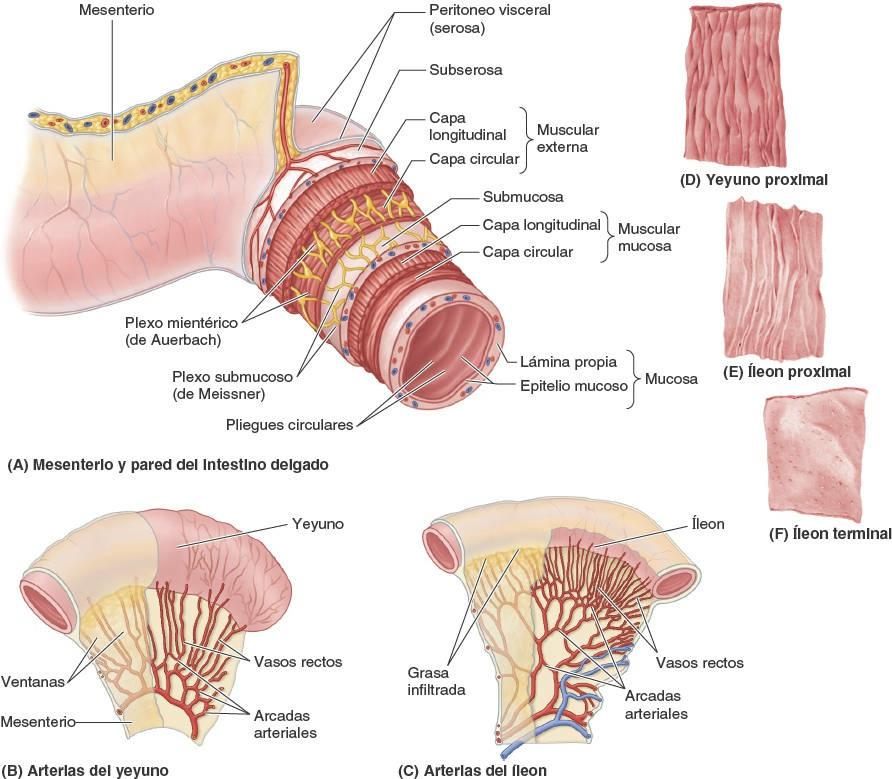
El mesenterio, un pliegue peritoneal en forma de abanico, une el yeyuno y el íleon a la pared posterior del abdomen (figs. 5-43 B y 5-48 A). El origen o raíz del mesenterio (de unos 15 cm de longitud) se dirige oblicuamente, hacia abajo y a la derecha (fig. 5-49 A). Se extiende desde la flexura duodenoyeyunal, en el lado izquierdo de la vértebra L2, hasta la unión ileocólica y la articulación sacroilíaca derecha. La longitud aproximada del mesenterio, desde su raíz hasta el borde intestinal, es de 20 cm. La raíz del mesenterio cruza (sucesivamente) las porciones ascendente y horizontal del duodeno, la aorta abdominal, la VCI, el uréter derecho, el músculo psoas mayor derecho y los vasos testiculares u ováricos derechos. Entre las dos hojas del mesenterio se encuentran los vasos mesentéricos superiores, nódulos linfáticos, una cantidad variable de grasa y los nervios autónomos.
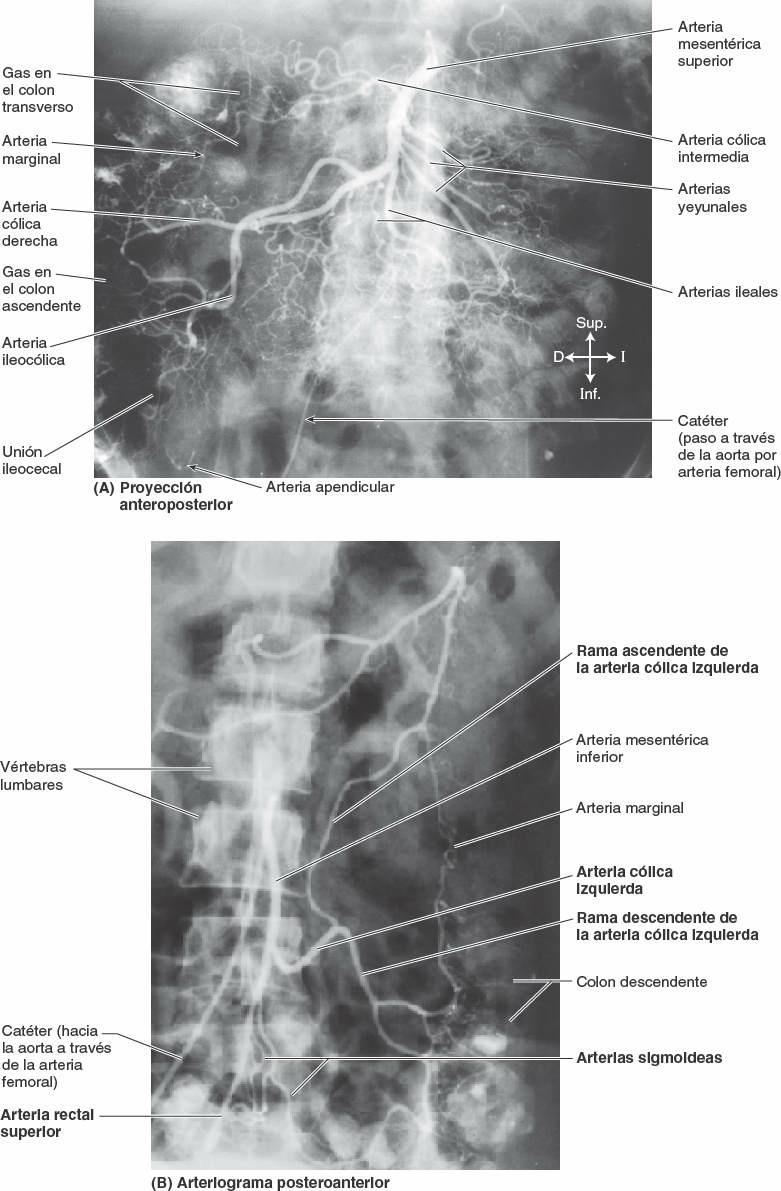
La arteria mesentérica superior (AMS) irriga el yeyuno y el íleon a través de arterias yeyunales e ileales (fig. 5-49 B).
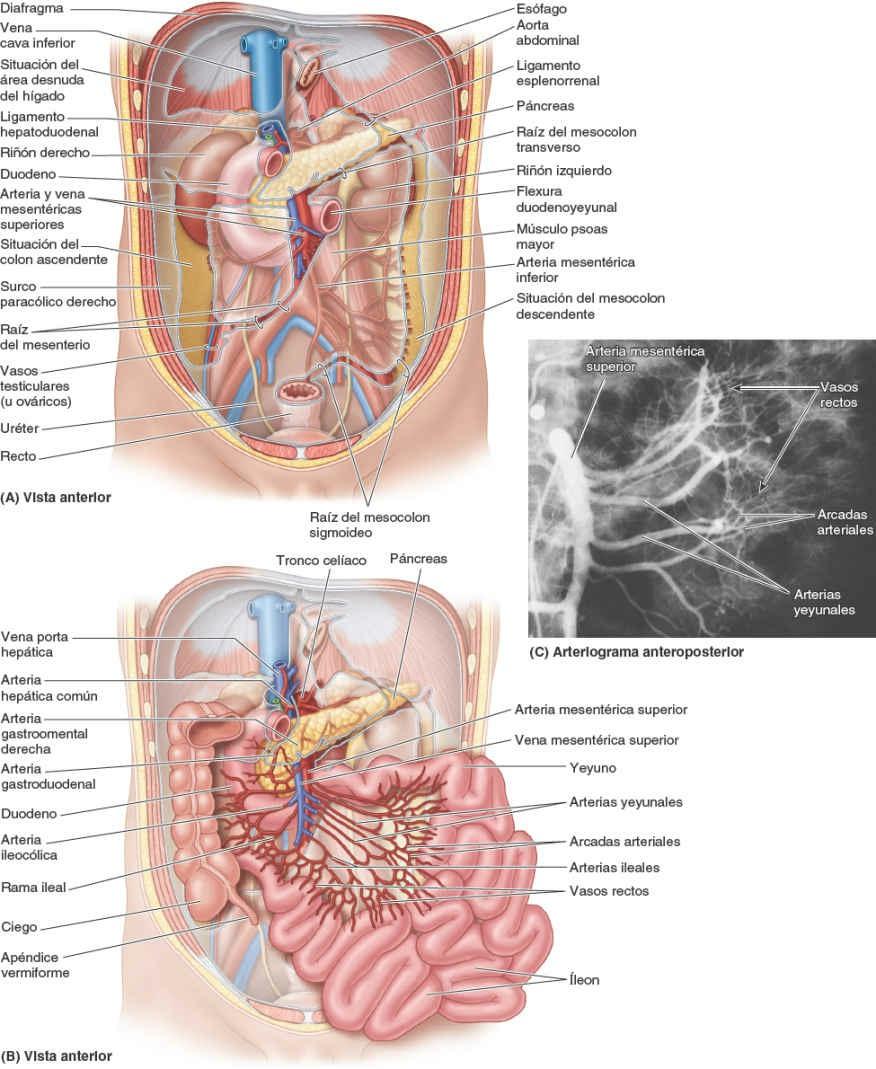
Normalmente la AMS nace de la aorta abdominal a nivel de la vértebra L1, aproximadamente 1 cm inferior al tronco celíaco, y discurre entre las hojas del mesenterio, enviando 15 a 18 ramas al yeyuno y al íleon (figs. 5-54 y 5-55). Las arterias se unen para formar asas o arcos, las arcadas arteriales, que dan origen a unas arterias rectas, los vasos rectos (figs. 5-48 B y 5-49 B).
La vena mesentérica superior drena el yeyuno y el íleon (fig. 5-49 B). La VMS se sitúa anterior y a la derecha de la AMS en la raíz del mesenterio (fig. 5-49 A). La VMS termina posterior al cuello del páncreas, donde se une a la vena esplénica para formar la vena porta hepática (fig. 5-44 C).
En las vellosidades intestinales (minúsculas proyecciones de la mucosa) existen unos vasos linfáticos especializados, denominados vasos quilíferos, que absorben la grasa. Drenan el líquido lechoso que transportan en los plexos linfáticos de las paredes del yeyuno y el íleon. Estos plexos linfáticos drenan a su vez en vasos linfáticos situados entre las hojas del mesenterio, y luego, secuencialmente, a través de tres grupos de nódulos linfáticos (fig. 5-50):
- Los nódulos linfáticos yuxtaintestinales, situados junto a la pared intestinal.
- Los nódulos linfáticos mesentéricos, distribuidos entre las arcadas arteriales.
- Los nódulos superiores centrales, a lo largo de la porción proximal de la AMS.
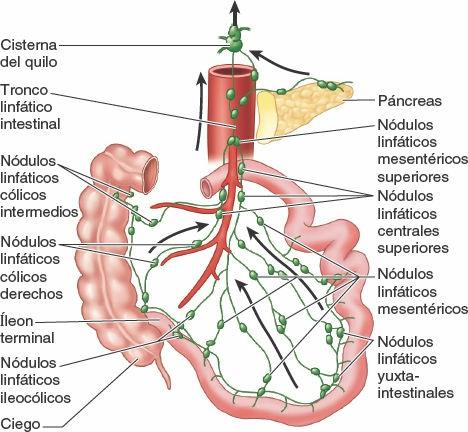
Los vasos linfáticos eferentes de los nódulos linfáticos mesentéricos drenan en los nódulos linfáticos mesentéricos superiores. Los vasos linfáticos procedentes de la porción terminal del íleon acompañan a la rama ileal de la arteria ileocólica hacia los nódulos linfáticos ileocólicos.
La AMS y sus ramas están rodeadas por un plexo nervioso periarterial, a través del cual las fibras nerviosas se dirigen a las porciones del intestino irrigadas por la AMS (fig. 5-51). Las fibras simpáticas de los nervios para el yeyuno y el íleon se originan en los segmentos medulares T8-T10 y alcanzan el plexo nervioso mesentérico superior a través de los troncos simpáticos y los nervios esplácnicos torácicos abdominopélvicos (mayor, menor e imo). Las fibras simpáticas presinápticas hacen sinapsis en los cuerpos celulares de las neuronas simpáticas postsinápticas en los ganglios celíacos y mesentérico superior (prevertebrales). Las fibras parasimpáticas de los nervios para el yeyuno y el íleon derivan de los troncos vagales posteriores. Las fibras parasimpáticas presinápticas hacen sinapsis con neuronas parasimpáticas postsinápticas en los plexos mientérico y submucoso del sistema nervioso entérico de la pared intestinal.
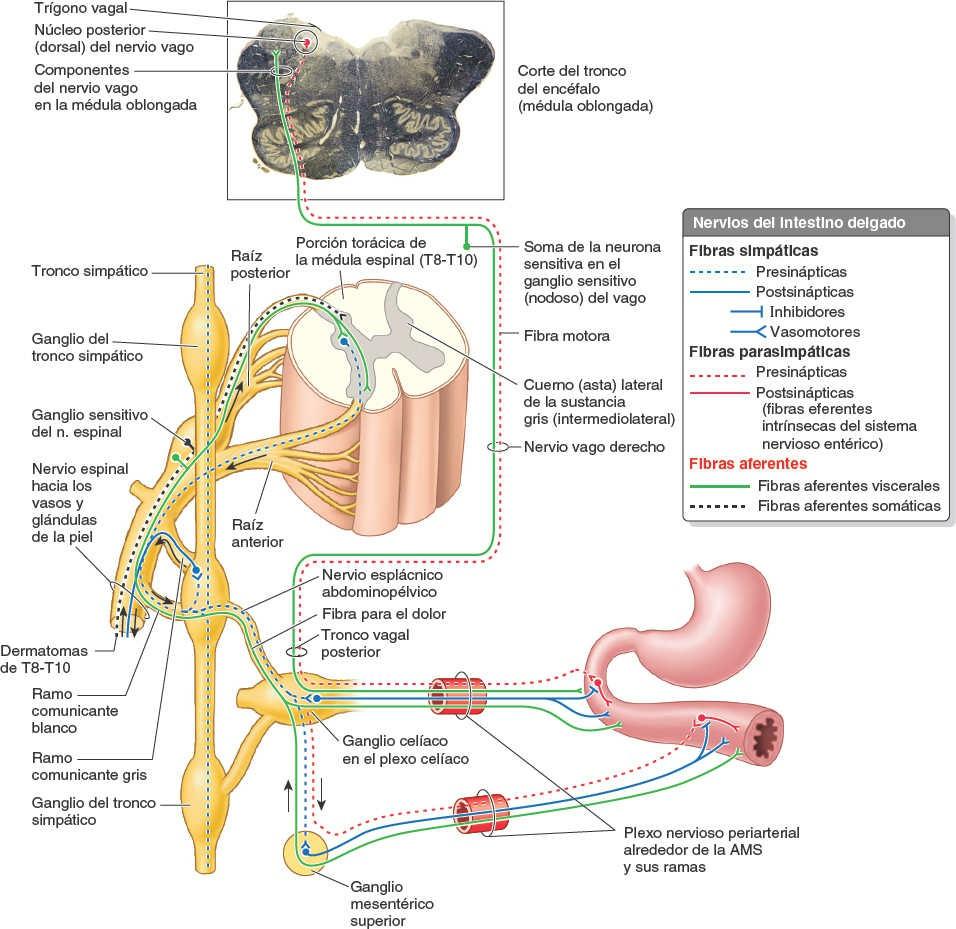
La estimulación simpática reduce la actividad peristáltica y secretora del intestino, y tiene un efecto vasoconstrictor, de manera que reduce o interrumpe la digestión generando una redistribución del aporte sanguíneo disponible para la huida o la lucha. La estimulación parasimpática aumenta la motilidad del intestino y la secreción. El cese de la estimulación simpática permite la vasodilatación, restaurando el flujo sanguíneo al intestino activo. El intestino delgado también tiene fibras sensitivas extrínsecas e intrínsecas (aferentes viscerales). El intestino es insensible a la mayoría de los estímulos dolorosos, incluidas las incisiones y las quemaduras; sin embargo, es sensible a la distensión, que se percibe como cólicos (dolor abdominal espasmódico o «calambres abdominales»). El dolor visceral del intestino delgado puede referirse a los dermatomas de la región umbilical.
Intestino grueso
El intestino grueso es donde se absorbe el agua de los residuos no digeribles del quimo líquido, convirtiéndolo en heces semisólidas que se almacenan y se van acumulando hasta el momento de la defecación. El intestino grueso está formado por el ciego, el apéndice vermiforme, el colon (ascendente, transverso, descendente y sigmoide), el recto y el conducto anal (fig. 5-52). El intestino grueso puede diferenciarse del intestino delgado por:
- Los apéndices omentales: pequeños apéndices (proyecciones) grasos, similares al omento.
- Las tenias del colon: tres gruesas bandas longitudinales, denominadas 1) tenia mesocólica, donde se fijan los mesocolon transverso y sigmoide; 2) tenia omental, donde se insertan los apéndices omentales, y 3) tenia libre, en la cual no se insertan mesocolon ni apéndices omentales.
- Las haustras: formaciones saculares del colon situadas entre las tenias.
- Su calibre, o diámetro interno, que es mucho mayor.
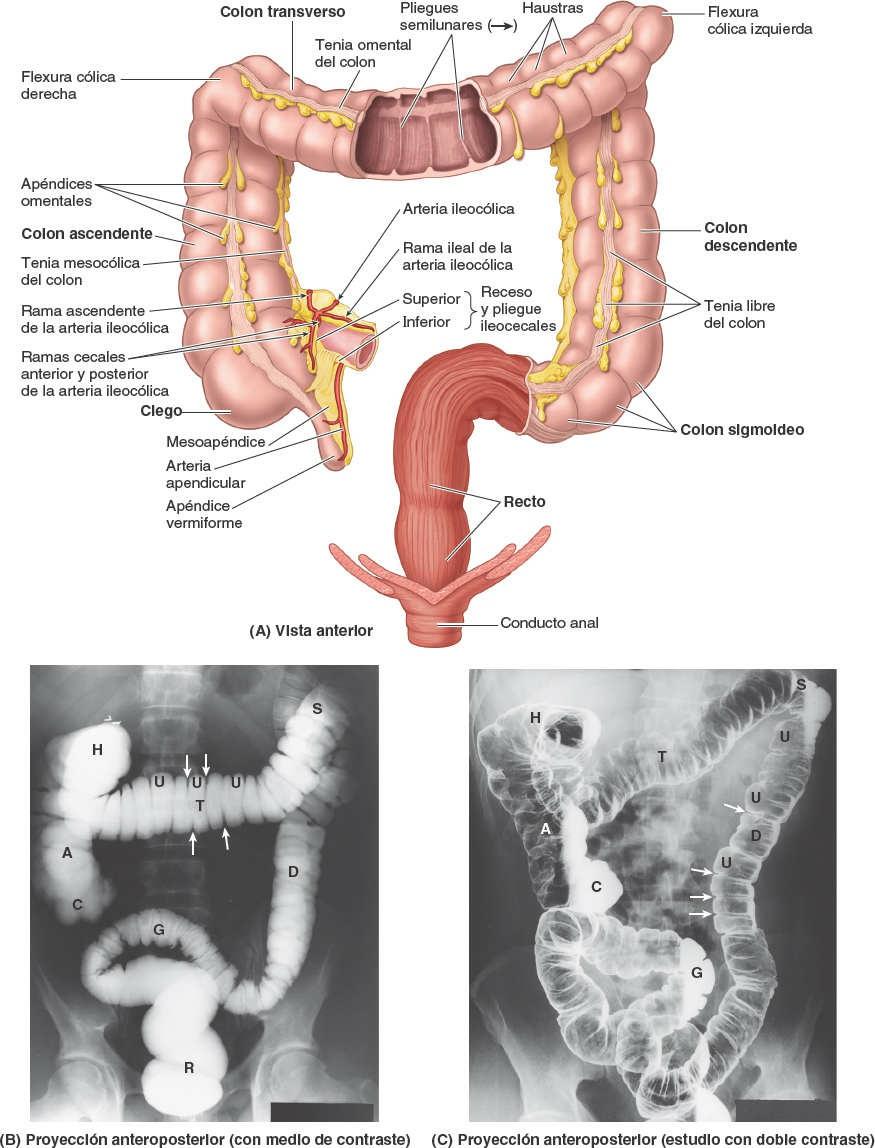
Las tenias del colon (bandas engrosadas de músculo liso que constituyen la mayor parte del músculo longitudinal del intestino grueso) empiezan en la base del apéndice vermiforme, cuando la gruesa capa longitudinal del apéndice se separa en tres bandas.
Las tenias discurren a lo largo del intestino grueso, se ensanchan bruscamente y se fusionan de nuevo en la unión rectosigmoidea, en una capa longitudinal continua alrededor del recto. Debido a su contracción tónica, acortan la porción de la pared con que están asociadas, por lo cual el colon adopta la típica forma saculada entre tenias, formando las haustras.
Ciego y apéndice
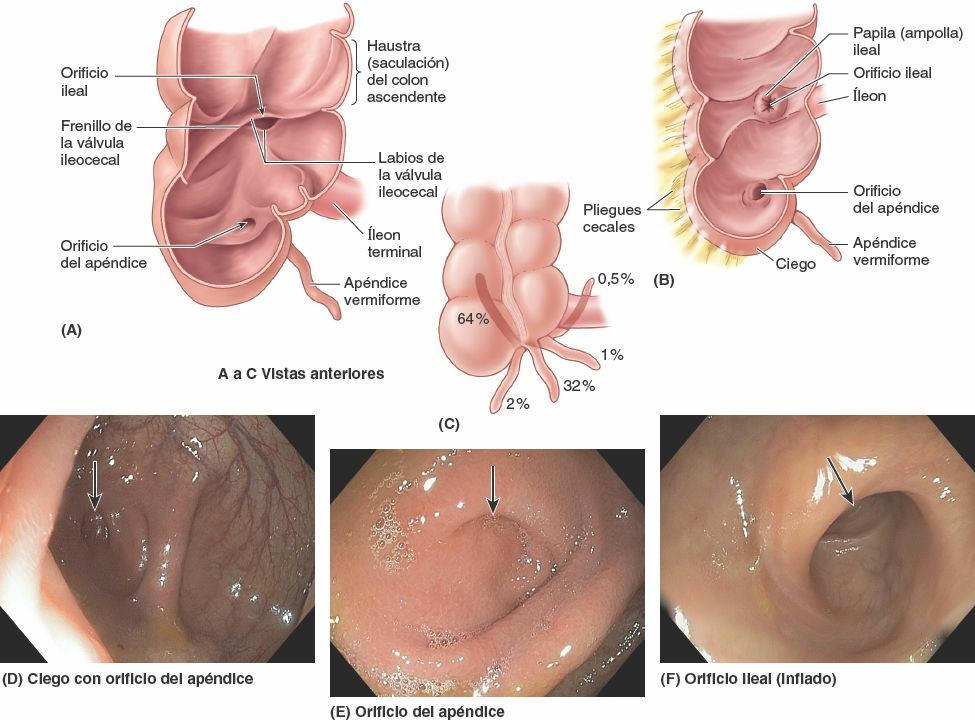
El ciego, la primera porción del intestino grueso que se continúa con el colon ascendente, es un fondo de saco intestinal ciego, con una longitud y anchura de aproximadamente 7,5 cm. Está situado en el CID, en la fosa ilíaca, inferior a la unión de la porción terminal del íleon y el ciego (figs. 5-52 y 5-53). Cuando está distendido por heces o gas, el ciego puede palparse a través de la pared anterolateral del abdomen.
El ciego suele encontrarse a 2,5 cm del ligamento inguinal, está recubierto casi por completo por peritoneo y puede elevarse libremente. Sin embargo, el ciego no tiene mesenterio. Debido a su relativa libertad, puede desplazarse de la fosa ilíaca, pero suele estar unido a la pared lateral del abdomen por uno o más pliegues cecales de peritoneo (fig. 5-53 B). El íleon terminal entra en el ciego oblicuamente, y se invagina parcialmente dentro de él.
En la disección se aprecia que el orificio ileal entra en el ciego entre los labios ileocólicos (superior e inferior), unos pliegues que se encuentran lateralmente formando unas crestas denominadas frenillos del orificio ileal (fig. 5-53 A). Se consideraba que cuando el ciego se distiende o se contrae, los labios y los frenillos se tensaban activamente, cerrando la válvula para impedir el reflujo desde el ciego al íleon. Sin embargo, la observación endoscópica directa en personas vivas no respalda esta descripción. El músculo liso que rodea el orificio está mal desarrollado; por ello, no es probable que la válvula ejerza una función esfinteriana que controle el paso del contenido intestinal desde el íleon al ciego. No obstante, el orificio suele estar cerrado por una contracción tónica, apareciendo como una papila ileal (válvula ileocecal) en el lado cecal (fig. 5-53 B). Es probable que la papila ileal actúe como una válvula de mariposa relativamente pasiva, impidiendo el reflujo desde el ciego al íleon cuando tienen lugar las contracciones que propulsan el contenido hacia el colon ascendente y hacia el colon transverso.
El apéndice vermiforme es un divertículo intestinal ciego, con una longitud de 6 cm a 10 cm, que contiene masas de tejido linfoide. Se origina en la cara posteromedial del ciego inferior a la unión ileocecal. El apéndice vermiforme tiene un corto mesenterio triangular, el mesoapéndice, que deriva de la cara posterior del mesenterio de la porción terminal del íleon (fig. 5-52 A). El mesoapéndice se une al ciego y a la porción proximal del apéndice vermiforme. La posición del apéndice vermiforme es variable, aunque suele ser retrocecal (fig. 5-53 C).
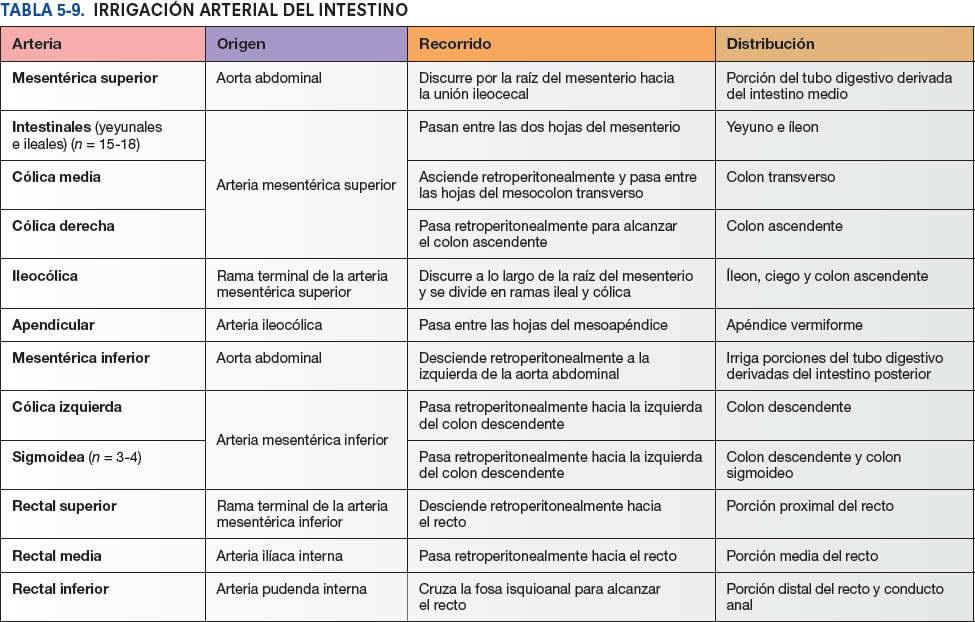
La vascularización arterial del ciego proviene de la arteria ileocólica, rama terminal de la AMS (figs. 5-54 y 5-55; tabla 5-9). El apéndice vermiforme está irrigado por la arteria apendicular, una rama de la arteria ileocólica. El drenaje venoso del ciego y el apéndice vermiforme fluye a través de una tributaria de la VMS, la vena ileocólica (fig. 5-56 A).
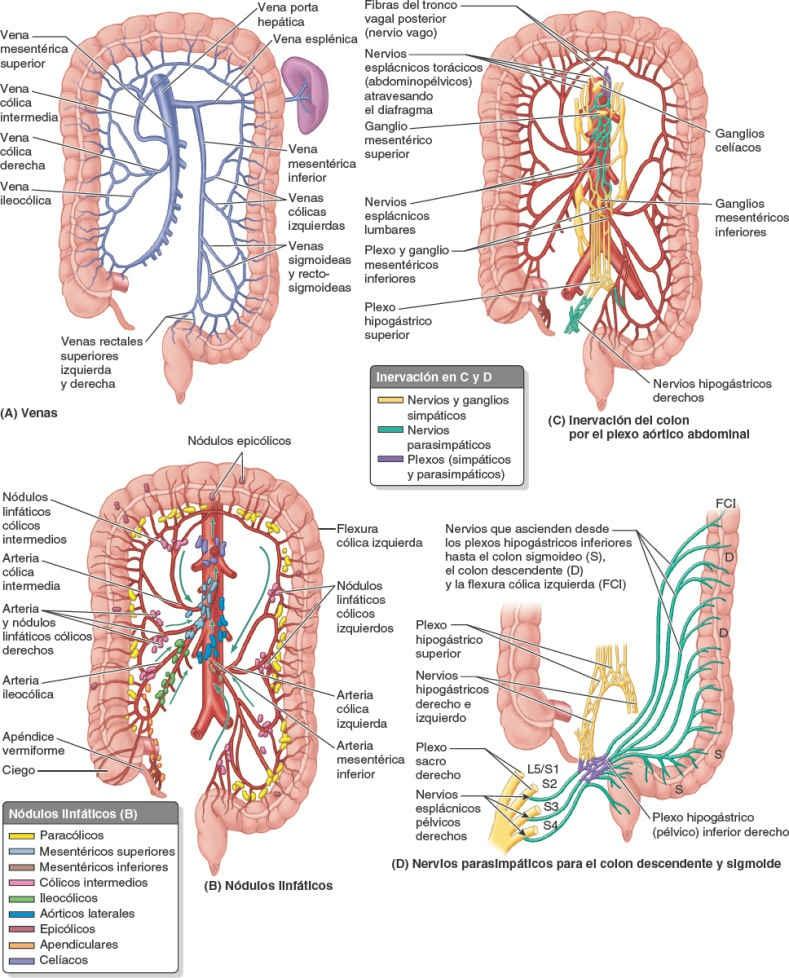
El drenaje linfático del ciego y el apéndice vermiforme pasa hacia los nódulos linfáticos del mesoapéndice y los nódulos linfáticos ileocólicos, situados a lo largo de la arteria ileocólica (fig. 5-56 B).
Los vasos linfáticos eferentes pasan hacia los nódulos linfáticos mesentéricos superiores.
La inervación del ciego y el apéndice vermiforme proviene de nervios simpáticos y parasimpáticos del plexo mesentérico superior (fig. 5-56 C). Las fibras nerviosas simpáticas se originan en la porción torácica inferior de la médula espinal, y las fibras nerviosas parasimpáticas provienen de los nervios vagos. Las fibras nerviosas aferentes del apéndice vermiforme acompañan a los nervios simpáticos hacia el segmento T10 de la médula espinal.
Colon
El colon consta de cuatro porciones —ascendente, transverso, descendente y sigmoide— que se suceden y forman un arco (figs. 5-43 C y 5-52). El colon rodea al intestino delgado, de modo que el colon ascendente se sitúa a la derecha del intestino delgado, el colon transverso es superior y/o anterior a él, el colon descendente a su izquierda, y el colon sigmoideo en una posición inferior.
El colon ascendente es la segunda porción del intestino grueso. Discurre superiormente por el lado derecho de la cavidad abdominal, desde el ciego hacia el lóbulo derecho del hígado, donde gira hacia la izquierda formando la flexura cólica derecha (flexura hepática). Esta flexura tiene una posición inferior a las costillas 9ª y 10ª, y está cubierta por la parte inferior del hígado.
El colon ascendente es más estrecho que el ciego y es secundariamente retroperitoneal, a lo largo del lado derecho de la pared posterior del abdomen. Suele estar cubierto por peritoneo anteriormente y a los lados; sin embargo, en torno al 25% de las personas tiene un corto mesenterio. El colon ascendente está separado de la pared anterolateral del abdomen por el omento mayor. Entre la cara lateral del colon ascendente y la pared abdominal adyacente se encuentra un surco vertical profundo (el surco paracólico derecho) tapizado de peritoneo parietal (fig. 5-49 A).
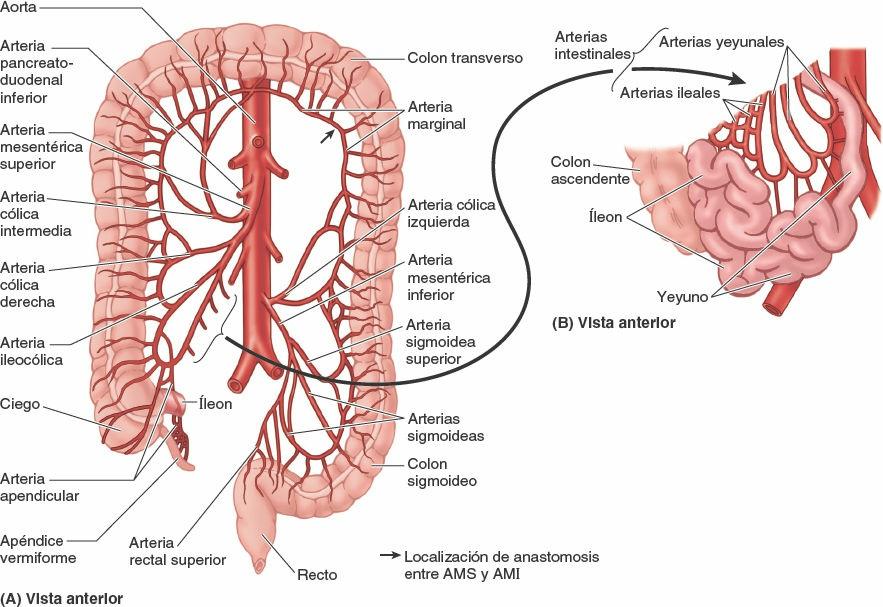
La irrigación arterial del colon ascendente y de la flexura cólica derecha procede de ramas de la AMS, la arteria ileocólica y la arteria cólica derecha (figs. 5-54 y 5-55; tabla 5-9). Estas arterias se anastomosan entre sí y con la rama derecha de la arteria cólica media, la primera de una serie de arcadas anastomóticas que se continúa con las arterias cólica izquierda y sigmoidea para formar un conducto arterial continuo, la arteria marginal (arteria yuxtacólica). Esta arteria discurre paralela al colon durante toda su longitud, junto a su borde mesentérico.
El drenaje venoso del colon ascendente fluye por la vena ileocólica y la vena cólica derecha, tributarias de la VMS (fig. 5-56 A). El drenaje linfático pasa primero hacia los nódulos linfáticos epicólicos y paracólicos, y luego hacia los nódulos linfáticos cólicos derechos intermedios e ileocólicos, y de estos hacia los nódulos mesentéricos superiores (fig. 5-56 B). La inervación del colon ascendente procede del plexo mesentérico superior (fig. 5-56 C).
El colon transverso es la tercera porción, más grande y móvil, del intestino grueso (fig. 5-52). Cruza el abdomen desde la flexura cólica derecha hasta la flexura cólica izquierda, donde se dobla inferiormente para convertirse en el colon descendente. La flexura cólica izquierda (flexura esplénica) en general es más superior, más aguda y menos móvil que la flexura cólica derecha. Se sitúa anterior a la porción inferior del riñón izquierdo y se une al diafragma a través del ligamento frenocólico (fig. 5-26). El colon transverso y su mesenterio, el mesocolon transverso, se curva hacia abajo, a menudo inferior al nivel de las crestas ilíacas (fig. 5-57 B), y se adhiere o fusiona a la pared posterior de la bolsa omental. La raíz del mesocolon transverso (fig. 5-49 A) se sitúa a lo largo del borde inferior del páncreas y se continúa con el peritoneo parietal posteriormente. Al poder moverse libremente, el colon transverso tiene una posición variable; suele colgar hasta el nivel del ombligo (nivel de la vértebra L3) (fig. 5-57 A). Sin embargo, en individuos altos y delgados, el colon transverso puede extenderse hasta la pelvis (fig. 5-57 B).
La irrigación arterial del colon transverso procede principalmente de la arteria cólica media (figs. 5-54 y 5-55; tabla 5-9), una rama de la AMS. Sin embargo, también puede estar irrigado, en grado diverso, por las arterias cólicas derecha e izquierda a través de anastomosis, componentes de la serie de arcadas anastomóticas que colectivamente constituyen la arteria marginal (de Drummond, arteria yuxtacólica).
El drenaje venoso del colon transverso se produce a través de la VMS (fig. 5-56 A). El drenaje linfático del colon transverso corre a cargo de los nódulos linfáticos cólicos medios, que a su vez drenan en los nódulos linfáticos mesentéricos superiores (fig. 5-56 B).
La inervación del colon transverso procede del plexo mesentérico superior a través de los plexos periarteriales de las arterias cólicas derecha y media (fig. 5-56 C). Estos nervios conducen fibras nerviosas simpáticas y parasimpáticas (vagales), y fibras nerviosas aferentes viscerales.
El colon descendente ocupa una posición secundariamente retroperitoneal entre la flexura cólica izquierda y la fosa ilíaca izquierda, donde se continúa con el colon sigmoideo (fig. 5-52). Así, el peritoneo cubre el colon anterior y lateralmente, y lo une a la pared posterior del abdomen. Aunque sea retroperitoneal, el colon descendente, sobre todo en la fosa ilíaca, posee un mesenterio corto en un 33% de los individuos; sin embargo, normalmente no es lo bastante largo como para provocar vólvulos (torsiones) del colon. A medida que desciende, el colon pasa anterior al borde lateral del riñón izquierdo. Como en el caso del colon ascendente, en la cara lateral del colon descendente se encuentra un surco paracólico, el izquierdo (fig. 5-49 A).
El colon sigmoideo, caracterizado por su asa en forma en S, de longitud variable, une el colon descendente con el recto (fig. 5-52). El colon sigmoideo se extiende desde la fosa ilíaca hacia el tercer segmento vertebral sacro (S3), donde se une al recto. La terminación de las tenias del colon, aproximadamente a 15 cm del ano, indica la unión rectosigmoidea.
El colon sigmoideo tiene, en general, un mesenterio largo (el mesocolon sigmoideo), y en consecuencia posee una considerable libertad de movimiento, especialmente en su parte media.
La raíz del mesocolon sigmoideo tiene una inserción en forma de V invertida, que se extiende primero medial y superiormente a lo largo de los vasos ilíacos externos, y luego medial e inferiormente desde la bifurcación de los vasos ilíacos comunes hacia la cara anterior del sacro. El uréter izquierdo y la división de la arteria ilíaca común izquierda se sitúan retroperitonealmente, posteriores al vértice de la raíz del mesocolon sigmoideo. Los apéndices omentales del colon sigmoideo son largos (fig. 5-52 A); desaparecen cuando termina el mesenterio sigmoide. Las tenias del colon también desaparecen a medida que el músculo longitudinal de la pared del colon se ensancha hasta formar una capa completa en el recto.
La irrigación arterial del colon descendente y el colon sigmoideo procede de las arterias sigmoideas y cólica izquierda, ramas de la arteria mesentérica inferior (AMI) (fig. 5-54; tabla 5-9). De este modo, aproximadamente en la flexura cólica izquierda, se produce la segunda transición importante en la irrigación sanguínea de la porción abdominal del tubo digestivo: la AMS aporta sangre a la porción proximal a la flexura (derivada del intestino medio embrionario), y la AMI irriga la porción distal a este punto (derivada del intestino posterior embrionario). Durante la resección quirúrgica del colon, es importante visualizar la anastomosis entre la AMS y la AMI para garantizar la irrigación sanguínea continua. Las arterias sigmoideas descienden oblicuamente hacia la izquierda, donde se dividen en ramas ascendentes y descendentes. La rama superior de la arteria sigmoidea más superior se anastomosa con la rama descendente de la arteria cólica izquierda, formando así parte de la arteria marginal. El drenaje venoso del colon descendente y el colon sigmoideo se realiza en la vena mesentérica inferior y desemboca habitualmente en la vena esplénica, y luego en la vena porta hepática, de camino hacia el hígado (figs. 5-56 A y 5-75 B).
El drenaje linfático del colon descendente y del colon sigmoideo discurre a través de vasos que desembocan en los nódulos linfáticos epicólicos y paracólicos, y luego en los nódulos linfáticos cólicos intermedios, situados a lo largo de la arteria cólica izquierda (fig. 5-56 B). La linfa de estos nódulos pasa hacia los nódulos linfáticos mesentéricos inferiores, que se sitúan en torno a la AMI; sin embargo, la linfa de la flexura cólica izquierda también drena en los nódulos linfáticos mesentéricos superiores.
Proximalmente a la flexura cólica izquierda, las fibras simpáticas y parasimpáticas viajan juntas desde el plexo de la aorta abdominal, a través de plexos periarteriales, hasta alcanzar la porción abdominal del tubo digestivo (fig. 5-56 C); sin embargo, distalmente a la flexura siguen caminos separados.
La inervación simpática del colon descendente y sigmoide procede de la porción lumbar del tronco simpático a través de los nervios esplácnicos lumbares (abdominopélvicos), el plexo mesentérico superior y los plexos periarteriales de la AMI y sus ramas.
La inervación parasimpática proviene de los nervios esplácnicos pélvicos a través del plexo y los nervios hipogástricos inferiores (pélvicos), que ascienden retroperitonealmente desde el plexo, con independencia de la irrigación arterial de esta porción del tubo digestivo (fig. 5-56 D). Proximalmente a la porción media del colon sigmoideo, las fibras aferentes viscerales que conducen la sensibilidad dolorosa pasan de forma retrógrada con las fibras simpáticas hacia los ganglios sensitivos de los nervios espinales toracolumbares, mientras que las que conducen información refleja viajan con las fibras parasimpáticas hacia los ganglios sensitivos vagales.
Distalmente a la porción media del colon sigmoideo, todas las fibras aferentes viscerales acompañan a las fibras parasimpáticas de forma retrógrada hacia los ganglios sensitivos de los nervios espinales S2-S4.
Recto y conducto anal
El recto es la parte terminal fija del intestino grueso, primariamente retroperitoneal y subperitoneal. Se continúa con el colon sigmoideo al nivel de la vértebra S3. La unión se encuentra en el extremo inferior del mesenterio del colon sigmoideo (fig. 5-52).
El recto se continúa inferiormente con el conducto anal. Estas porciones del intestino grueso se describen en el capítulo dedicado a la pelvis.
Bazo
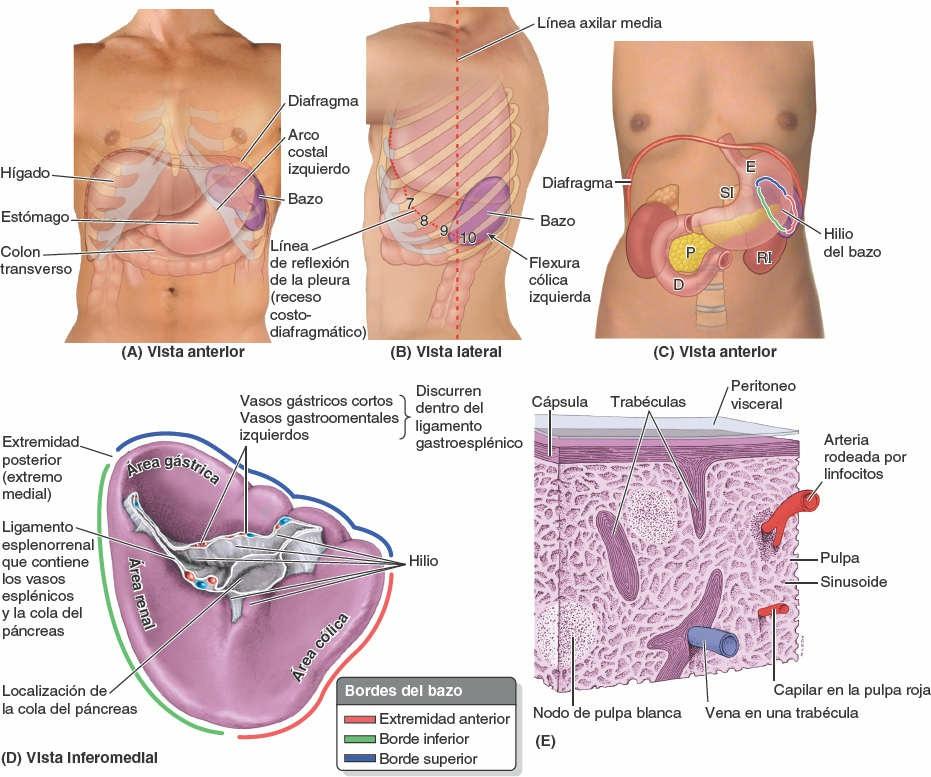
El bazo es un órgano ovoide y pulposo, habitualmente de tono morado, que tiene aproximadamente la forma y el tamaño de un puño cerrado. Es relativamente delicado, y está considerado el órgano abdominal más vulnerable. Se sitúa en la región superolateral del CSI, o hipocondrio del abdomen, donde goza de la protección de la caja torácica inferior (fig. 5-58 A y B). Como el mayor órgano linfático, participa en el sistema de defensa del organismo: es un lugar de proliferación de linfocitos (células blancas de la sangre) y de vigilancia y respuesta inmunitarias.
Prenatalmente, el bazo es un órgano hematopoyético (formador de sangre), pero después del nacimiento se ocupa sobre todo de identificar, extraer de la circulación y destruir los glóbulos rojos gastados y las plaquetas rotas, así como de reciclar el hierro y la globina. El bazo actúa como reservorio de sangre, almacenando glóbulos rojos y plaquetas, y hasta cierto punto puede proporcionar una especie de «autotransfusión» en respuesta al estrés provocado por una hemorragia. A pesar de su tamaño y de las numerosas y útiles funciones que desempeña, no es un órgano vital (no es necesario para la vida).
Para llevar a cabo estas funciones, el bazo es una masa blanda y vascular (sinusoidal) con una cápsula fibroelástica bastante delicada (fig. 5-58 E). Su fina cápsula está rodeada por completo por una hoja de peritoneo visceral, excepto en el hilio esplénico, por donde entran y salen las ramas esplénicas de la arteria y la vena esplénicas, respectivamente (fig. 5-58 D). Por ello, es capaz de una notable expansión y de una cierta contracción, relativamente rápida. Se trata de un órgano móvil, aunque no suele rebasar inferiormente la región costal; descansa sobre la flexura cólica izquierda (fig. 5-58 A y B). Después se relaciona con las costillas 9ª a 11ª (su eje mayor es aproximadamente paralelo a la 10ª costilla) y está separado de ellas por el diafragma y el receso costodiafragmático, una extensión a modo de hendidura de la cavidad pleural entre el diafragma y la parte inferior de la caja torácica. Las relaciones del bazo son:
- Anteriormente, el estómago.
- Posteriormente, la parte izquierda del diafragma, que le separa de la pleura, el pulmón y las costillas 9ª a 11ª.
- Inferiormente, la flexura cólica izquierda.
- Medialmente, el riñón izquierdo.
El bazo varía mucho de tamaño, peso y forma; no obstante, suele tener unos 12 cm de largo y 7 cm de ancho.
La cara diafragmática del bazo adopta una forma convexa para ajustarse a la concavidad del diafragma y a los cuerpos curvos de las costillas adyacentes (fig. 5-58 A a C). La estrecha relación entre el bazo y las costillas, que normalmente le protegen, puede resultar perjudicial cuando se producen fracturas costales. Los bordes anterior y superior del bazo son agudos, a menudo escotados, mientras que su extremidad posterior (medial) y su borde inferior son redondeados (fig. 5-58 D). En general, el bazo no se extiende más allá del reborde del arco costal izquierdo, por lo que, a menos que se haya agrandado, es difícilmente palpable a través de la pared anterolateral del abdomen. Cuando se endurece y agranda hasta unas tres veces su tamaño normal, se desplaza por debajo del reborde costal izquierdo y su borde superior (escotado) se sitúa inferomedialmente. El borde escotado es útil cuando se palpa un bazo agrandado, ya que cuando el sujeto efectúa una inspiración profunda, a menudo pueden palparse las incisuras.
Normalmente el bazo contiene una gran cantidad de sangre que es expulsada de forma periódica hacia la circulación por la acción del músculo liso de su cápsula y sus trabéculas. El gran tamaño de la arteria (o de la vena) esplénica indica el volumen de sangre que pasa a través de los capilares y los senos del bazo. La delgada cápsula fibrosa del bazo está compuesta por tejido conectivo fibroelástico denso e irregular, que se engruesa en el hilio esplénico (fig. 5-58 E). En su interior, las trabéculas (pequeñas bandas fibrosas), que se originan en la cara profunda de la cápsula, transportan vasos sanguíneos hasta y desde el parénquima o pulpa esplénica, la sustancia del bazo.
El bazo está en contacto con la pared posterior del estómago y se conecta con su curvatura mayor mediante el ligamento gastroesplénico, y con el riñón izquierdo a través del ligamento esplenorrenal. Estos ligamentos, que contienen los vasos esplénicos, están unidos al hilio del bazo en su cara medial (fig. 5-58 D). A menudo, el hilio del bazo está en contacto con la cola del páncreas y constituye el límite izquierdo de la bolsa omental.
La vascularización arterial del bazo procede de la arteria esplénica, la mayor rama del tronco celíaco (fig. 5-59 A). Sigue un trayecto tortuoso posterior a la bolsa omental, anterior al riñón izquierdo y a lo largo del borde superior del páncreas. Entre las hojas del ligamento esplenorrenal, la arteria esplénica se divide en cinco o más ramas que entran en el hilio del bazo. La ausencia de anastomosis entre estos vasos arteriales dentro del bazo determina la formación de los segmentos vasculares del bazo: dos en el 84% de los bazos y tres en el resto, entre los que existen planos relativamente avasculares, que permiten efectuar esplenectomías subtotales.
El drenaje venoso del bazo se produce a través de la vena esplénica, formada por varias tributarias que emergen del hilio (figs. 5-59 A y 5-60 B). Se une a la vena mesentérica inferior (VMI) y discurre posterior al cuerpo y la cola del páncreas durante la mayor parte de su recorrido. La vena esplénica se une con la VMS posterior al cuello del páncreas para formar la vena porta hepática.
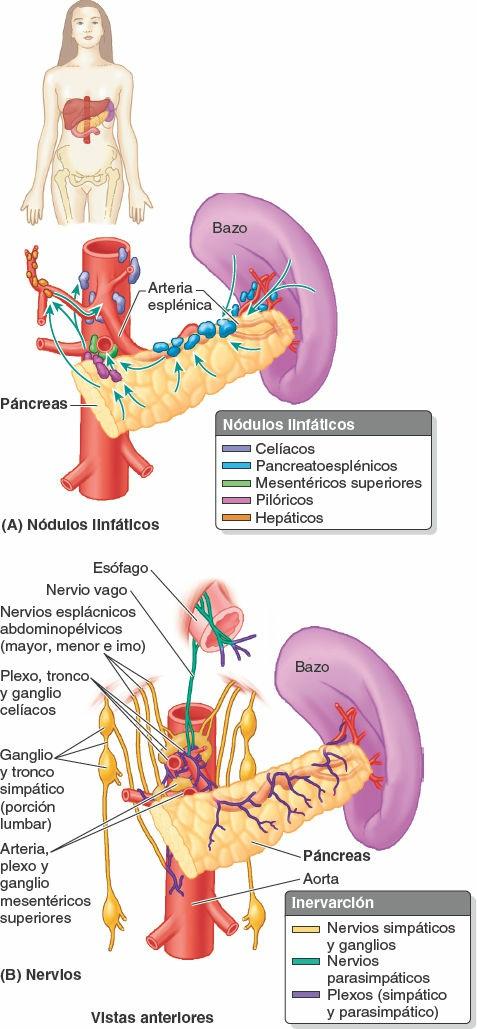
Los vasos linfáticos esplénicos parten de los nódulos linfáticos del hilio y pasan a lo largo de los vasos esplénicos hacia los nódulos linfáticos pancreatoesplénicos en su camino hacia los nódulos celíacos (fig. 5-61 A). Los nódulos linfáticos pancreatoesplénicos se relacionan con la cara posterior y el borde superior del páncreas.
Los nervios del bazo derivan del plexo celíaco (fig. 5-61 B). Se distribuyen principalmente a lo largo de las ramas de la arteria esplénica, y su función es vasomotora.
Páncreas
El páncreas es una glándula digestiva accesoria alargada que se sitúa retroperitonealmente, cubriendo y cruzando de forma transversal los cuerpos de las vértebras L1 y L2 (el nivel del plano transpilórico) en la pared posterior del abdomen (fig. 5-58 C). Se halla posterior al estómago, entre el duodeno a la derecha y el bazo a la izquierda (fig. 5-59 A). El mesocolon transverso se inserta a lo largo de su borde anterior (fig. 5-39 A). El páncreas produce:
- Una secreción exocrina (jugo pancreático de las células acinares) que excreta en el duodeno a través de los conductos pancreáticos principal y accesorio.
- Secreciones endocrinas (glucagón e insulina de los islotes pancreáticos [de Langerhans]) que pasan a la sangre (fig. 5-59 D).
A efectos descriptivos, el páncreas se divide en cuatro porciones: cabeza, cuello, cuerpo y cola.
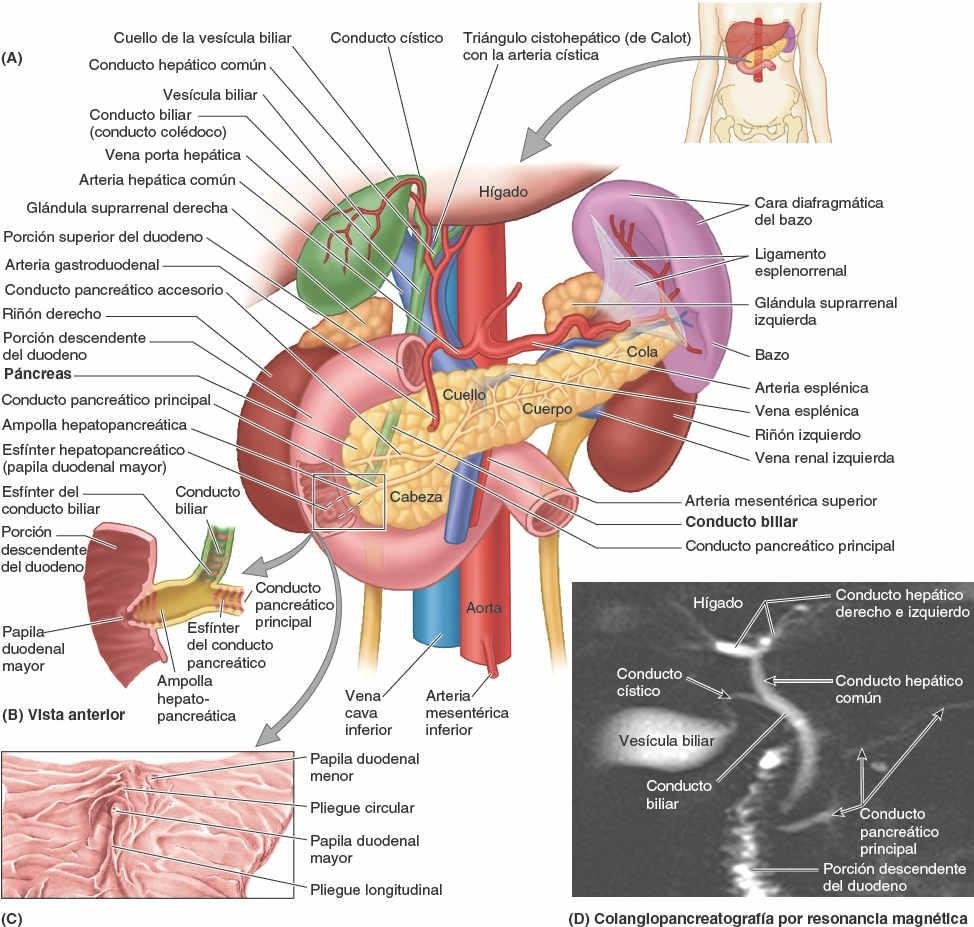
La cabeza del páncreas, la porción ensanchada de la glándula, está abrazada por la curva en forma de C del duodeno, a la derecha de los vasos mesentéricos superiores, justo inferior al plano transpilórico. Se une firmemente a la cara medial de las porciones descendente y horizontal del duodeno. El proceso unciforme, una proyección de la parte inferior de la cabeza del páncreas, se extiende medialmente hacia la izquierda, posterior a la AMS (fig. 5-60 A). La cabeza del páncreas descansa posteriormente sobre la VCI, la arteria y la vena renales derechas, y la vena renal izquierda. En su camino hacia su desembocadura en la porción descendente del duodeno, el conducto biliar descansa en un surco sobre la cara posterosuperior de la cabeza o está incluido en su parénquima (fig. 5-59 A y B; también fig. 5-45).
El cuello del páncreas es corto (1,5-2 cm) y oculta los vasos mesentéricos superiores, que forman un surco en su cara posterior (fig. 5-44 B y C). La cara anterior del cuello, cubierta por peritoneo, es adyacente al píloro del estómago. La VMS se une a la vena esplénica posteriormente al cuello, para formar la vena porta hepática (fig. 5-60).
El cuerpo del páncreas se continúa desde el cuello y se sitúa a la izquierda de la AMS y la VMS, pasando sobre la aorta y la vértebra L2, continuando justo por encima del plano transpilórico, posterior a la bolsa omental. La cara anterior del cuerpo del páncreas está cubierta por peritoneo y se sitúa en el suelo de la bolsa omental, formando parte del lecho del estómago (fig. 5-39 A y B). La cara posterior del cuerpo carece de peritoneo y se encuentra en contacto con la aorta, la AMS, la glándula suprarrenal izquierda, el riñón izquierdo y los vasos renales (fig. 5-59 A).
La cola del páncreas se sitúa anterior al riñón izquierdo, donde se relaciona estrechamente con el hilio del bazo y la flexura cólica izquierda. La cola es relativamente móvil y pasa entre las hojas del ligamento esplenorrenal junto con los vasos esplénicos (fig. 5-58 D).
El conducto pancreático principal empieza en la cola del páncreas y discurre a lo largo del parénquima de la glándula hasta la cabeza, donde gira inferiormente y se relaciona estrechamente con el conducto biliar (conducto colédoco) (fig. 5-59 A y B). Los conductos pancreático y biliar (colédoco) suelen unirse para formar la ampolla hepatopancreática (de Vater), corta y dilatada, que desemboca en la porción descendente del duodeno en el vértice de la papila duodenal mayor (fig. 5-59 B y C). Como mínimo en el 25% de los casos, los dos conductos desembocan en el duodeno por separado.
El esfínter del conducto pancreático (alrededor de la porción terminal del conducto pancreático), el esfínter del conducto biliar (alrededor de la terminación de este) y el esfínter de la ampolla (esfínter hepatopancreático o de Oddi; alrededor de la ampolla hepatopancreática) son esfínteres de músculo liso que impiden el reflujo de las secreciones digestivas y el contenido del duodeno. De estos, solo el esfínter del conducto biliar tiene un papel importante en el control del flujo de la secreción digestiva (bilis) en el duodeno.
El conducto pancreático accesorio (fig. 5-59 A) desemboca en el duodeno, en el vértice de la papila duodenal menor (fig. 5-59 C). En general, el conducto accesorio comunica con el conducto pancreático principal, pero algunas veces es más pequeño que el accesorio y ambos pueden no estar conectados. En estos casos, el conducto accesorio transporta la mayor parte del jugo pancreático.
La irrigación arterial del páncreas deriva principalmente de las ramas de la arteria esplénica, bastante tortuosa. Existen numerosas arterias pancreáticas que forman varias arcadas con ramas pancreáticas de las arterias gastroduodenal y mesentérica superior (fig. 5-60 A). Hasta 10 ramas pueden pasar desde la arteria esplénica al cuerpo y la cola del páncreas. Las arterias pancreatoduodenales superiores anterior y posterior, ramas de la arteria gastroduodenal, y las arterias pancreatoduodenales inferiores anterior y posterior, ramas de la AMS, forman arcadas localizadas anterior y posteriormente que irrigan la cabeza del páncreas.
El drenaje venoso del páncreas tiene lugar a través de las venas pancreáticas correspondientes, tributarias de las ramas esplénica y mesentérica superior de la vena porta hepática; la mayoría de ellas desemboca en la vena esplénica (fig. 5-60 B).
Los vasos linfáticos pancreáticos acompañan a los vasos sanguíneos (figs. 5-46, 5-61 A y 5-71). Casi todos ellos terminan en los nódulos pancreatoesplénicos que se encuentran a lo largo de la arteria esplénica, aunque algunos vasos lo hacen en los nódulos linfáticos pilóricos. Los vasos eferentes de estos nódulos drenan en los nódulos linfáticos mesentéricos superiores o en los nódulos linfáticos celíacos a través de los nódulos linfáticos hepáticos.
Los nervios del páncreas proceden de los nervios vagos y esplácnicos abdominopélvicos que pasan a través del diafragma (fig. 5-61 B). Las fibras nerviosas parasimpáticas y simpáticas pasan a lo largo de las arterias del plexo celíaco y el plexo mesentérico superior y llegan al páncreas. Además de las fibras simpáticas que pasan hacia los vasos sanguíneos, las fibras simpáticas y parasimpáticas se distribuyen hacia las células acinares y los islotes pancreáticos. Las fibras parasimpáticas son secretomotoras, aunque la secreción pancreática está mediada principalmente por las hormonas secretina y colecistocinina, que se forman en el duodeno y la porción proximal del intestino en respuesta a la estimulación por parte del contenido ácido del estómago.
Hígado
El hígado, el mayor órgano del cuerpo después de la piel y la mayor glándula del organismo, pesa unos 1 500 g y supone un 2,5% del peso corporal en el adulto. En el feto maduro actúa como órgano hematopoyético, y es proporcionalmente el doble de grande (5% del peso corporal).
Con excepción de los lípidos, todas las sustancias absorbidas en el tubo digestivo se dirigen primero al hígado a través del sistema de la vena porta hepática. Además de sus numerosas actividades metabólicas, el hígado almacena glucógeno y secreta la bilis, un líquido amarillo amarronado o verde que colabora en la emulsión de las grasas.
La bilis sale del hígado a través de los conductos biliares —los conductos hepáticos derecho e izquierdo— que se unen para formar el conducto hepático común. Este se une al conducto cístico para formar el conducto biliar. El hígado produce bilis continuamente, pero entre comidas se acumula y almacena en la vesícula biliar, que además concentra la bilis absorbiendo agua y sales. Cuando el alimento llega al duodeno, la vesícula biliar envía bilis concentrada al duodeno a través de los conductos biliares.
Anatomía de superficie, caras, reflexiones peritoneales y relaciones del hígado
El hígado se localiza principalmente en el cuadrante superior derecho del abdomen, donde es protegido por la caja torácica y el diafragma (fig. 5-62). El hígado normal se sitúa por debajo de las costillas 7ª a 11ª del lado derecho y atraviesa la línea media hacia el pezón izquierdo. Ocupa la mayor parte del hipocondrio derecho y el epigastrio superior, y se extiende hasta el hipocondrio izquierdo. El hígado se mueve con los desplazamientos del diafragma, y en posición erecta se localiza más inferiormente, debido a la gravedad. Esta movilidad facilita su palpación.
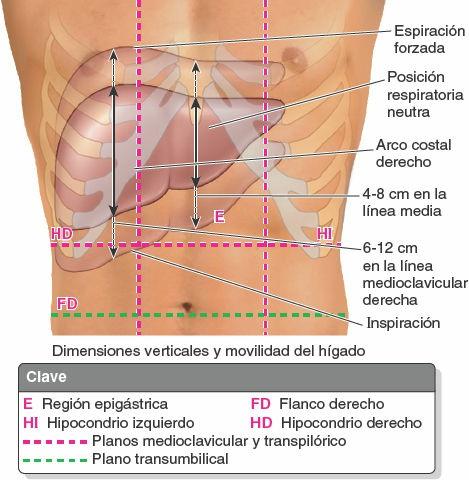
El hígado tiene una cara diafragmática convexa (anterior, superior y algo posterior) y una cara visceral (posteroinferior) relativamente plana, o incluso cóncava, que están separadas anteriormente por el agudo borde inferior que sigue el reborde costal derecho, inferior al diafragma (fig. 5-63 A).
La cara diafragmática del hígado es lisa y con forma de cúpula en la parte donde se relaciona con la concavidad de la cara inferior del diafragma, que lo separa de la pleura, los pulmones, el pericardio y el corazón (fig. 5-63 A y B). Los recesos (espacios) subfrénicos, extensiones superiores de la cavidad peritoneal (saco mayor), se localizan entre las caras anterior y superior de la superficie diafragmática del hígado y el diafragma. Los recesos subfrénicos están separados por el ligamento falciforme, que se extiende entre el hígado y la pared anterior del abdomen, y da lugar a los recesos derecho e izquierdo. La porción del compartimento supracólico de la cavidad peritoneal inmediatamente inferior al hígado es el espacio subhepático.
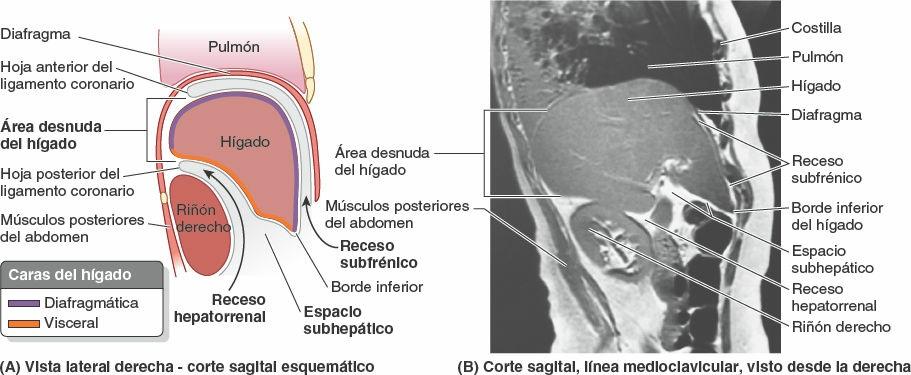
El receso hepatorrenal (bolsa de Morrison) es la extensión posterosuperior del espacio subhepático situado entre la parte derecha de la cara visceral del hígado, y el riñón y la glándula suprarrenal derechos. El receso hepatorrenal es una parte de la cavidad peritoneal dependiente de la gravedad cuando la persona está en decúbito supino; el líquido que drena de la bolsa omental fluye hacia este receso (fig. 5-64 B y E). El receso hepatorrenal se comunica anteriormente con el receso subfrénico derecho (fig. 5-63 A y B). Hay que tener presente que normalmente todos los recesos de la cavidad peritoneal son sólo espacios potenciales, que sólo contienen el líquido peritoneal suficiente para lubricar las membranas peritoneales adyacentes.
La cara diafragmática del hígado está cubierta por peritoneo visceral, excepto posteriormente, en el área desnuda del hígado (fig. 5-64 B a D), donde se encuentra en contacto directo con el diafragma. El área desnuda está delimitada por la reflexión del peritoneo desde el diafragma hasta ella como las hojas anterior (superior) y posterior (inferior) del ligamento coronario (fig. 5-63 A). Estas hojas se encuentran en el lado derecho para formar el ligamento triangular derecho y divergen hacia la izquierda para englobar el área desnuda triangular (fig. 5-64 A a D). La hoja anterior del ligamento coronario se continúa a la izquierda con la hoja derecha del ligamento falciforme, y la hoja posterior se continúa con la hoja derecha del omento menor.
Cerca del vértice (el extremo izquierdo) de la cuña que forma el hígado, las hojas anterior y posterior de la parte izquierda del ligamento coronario se encuentran para formar el ligamento triangular izquierdo. La VCI cruza el profundo surco de la vena cava situado en el área desnuda del hígado (fig. 5-64 B a D).
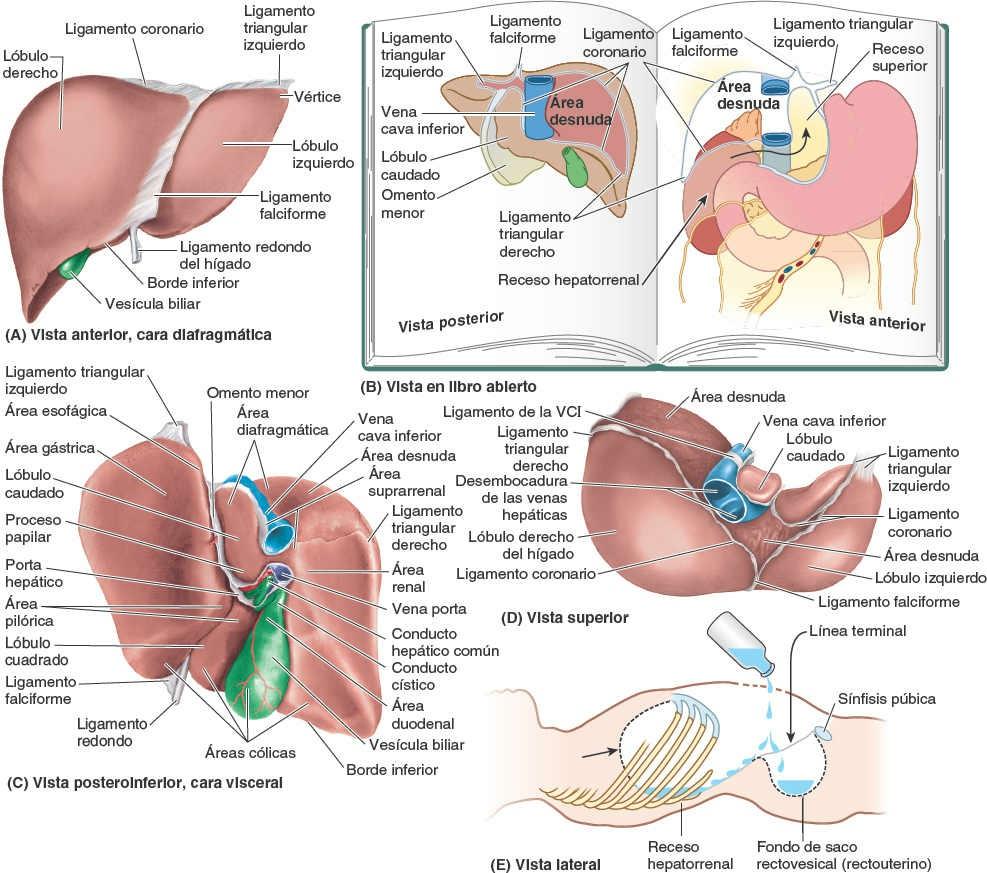
La cara visceral del hígado se halla cubierta por peritoneo (fig. 5-64 C), a excepción de la fosa de la vesícula biliar (fig. 5-65 B) y el porta hepático, una fisura transversa que deja paso a los vasos (la vena porta hepática, la arteria hepática propia y los vasos linfáticos), el plexo nervioso hepático y los conductos hepáticos que entran y salen del hígado. A diferencia de la cara diafragmática, lisa, la cara visceral presenta numerosas fisuras e impresiones por el contacto con otros órganos.
Dos fisuras orientadas sagitalmente, unidas centralmente por el porta hepático transverso, forman la letra H sobre la cara visceral (fig. 5-65 A). La fisura portal principal (sagital derecha) es el surco continuo formado anteriormente por la fosa de la vesícula biliar, y posteriormente por el surco de la VCI. La fisura umbilical (sagital izquierda) es el surco continuo formado anteriormente por la fisura del ligamento redondo y posteriormente por la fisura del ligamento venoso. El ligamento redondo del hígado es el vestigio fibroso de la vena umbilical, que transportaba sangre oxigenada y rica en nutrientes desde la placenta hasta el feto (fig. 5-65 B). El ligamento redondo y las pequeñas venas paraumbilicales discurren por el borde libre del ligamento falciforme. El ligamento venoso es el vestigio fibroso del conducto venoso fetal, que desviaba la sangre desde la vena umbilical hacia la VCI, «cortocircuitando» el hígado.
El omento menor, que rodea la tríada portal (vena porta hepática, arteria hepática propia y conducto biliar), pasa desde el hígado hacia la curvatura menor del estómago y los 2 cm iniciales de la porción superior del duodeno (fig. 5-66 A). El borde libre engrosado del omento menor que se extiende entre el porta hepático y el duodeno es el ligamento hepatoduodenal; encierra las estructuras que pasan a través del porta hepático. El resto laminar del omento menor, el ligamento hepatogástrico, se extiende entre el surco del ligamento venoso y la curvatura menor del estómago.
Además de las fisuras, las impresiones (áreas) de la cara visceral (fig. 5-64 C) reflejan las relaciones del hígado con:
- El lado derecho de la cara anterior del estómago, áreas gástrica y pilórica.
- La porción superior del duodeno, área duodenal.
- El omento menor (se extiende dentro de la fisura del ligamento venoso).
- La vesícula biliar, fosa de la vesícula biliar.
- La flexura cólica derecha y el colon transverso derecho, área cólica.
- El riñón y la glándula suprarrenal derechos, áreas renal y suprarrenal (fig. 5-66 B).
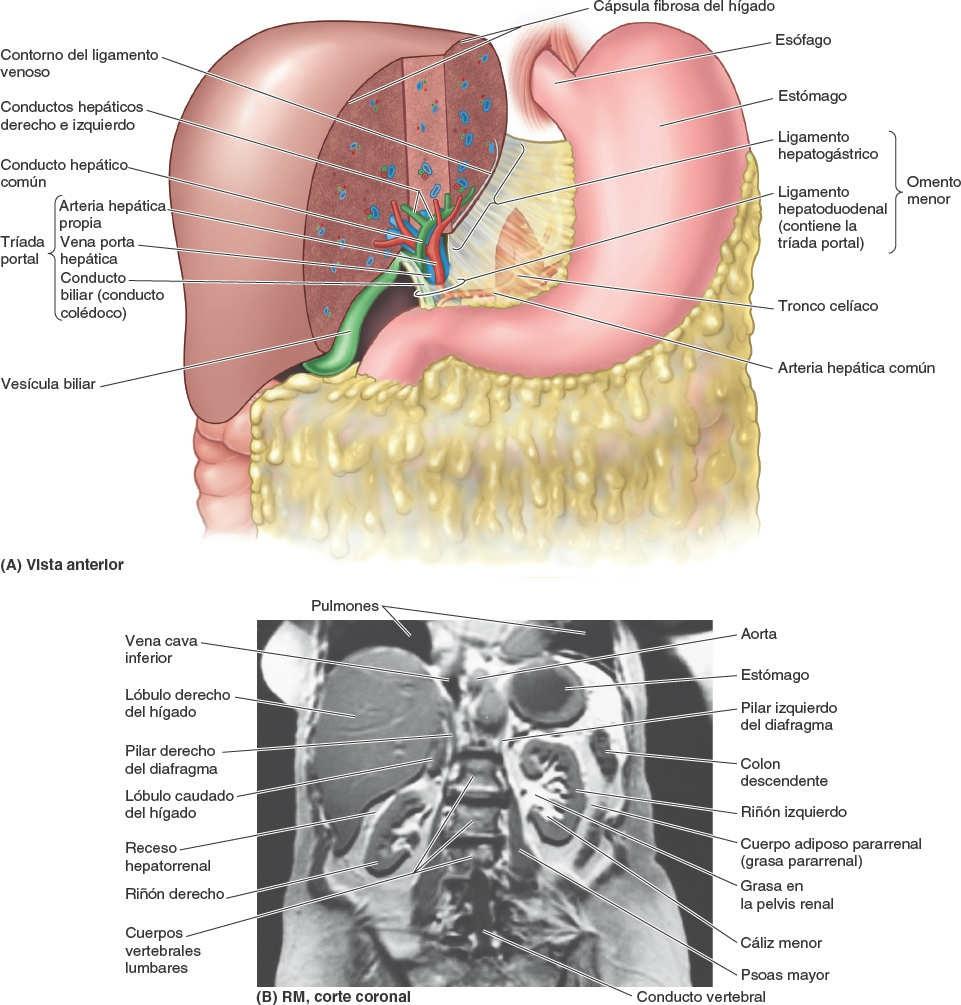
Lóbulos anatómicos del hígado
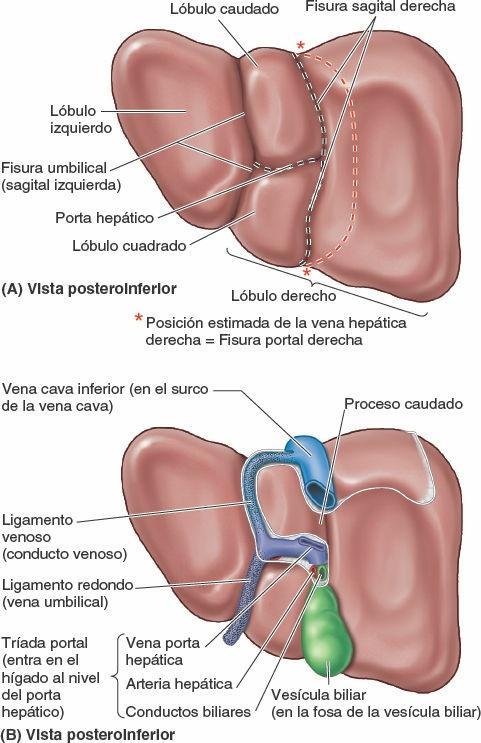
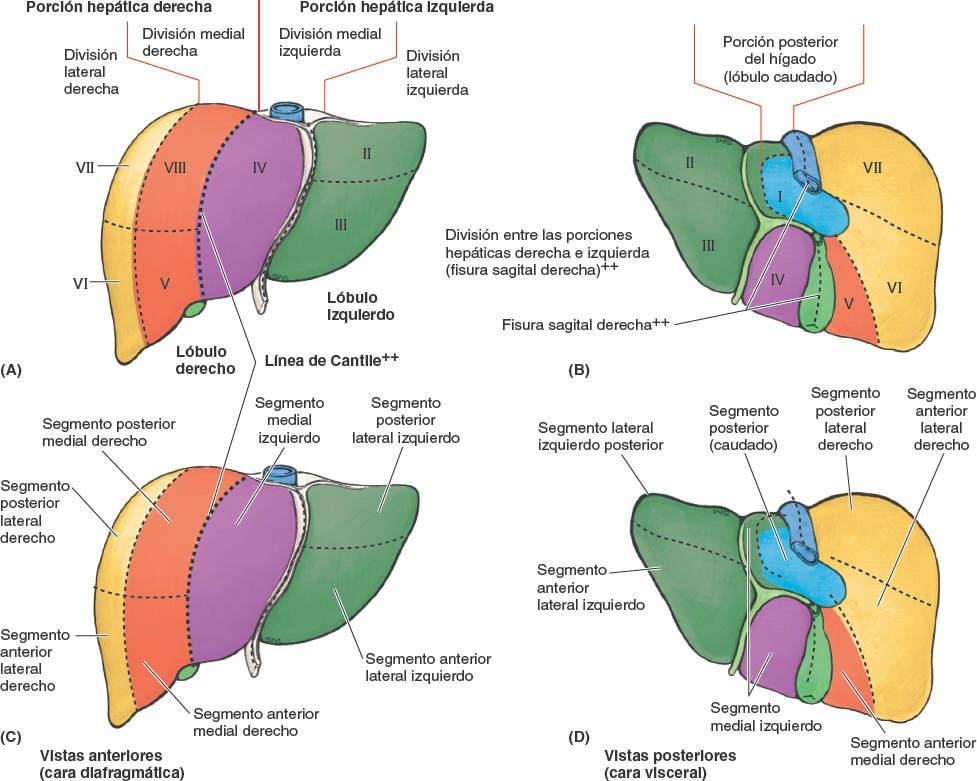
Externamente, el hígado se divide en dos lóbulos anatómicos y dos lóbulos accesorios por las reflexiones que forma el peritoneo en su superficie, por las fisuras que se forman en relación a dichas reflexiones, y por los vasos que irrigan el hígado y la vesícula biliar. Estos «lóbulos» superficiales en realidad no son lóbulos en el sentido en que este término se utiliza habitualmente al referirse a glándulas, y sólo se relacionan de forma secundaria con la arquitectura interna del hígado. El plano definido por la inserción del ligamento falciforme y la fisura sagital izquierda (umbilical), situado casi en la línea media, separa el gran lóbulo derecho del lóbulo izquierdo, mucho más pequeño (figs. 5-64 A, C y D, y 5-65). En la cara visceral inclinada, las fisuras portal principal y umbilical discurren a cada lado de dos lóbulos accesorios (que forman parte del lóbulo derecho anatómico) separados por el porta hepático: el lóbulo cuadrado (anterior e inferior) y el lóbulo caudado (posterior y superior). El lóbulo caudado no se llama así porque su posición sea caudal (que no lo es), sino porque a menudo emite una «cola» en forma de proceso papilar alargado (fig. 5-64 C). Los lóbulos caudado y derecho están conectados por un proceso caudado que se extiende hacia la derecha, entre la VCI y el porta hepático (fig. 5-65 B).
Subdivisiones funcionales del hígado
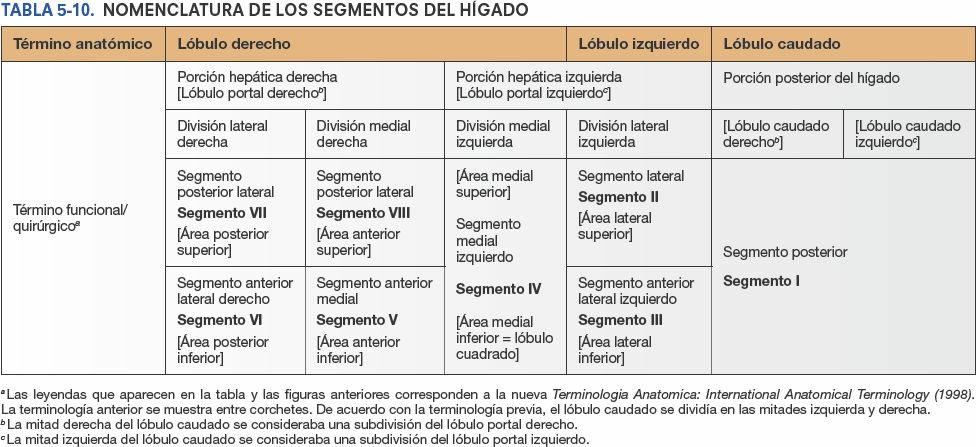
Aunque internamente, donde el parénquima hepático se muestra continuo, no están delimitados de manera clara, existen dos hígados (porciones o lóbulos portales) funcionalmente independientes, el derecho y el izquierdo. Las porciones hepáticas derecha e izquierda están más equilibradas en cuanto a su masa que os lóbulos anatómicos, aunque la porción derecha sigue siendo algo mayor (figs. 5-67 y 5-68; tabla 5-10). Cada porción hepática tiene sus propias ramas primarias de la arteria hepática propia y de la vena porta hepática, y su propio drenaje biliar. El lóbulo caudado podría considerarse, de hecho, una tercera porción; su vascularización es independiente de la bifurcación de la tríada portal (recibe vasos de ambos paquetes) y es drenado por una o dos pequeñas venas hepáticas, que desembocan directamente en la VCI, distalmente a las venas hepáticas principales. El hígado puede subdividirse además en cuatro divisiones, y estas en ocho segmentos hepáticos resecables quirúrgicamente, cada uno de ellos irrigado de forma independiente por una rama secundaria o terciaria, respectivamente, de la tríada portal (fig. 5-67).
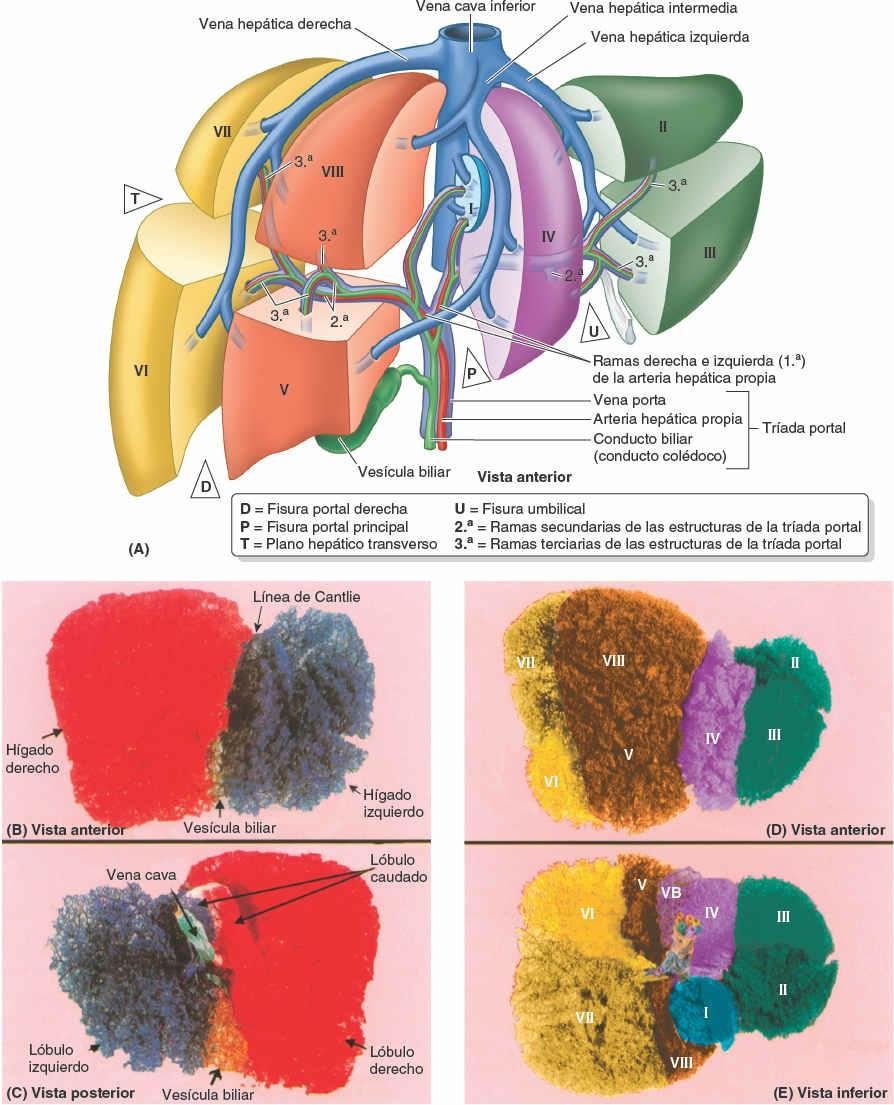
Segmentos hepáticos (quirúrgicos) del hígado
Exceptuando el lóbulo caudado (segmento I), el hígado se divide en porciones (lóbulos portales) derecha e izquierda según la división primaria (1ª) de la tríada portal en ramas derecha e izquierda; la fisura portal principal, en la cual se sitúa la vena hepática media, es el plano que delimita las porciones derecha e izquierda (fig. 5-67 A a C). En la cara visceral, este plano está delimitado por la fisura portal principal (sagital derecha). En la cara diafragmática, el plano está delimitado por la extrapolación de una línea imaginaria —la línea de Cantlie (Cantlie, 1898)— que discurre desde la incisura para el fondo de la vesícula biliar hacia la VCI (figs. 5-67 B y 5-68 A y C).
Las porciones derecha e izquierda se subdividen verticalmente en divisiones mediales y laterales por las fisuras portal derecha y umbilical, donde se sitúan las venas hepáticas derecha e izquierda (figs. 5-67 A, D y E, y 5-68). La fisura portal derecha no tiene una demarcación externa. Cada una de las cuatro divisiones recibe una rama secundaria (2ª) de la tríada portal (fig. 5-67 A).
Nota: la división medial del hígado —división medial izquierda— forma parte del lóbulo anatómico derecho; la división lateral izquierda es lo mismo que el lóbulo anatómico izquierdo.
El plano hepático transverso, a nivel de las porciones horizontales de las ramas derecha e izquierda de la tríada portal, divide tres de las cuatro divisiones (todas menos la división medial izquierda), creando así seis segmentos hepáticos, cada uno de los cuales recibe ramas terciarias de la tríada. La división medial izquierda también se considera un segmento hepático, por lo que la parte principal del hígado tiene siete segmentos (segmentos II a VIII, numerados en sentido horario), que también poseen nombres descriptivos (figs. 5-67 A, D y E, y 5-68). El lóbulo caudado (segmento I, lo que hace un total de ocho segmentos) recibe ramas de ambas divisiones y es drenado por sus propias venas hepáticas menores.
Aunque el patrón de segmentación que hemos descrito es el más habitual, los segmentos varían considerablemente en su forma y tamaño, debido a las variaciones individuales en la ramificación de los vasos hepáticos y portales.
Vasos sanguíneos del hígado
El hígado, al igual que los pulmones, recibe sangre (vasos aferentes) de dos fuentes: una fuente venosa, dominante, y otra menor, arterial (fig. 5-67 A). Por la vena porta hepática circula el 75% a 80% de la sangre que llega al hígado. La sangre portal contiene cerca de un 40% más de oxígeno que la sangre que regresa al corazón por el circuito sistémico, y es la que riega el parénquima hepático (células hepáticas o hepatocitos) (fig. 5-69). La vena porta hepática transporta prácticamente todos los nutrientes absorbidos en el tubo digestivo a los sinusoides del hígado. La excepción son los lípidos, que son absorbidos por el sistema linfático y no pasan por el hígado.
La sangre arterial de la arteria hepática propia, que supone sólo el 20% a 25% de la sangre que recibe el hígado, se distribuye inicialmente por las estructuras extraparenquimatosas, en particular por los conductos biliares intrahepáticos.
La vena porta hepática, corta y ancha, se forma por las venas mesentérica superior y esplénica posteriormente al cuello del páncreas. Asciende anterior a la VCI en el ligamento hepatoduodenal formando parte de la tríada portal (fig. 5-66 A). El tronco celíaco, a través de la arteria hepática común, da como rama terminal a la arteria gastroduodenal y su rama la arteria pancreaticoduodenal superior para irrigar al duodeno proximal (fig. 5-60 A y C). En el porta hepático, o cerca, la arteria hepática propia y la vena porta hepática terminan dividiéndose en ramas derecha e izquierda; estas ramas primarias irrigan las porciones hepáticas derecha e izquierda, respectivamente (fig. 5-67). Dentro de cada porción, las ramificaciones secundarias simultáneas de la vena porta hepática y de la arteria hepática propia irrigan las divisiones mediales y laterales de las porciones derecha e izquierda del hígado; tres de las cuatro ramas secundarias sufren una nueva ramificación (terciaria), para irrigar de manera independiente siete de los ocho segmentos hepáticos.
Entre los segmentos se encuentran las venas hepáticas derecha, intermedia (media) e izquierda, cuya función y distribución son intersegmentarias, y que drenan partes de los segmentos adyacentes. Las venas hepáticas, formadas por la unión de venas colectoras que a su vez drenan en las venas centrales del parénquima hepático (fig. 5-69), abocan en la VCI justo inferior al diafragma. La unión de estas venas a la VCI ayuda a mantener el hígado en su posición.
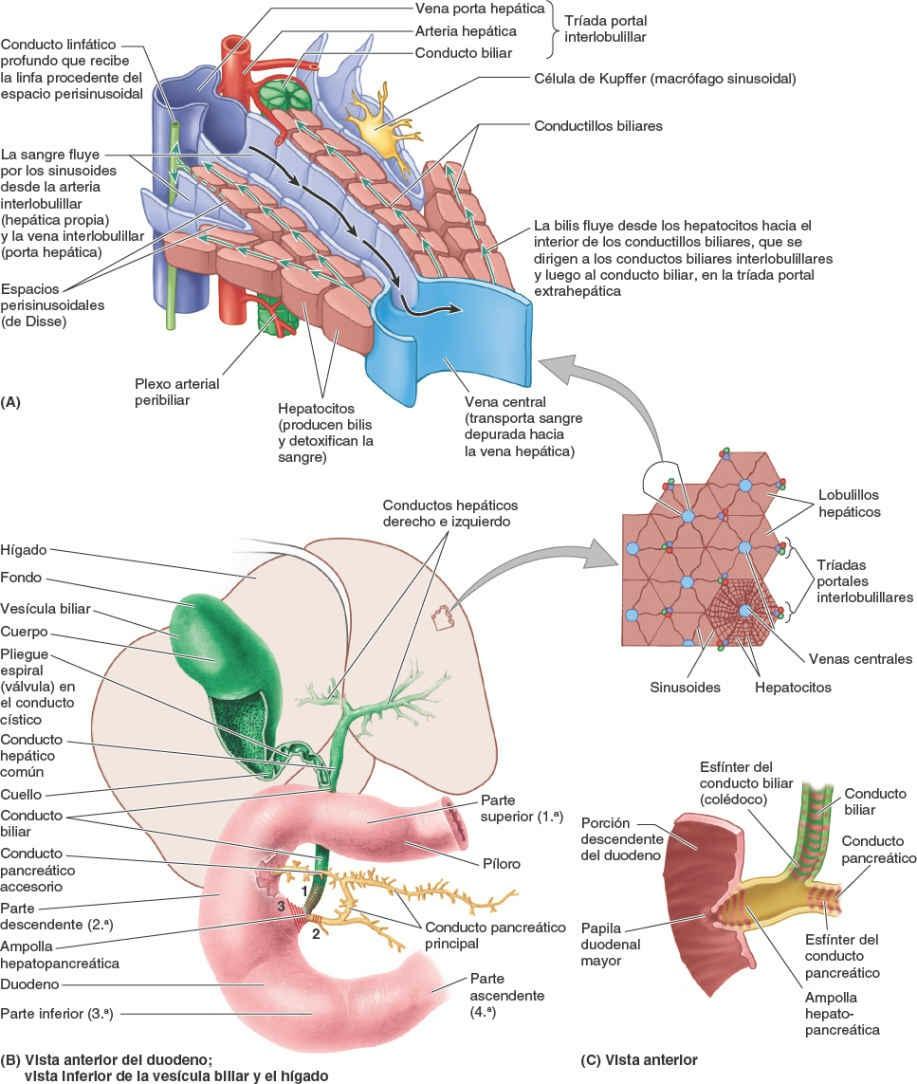
Drenaje linfático e inervación del hígado
El hígado es un importante órgano productor de linfa; entre la cuarta parte y la mitad de la linfa que recibe el conducto torácico procede del hígado.
Los vasos linfáticos del hígado aparecen como vasos linfáticos superficiales en la cápsula fibrosa del hígado subperitoneal (cápsula de Glisson), que forma su superficie externa (fig. 5-66 A), y como vasos linfáticos profundos en el tejido conectivo, que acompañan las ramificaciones de la tríada portal y de las venas hepáticas (fig. 5-69 A). La mayor parte de la linfa se forma en los espacios perisinusoidales (de Disse) y drena en los linfáticos profundos de las tríadas portales intralobulillares vecinas.
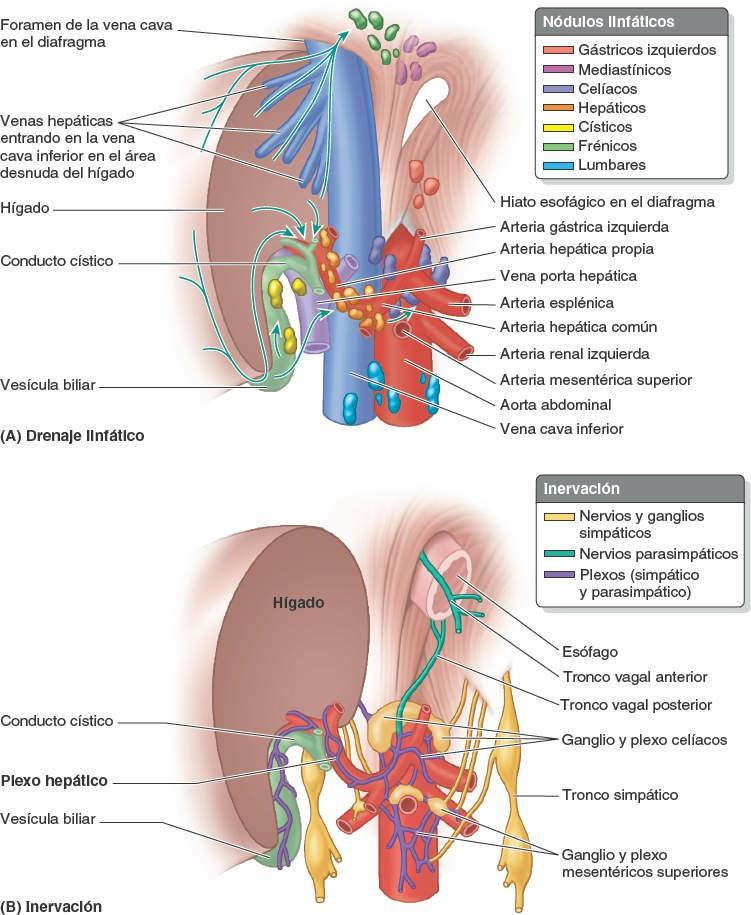
Los vasos linfáticos superficiales de las superficies anteriores de las caras diafragmática y visceral del hígado, y los vasos linfáticos profundos que acompañan a las tríadas portales, convergen hacia el porta hepático. Los linfáticos superficiales drenan en los nódulos linfáticos hepáticos distribuidos a lo largo de los vasos y conductos hepáticos en el omento menor (fig. 5-70 A). Los vasos linfáticos eferentes procedentes de estos nódulos linfáticos drenan en los nódulos linfáticos celíacos, que a su vez drenan en la cisterna del quilo, un saco dilatado en el extremo inferior del conducto torácico (fig. 5-100).
Los vasos linfáticos superficiales procedentes de las superficies posteriores de las caras diafragmática y visceral del hígado drenan hacia el área desnuda del hígado. Allí drenan en los nódulos linfáticos frénicos o se unen a los vasos linfáticos profundos que han acompañado a las venas hepáticas que convergen en la VCI, y luego pasan con esta gran vena a través del diafragma para drenar en los nódulos linfáticos mediastínicos posteriores. Los vasos eferentes de estos nódulos se unen a los conductos linfático derecho y torácico. Unos cuantos vasos linfáticos siguen caminos distintos:
- Desde la cara posterior del lóbulo izquierdo hacia el hiato esofágico del diafragma, para terminar en los nódulos gástricos izquierdos.
- Desde la cara diafragmática central anterior a lo largo del ligamento falciforme, hacia los nódulos linfáticos paraesternales.
- A lo largo del ligamento redondo del hígado hacia el ombligo y los vasos linfáticos de la pared anterior del abdomen.
Los nervios del hígado proceden del plexo hepático (fig. 5-70 B), el mayor de los derivados del plexo celíaco. El plexo hepático acompaña a las ramas de la arteria hepática propia y de la vena porta hepática hasta el hígado. Está constituido por fibras simpáticas procedentes del plexo celíaco y por fibras parasimpáticas de los troncos vagales anterior y posterior. Los vasos y conductos biliares de la tríada portal están acompañados por fibras nerviosas; aparte de provocar vasoconstricción, su función no está clara.
Conductos biliares y vesícula biliar
Los conductos biliares transportan bilis desde el hígado al duodeno. La bilis se produce continuamente en el hígado, y se almacena y concentra en la vesícula biliar, que la libera intermitentemente cuando entra grasa en el duodeno. La bilis emulsiona la grasa, de manera que puede absorberse en la porción distal del intestino.
Cuando se observa a pequeño aumento un corte de tejido hepático normal, se aprecia un patrón que tradicionalmente se describe como de lobulillos hepáticos hexagonales (fig. 5-69 A). Cada lobulillo posee una vena central que discurre por su centro y de la que salen radialmente sinusoides (capilares grandes) y placas de hepatocitos (células hepáticas) que se dirigen hacia un perímetro imaginario, extrapolado a partir de las tríadas portales interlobulillares (ramas terminales de la vena porta hepática y la arteria hepática propia, y ramas iniciales de los conductos biliares). Aunque suele decirse que son las unidades anatómicas del hígado, los «lobulillos» hepáticos no son unidades estructurales, sino que el patrón lobulillar es una consecuencia fisiológica de los gradientes de presión y se ve alterado por los procesos patológicos. Como el conducto biliar no está en el centro, el lobulillo hepático no representa una unidad funcional como los acinos de otras glándulas. No obstante, el lobulillo hepático es un concepto consolidado, y resulta útil a efectos descriptivos.
Los hepatocitos secretan bilis en los conductillos biliares que se forman entre ellos. Los conductillos drenan en los pequeños conductos biliares interlobulillares y luego en conductos biliares colectores de mayor tamaño de la tríada portal intrahepática, que confluyen para formar los conductos hepáticos (fig. 5-69 B). Los conductos hepáticos derecho e izquierdo drenan las porciones hepáticas derecha e izquierda (lóbulos portales), respectivamente. Poco después de dejar el porta hepático, los conductos hepáticos derecho e izquierdo se unen para formar el conducto hepático común, al que se une por la derecha el conducto cístico para formar el conducto biliar (parte de la tríada portal del omento menor), que transporta la bilis hacia el duodeno.
Conducto biliar (colédoco)
El conducto biliar (conducto colédoco) se forma en el borde libre del omento menor por la unión del conducto cístico y el conducto hepático común (figs. 5-65 y 5-69 B). La longitud del conducto biliar oscila entre 5 cm y 15 cm, dependiendo del punto en que el conducto cístico se une al conducto hepático común.
El conducto biliar desciende posterior a la porción superior del duodeno y se sitúa en un surco en la cara posterior de la cabeza del páncreas. En el lado izquierdo de la porción descendente del duodeno, el conducto biliar entra en contacto con el conducto pancreático principal. Los dos conductos discurren oblicuamente a través de la pared de esta porción del duodeno, donde se unen para formar la ampolla hepatopancreática (ampolla de Vater) (fig. 5-69 C). El extremo distal de la ampolla desemboca en el duodeno a través de la papila duodenal mayor (fig. 5-45 C). El músculo circular que rodea el extremo distal del conducto biliar se engruesa para formar el esfínter del conducto biliar (fig. 5-69 C). Cuando este esfínter se contrae, la bilis no puede entrar en la ampolla ni en el duodeno; en consecuencia, la bilis regresa hacia la vesícula biliar a través del conducto cístico, para ser concentrada y almacenada.
Las arterias que irrigan el conducto biliar son (fig. 5-71):
- La arteria cística, que irriga la porción proximal del conducto.
- La rama derecha de la arteria hepática propia, que perfunde la parte media del conducto.
- La arteria pancreatoduodenal superior posterior y la arteria gastroduodenal, que irrigan la porción retroduodenal del conducto.
El drenaje venoso de la porción proximal del conducto biliar y de los conductos hepáticos suelen entrar directamente en el hígado (fig. 5-72). La vena pancreatoduodenal superior posterior drena la porción distal del conducto biliar y drena en la vena porta hepática o en una de sus tributarias.
Los vasos linfáticos del conducto biliar pasan hacia los nódulos linfáticos císticos, cerca del cuello de la vesícula biliar, el nodo del foramen omental y los nódulos linfáticos hepáticos (figs. 5-70 y 5-71). Los vasos linfáticos eferentes del conducto biliar pasan hacia los nódulos linfáticos celíacos.
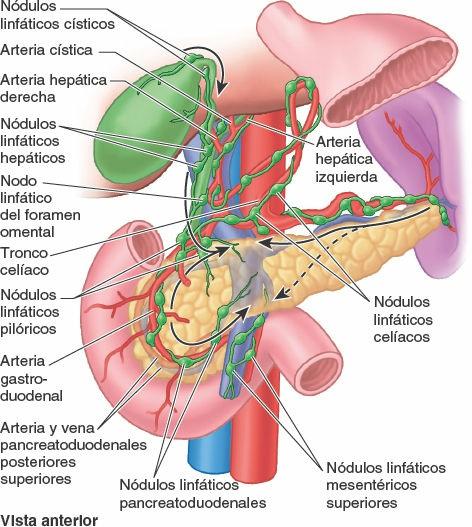
Vesícula biliar
La vesícula biliar (de 7-10 cm de longitud) se encuentra en la fosa de la vesícula biliar en la cara visceral del hígado (figs. 5-65 B y 5-72). Esta fosa poco profunda se encuentra en la unión de las porciones (lóbulos portales) derecha e izquierda del hígado.
La relación de la vesícula biliar con el duodeno es tan estrecha que la porción superior del duodeno suele estar teñida por bilis en el cadáver (fig. 5-73 B). Como es necesario retraer hacia arriba el hígado y la vesícula biliar para exponer a esta última (fig. 5-69 B) durante un abordaje quirúrgico anterior abierto (y los atlas suelen representarla en esa posición), resulta fácil olvidar que en su posición natural el cuerpo de la vesícula biliar se sitúa anterior a la porción superior del duodeno, y que su cuello y el conducto biliar son inmediatamente superiores al duodeno (figs. 5-37 A y 5-73 B).
La vesícula biliar, con forma de pera, puede contener hasta 50 ml de bilis. El peritoneo rodea completamente el fondo de la vesícula biliar y une su cuerpo y su cuello al hígado. La cara hepática de la vesícula biliar se une al hígado mediante tejido conectivo de la cápsula fibrosa del hígado.
Tiene tres porciones (figs. 5-69 B, 5-72 y 5-73):
- El fondo, el extremo ancho y romo, que normalmente se proyecta desde el borde inferior del hígado en el extremo del 9º cartílago costal, en la LMC (figs. 5-30 A y 5-31 A).
- El cuerpo, la porción principal, que está en contacto con la cara visceral del hígado, el colon transverso y la porción superior del duodeno.
- El cuello, que es el extremo estrecho y ahusado, opuesto al fondo, que se dirige hacia el porta hepático. El cuello tiene forma de S y se une al conducto cístico (fig. 5-72).
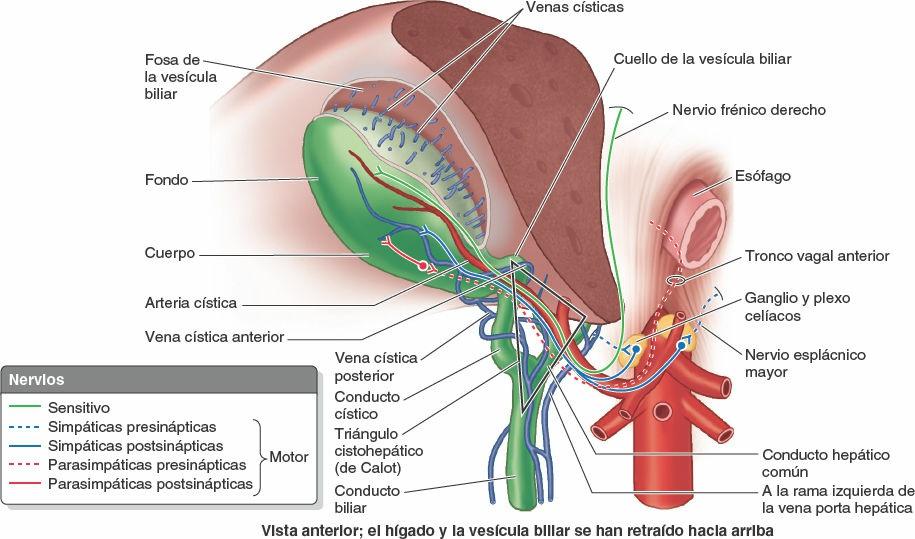
El conducto cístico (de unos 3-4 cm de longitud) conecta el cuello de la vesícula biliar con el conducto hepático común (fig. 5-73 B y C). La mucosa del cuello forma una espiral y crea un pliegue, el pliegue espiral (válvula espiral) (fig. 5-69 B). El pliegue espiral mantiene abierto el conducto cístico, de modo que la bilis puede desviarse fácilmente al interior de la vesícula biliar cuando el extremo distal del conducto biliar está cerrado por el esfínter del conducto biliar o el esfínter de la ampolla, o puede pasar hacia el duodeno cuando se contrae la vesícula biliar. El pliegue espiral también proporciona una resistencia adicional al vaciado brusco de la bilis cuando los esfínteres están cerrados y se produce un aumento repentino de la presión intraabdominal, como al estornudar o toser. El conducto cístico pasa entre las hojas del omento menor, generalmente paralelo al conducto hepático común, al que se une para formar el conducto biliar.
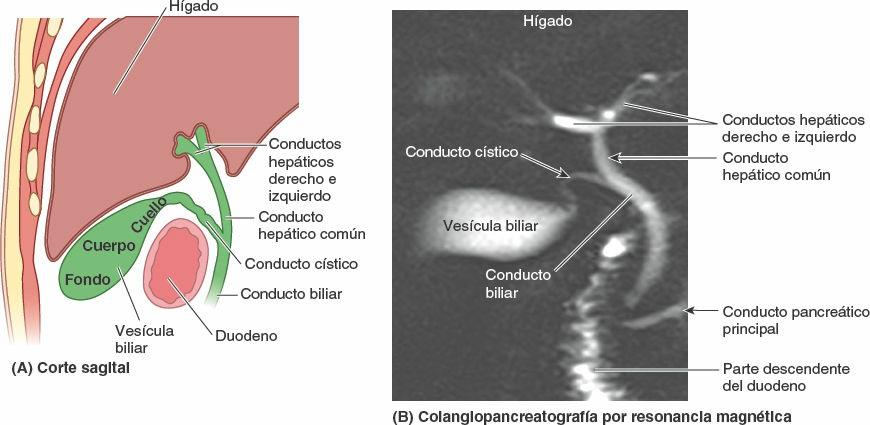
La irrigación arterial de la vesícula biliar y el conducto cístico procede de la arteria cística (figs. 5-71, 5-72 y 5-74 A), que a menudo se origina en la rama derecha de la arteria hepática propia, en el triángulo entre el conducto hepático común, el conducto cístico y la cara visceral del hígado, el triángulo (o trígono) cistohepático (de Calot) (fig. 5-72). Las variaciones en el origen y el recorrido de la arteria cística son frecuentes (fig. 5-74 B y C).
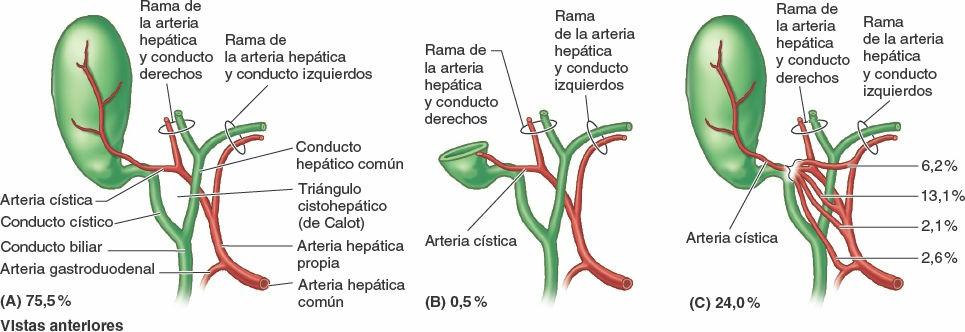
El drenaje venoso del conducto cístico y el cuello de la vesícula biliar fluye por las venas císticas. Estas venas, pequeñas y habitualmente múltiples, pueden pasar de manera directa hacia el hígado o drenar en el hígado a través de la vena porta hepática, después de unirse a las venas que drenan los conductos hepáticos y el conducto biliar proximal (fig. 5-72). Las venas del fondo y el cuerpo de la vesícula biliar pasan directamente a la cara visceral del hígado y drenan en los sinusoides hepáticos. Como se trata del drenaje de un lecho capilar (sinusoidal) a otro, constituye un sistema portal adicional (paralelo).
El drenaje linfático de la vesícula biliar se realiza a los nódulos linfáticos hepáticos (fig. 5-71), a menudo a través de los nódulos linfáticos císticos, localizados cerca del cuello de la vesícula biliar. Los vasos linfáticos eferentes de estos nódulos pasan hacia los nódulos linfáticos celíacos.
Los nervios para la vesícula biliar y el conducto cístico (fig. 5-72) pasan junto con la arteria cística desde el plexo nervioso celíaco (fibras simpáticas y aferentes viscerales [dolor]) y el nervio vago (parasimpático). El nervio frénico derecho (fibras aferentes somáticas) puede comportar dolor debido a la inflamación de la vesícula.
La estimulación parasimpática provoca contracciones de la vesícula biliar y la relajación de los esfínteres en la ampolla hepatopancreática. Sin embargo, generalmente estas respuestas están estimuladas por la hormona colecistocinina, producida por las paredes del duodeno (en respuesta a la llegada de alimentos grasos) y distribuida por el torrente sanguíneo.
Vena porta hepática y anastomosis portosistémicas
La vena porta hepática es la conducción principal del sistema venoso porta (fig. 5-75 A y B). Se forma anterior a la VCI y posterior al cuello del páncreas (junto al nivel de la vértebra L1 y el plano transpilórico), por la unión de la VMS y la vena esplénica. En aproximadamente un tercio de las personas, la VMI se une a la confluencia de la VMS y la vena esplénica; en esos casos, las tres venas forman la vena porta hepática. En la mayoría de la gente, la VMI desemboca en la vena esplénica (60%; fig. 5-65 A) o en la VMS (40%).
Aunque la vena porta hepática es un vaso grande, su curso es corto (7-8 cm) y en su mayor parte discurre dentro del ligamento hepatoduodenal. Al aproximarse al porta hepático, la vena porta hepática se divide en dos ramas, derecha e izquierda. La vena porta hepática recoge la sangre poco oxigenada, pero rica en nutrientes, de la porción abdominal del tubo digestivo, incluidos la vesícula biliar, el páncreas y el bazo, y la conduce hacia el hígado. Se ha afirmado que tiene lugar una transmisión de sangre, por la cual la sangre de la vena esplénica, que transporta los productos de la degradación de los glóbulos rojos desde el bazo, pasa mayoritariamente al hígado izquierdo. La sangre de la VMS, rica en nutrientes absorbidos en el intestino, pasa sobre todo al hígado derecho. Dentro del hígado, sus ramas se distribuyen en un patrón segmentario («Vasos sanguíneos del hígado») y terminan en capilares ensanchados, los sinusoides venosos del hígado (fig. 5-69 A).
Las anastomosis portosistémicas, por las cuales el sistema venoso porta se comunica con el sistema venoso sistémico, se forman en la submucosa del esófago inferior, en la submucosa del conducto anal, en la región paraumbilical y en las caras posteriores (áreas desnudas) de las vísceras secundariamente retroperitoneales, o del hígado (fig. 5-75; detalles en la leyenda). Cuando la circulación portal a través del hígado está disminuida u obstruida debido a una enfermedad hepática o a la compresión ejercida por un tumor, por ejemplo, la sangre del tubo digestivo todavía es capaz de llegar al lado derecho del corazón por la VCI a través de estas vías colaterales. Las rutas alternativas pueden utilizarse porque la vena porta hepática y sus tributarias no tienen válvulas; de este modo, la sangre puede fluir en dirección inversa hacia la VCI. Sin embargo, el volumen de sangre redirigido a través de las rutas colaterales puede resultar excesivo y provocar la aparición de varices (venas demasiado dilatadas), que pueden ser mortales si no se soluciona la obstrucción quirúrgicamente.
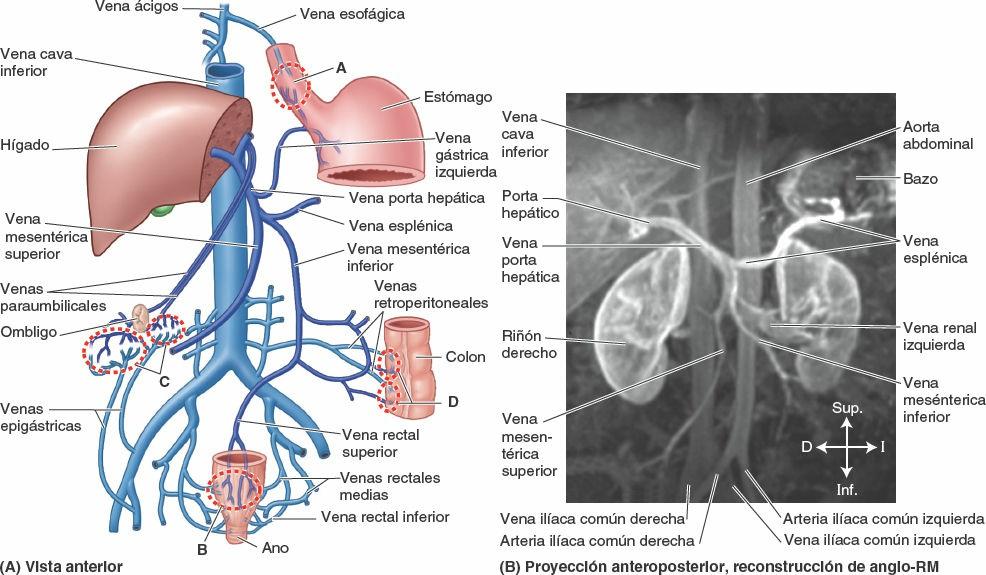
Riñones, uréteres y glándulas suprarrenales
Los riñones producen orina que es transportada por los uréteres a la vejiga urinaria, en la pelvis. La cara superomedial de cada riñón normalmente está en contacto con una glándula suprarrenal. Un débil tabique de fascia separa estas glándulas de los riñones, por lo que en realidad no están unidos entre sí (fig. 5-76). Las glándulas suprarrenales actúan como parte del sistema endocrino, con una función completamente distinta de la de los riñones. Los órganos urinarios superiores (riñones y uréteres), sus vasos y las glándulas suprarrenales son estructuras primariamente retroperitoneales situadas en la pared posterior del abdomen (fig. 5-76), es decir, se formaron originalmente y siguen siendo vísceras retroperitoneales.
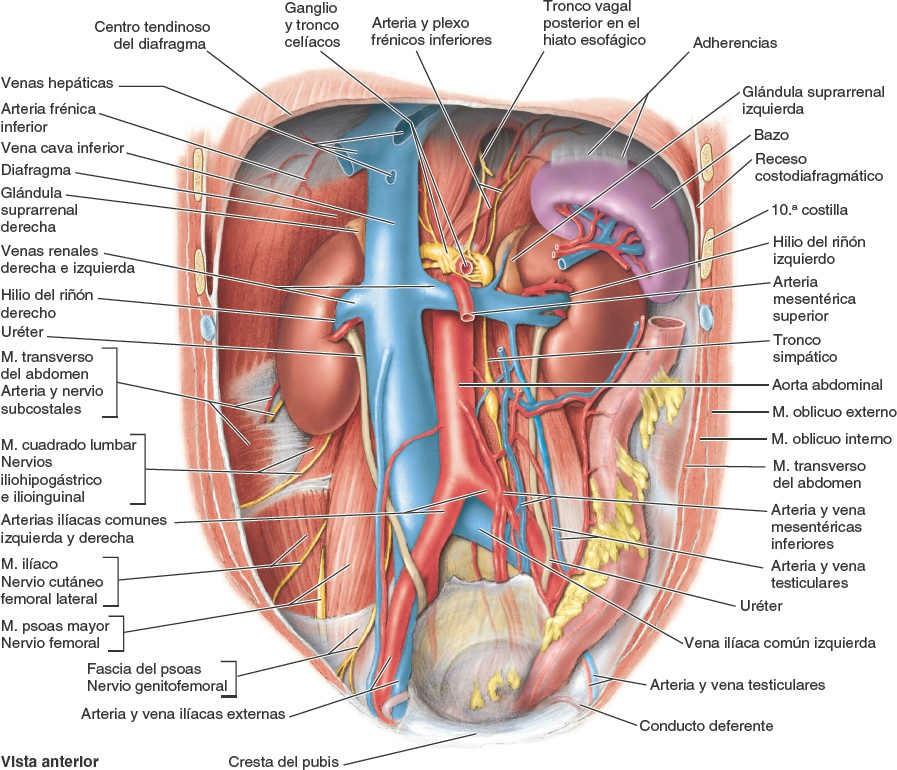
La cápsula adiposa (grasa perirrenal) rodea al riñón y sus vasos, y se continúa con la grasa del seno renal (fig. 5-77), en su centro hueco. Los riñones, las glándulas suprarrenales y la cápsula adiposa que los rodea están recubiertos (excepto inferiormente) por una lámina condensada, membranosa, de la fascia renal, que se continúa medialmente para envolver los vasos renales, fusionándose con las vainas vasculares de estos. Inferomedialmente, la fascia renal se prolonga a lo largo de los uréteres como la fina fascia periureteral. Externo a la fascia renal está el cuerpo adiposo pararrenal (grasa pararrenal), la grasa extraperitoneal de la región lumbar, que es más evidente posterior al riñón. La fascia renal envía haces de colágeno a través del cuerpo adiposo pararrenal.
Los haces de colágeno, la fascia renal y la cápsula y el cuerpo adiposos, junto al anclaje que suponen los vasos renales y el uréter, mantienen a los riñones en una posición relativamente fija. Sin embargo, los riñones se mueven durante la respiración y cuando se pasa del decúbito supino a la posición bípeda, y viceversa. La movilidad renal normal es de unos 3 cm, aproximadamente la altura de un cuerpo vertebral. Superiormente, la fascia renal se continúa con la fascia diafragmática en la cara inferior del diafragma; por tanto, la principal fijación de las glándulas suprarrenales se realiza con el diafragma. Inferiormente, las hojas anterior y posterior de la fascia renal están unidas de forma laxa, si es que llegan a hacerlo.
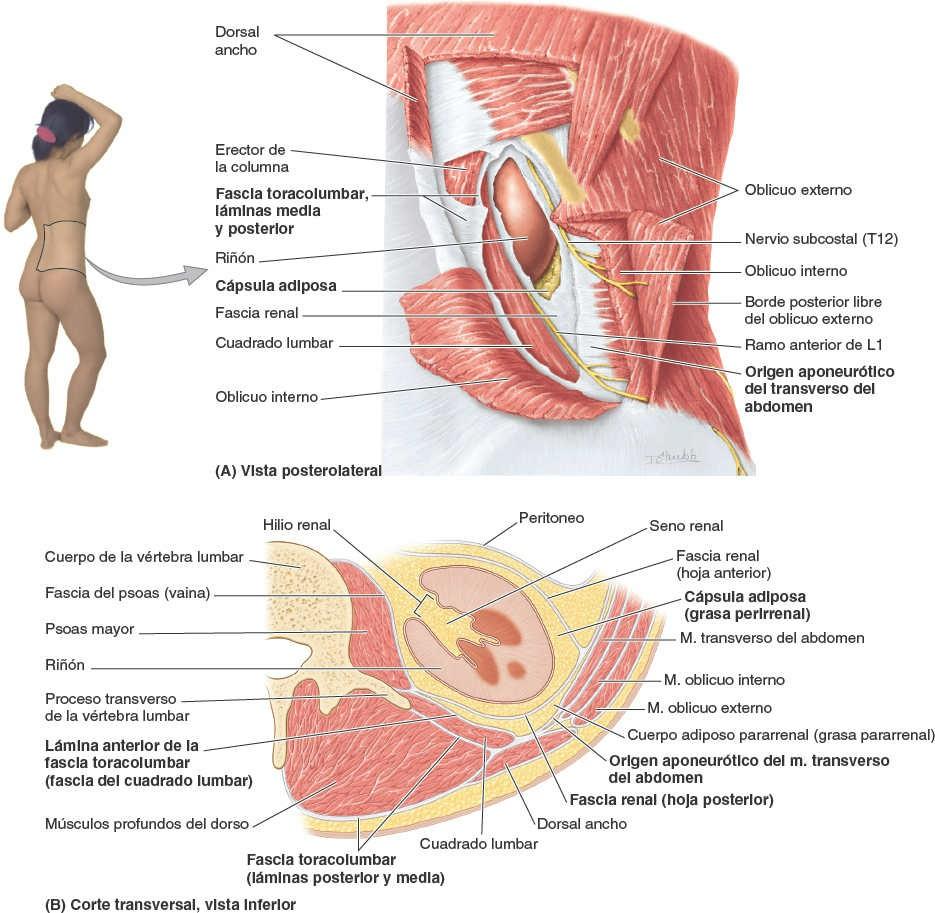
Riñones
Los riñones eliminan de la sangre el exceso de agua, sales y desechos del metabolismo de las proteínas, y devuelven al torrente sanguíneo los nutrientes y las sustancias químicas necesarias. Se sitúan retroperitonealmente en la pared posterior del abdomen, uno a cada lado de la columna vertebral al nivel de las vértebras T12-L3 (fig. 5-76).
En el borde medial cóncavo de cada riñón hay una incisura vertical, el hilio renal (figs. 5-76 y 5-77 B), que es la entrada a un espacio dentro del riñón, el seno renal.
Las estructuras que entran y salen de los riñones (vasos, nervios y estructuras que drenan la orina de los riñones) cruzan el seno renal por el hilio renal. El hilio del riñón izquierdo está cerca del plano transpilórico, a unos 5 cm del plano medio (fig. 5-78).
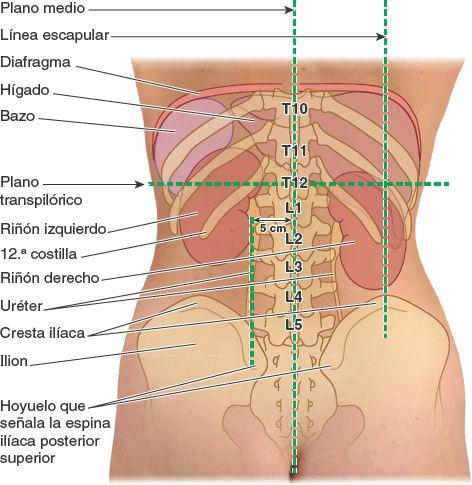
El plano transpilórico pasa a través del polo superior del riñón derecho, que se encuentra a unos 5,5 cm más abajo que el polo izquierdo, probablemente debido a su relación con el hígado. Posteriormente, las porciones superiores de los riñones se sitúan profundas respecto a las costillas 11ª y 12ª. Los niveles de los riñones se modifican en la respiración y con los cambios de posición del cuerpo. Cada riñón se desplaza 2-3 cm en dirección vertical durante el movimiento del diafragma al respirar profundamente. Como el abordaje quirúrgico habitual de los riñones es por la pared posterior del abdomen, es útil tener presente que el polo inferior del riñón derecho está aproximadamente un través de dedo por encima de la cresta ilíaca.
En vida, los riñones tienen un color marrón rojizo y miden cerca de 10 cm de largo, 5 cm de ancho y 5,5 cm de grosor. Superiormente, las caras posteriores de los riñones se relacionan con el diafragma, que los separa de las cavidades pleurales y del 12º par de costillas (fig. 5-76). Más inferiormente, la cara posterior del riñón se relaciona con los músculos psoas mayor medialmente y con el cuadrado lumbar (figs. 5-76 y 5-77). El nervio y los vasos subcostales, y los nervios iliohipogástrico e ilioinguinal, descienden en diagonal y atraviesan las caras posteriores de los riñones. El hígado, el duodeno y el colon ascendente son anteriores al riñón derecho (figs. 5-75 B y 5-79). Este riñón está separado del hígado por el receso hepatorrenal. El riñón izquierdo se relaciona con el estómago, el bazo, el páncreas, el yeyuno y el colon descendente.
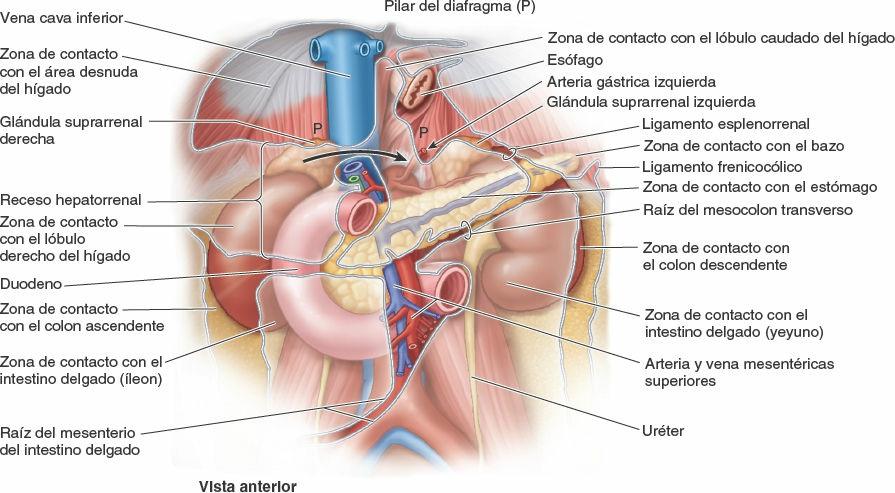
En el hilio, la vena renal es anterior a la arteria renal, que a su vez es anterior a la pelvis renal (figs. 5-76 y 5-80 A). Dentro del rinón, el seno renal está ocupado por la pelvis, cálices, vasos y nervios renales, y una cantidad variable de grasa (fig. 5-80 C y D). Cada riñón tiene unas caras anterior y posterior, unos bordes medial y lateral, y unos polos superior e inferior. Sin embargo, debido a la protrusión de la columna vertebral lumbar en la cavidad abdominal, los riñones se sitúan oblicuamente, formando un ángulo entre sí (fig. 5-77 B). Por ello, el diámetro transversal del riñón aparece acortado en las vistas anteriores (fig. 5-76) y en las radiografías anteroposteriores (fig. 5-81). El lateral de cada riñón es convexo y el borde medial es cóncavo en la zona donde se localizan el seno y la pelvis renales. El borde medial indentado da al riñón un aspecto similar a una judía.
La pelvis renal es la expansión aplanada y en embudo del extremo superior del uréter (figs. 5-80 B a D, 5-81 y 5-82). El vértice de la pelvis renal se continúa con el uréter. La pelvis renal recibe dos o tres cálices mayores, cada uno de los cuales se divide en dos o tres cálices menores. Cada cáliz menor está indentado por una papila renal, el vértice de la pirámide renal, desde donde se excreta la orina. En los sujetos vivos, la pelvis renal y sus cálices suelen estar colapsados (vacíos). Las pirámides y la corteza a ellas asociada forman los lóbulos del riñón. Estos lóbulos son visibles en las superficies externas de los riñones en los fetos, y pueden seguir apreciándose durante algún tiempo después del nacimiento.
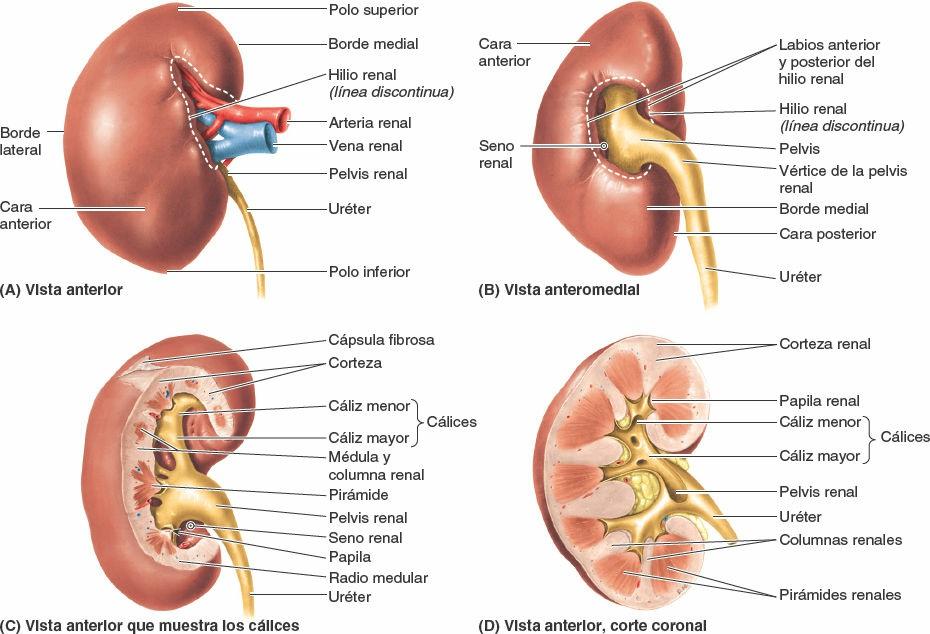
Uréteres
Los uréteres son conductos musculares (25-30 cm de longitud) con una luz estrecha, que transportan la orina de los riñones a la vejiga urinaria (figs. 5-76 y 5-82). Los uréteres discurren inferiormente desde los vértices de las pelvis renales en los hilios de los riñores, pasando sobre el borde pélvico en la bifurcación de las arterias ilíacas comunes. Luego discurren a lo largo de la pared lateral de la pelvis y entran en la vejiga urinaria.
Las partes abdominales de los uréteres se adhieren estrechamente al peritoneo parietal y son retroperitoneales a lo largo de su recorrido. En el dorso, la marca de superficie del uréter es una línea que une un punto situado 5 cm lateralmente al proceso espinoso de L1 y la espina ilíaca posterior superior (fig. 5-78). Los uréteres ocupan un plano sagital que cruza los extremos de los procesos transversos de las vértebras lumbares. Si se observan los uréteres radiográficamente utilizando un medio de contraste (figs. 5-81 y 5-82), suelen apreciarse unos estrechamientos relativos en tres lugares: 1) en la unión de los uréteres y las pelvis renales; 2) en la zona donde los uréteres cruzan el borde de la apertura superior de la pelvis, y 3) durante su paso a través de la pared de la vejiga urinaria (fig. 5-82). Estos estrechamientos son posibles lugares de obstrucción por cálculos ureterales (renales).
Son bastante frecuentes las anomalías congénitas de los riñones y los uréteres.
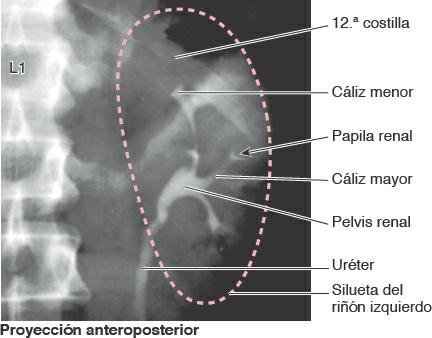
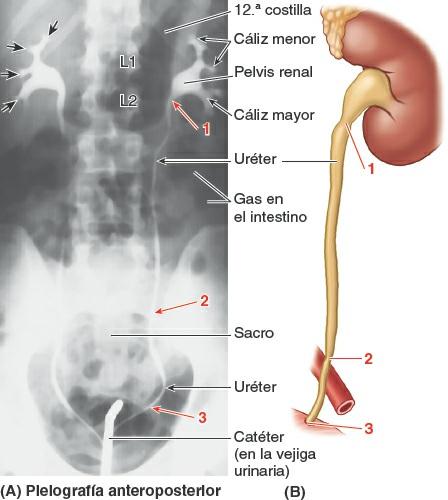
Glándulas suprarrenales
Las glándulas suprarrenales (adrenales), de color amarillento en el individuo vivo, se localizan entre la cara superomedial de los riñones y el diafragma (fig. 5-83), donde están rodeadas por tejido conectivo que contiene abundante grasa perirrenal.
Las glándulas están rodeadas por la fascia renal, mediante la cual se unen a los pilares del diafragma. Aunque el nombre «suprarrenal» implica que los riñones son sus relaciones más importantes, la principal inserción de la glándula se da con los pilares del diafragma. Están separadas de los riñones por un delgado tabique (que forma parte de la fascia renal).
La forma y las relaciones de las glándulas suprarrenales difieren en ambos lados. La glándula derecha, de forma piramidal, es más apical (situada sobre el polo superior) respecto al riñón izquierdo, se sitúa anterolateral al diafragma y está en contacto con la VCI anteromedialmente (fig. 5-79) y con el hígado de forma anterolateral. La glándula izquierda, de forma semilunar, es medial a la mitad superior del riñón izquierdo y se relaciona con el bazo, el estómago, el páncreas y el pilar izquierdo del diafragma.
Cada glándula suprarrenal tiene un hilio por el cual las venas y los vasos linfáticos abandonan la glándula, mientras que las arterias y los nervios entran en ella por numerosos puntos. Los bordes mediales de estas glándulas están a 4-5 cm de distancia. En esta zona se hallan, de derecha a izquierda, la VCI, el pilar derecho del diafragma, el ganglio celíaco, el tronco celíaco, la AMS y el pilar izquierdo del diafragma. Estas glándulas tienen dos partes: la corteza y la médula suprarrenales (fig. 5-83, recuadro), con orígenes embrionarios y funciones diferentes.
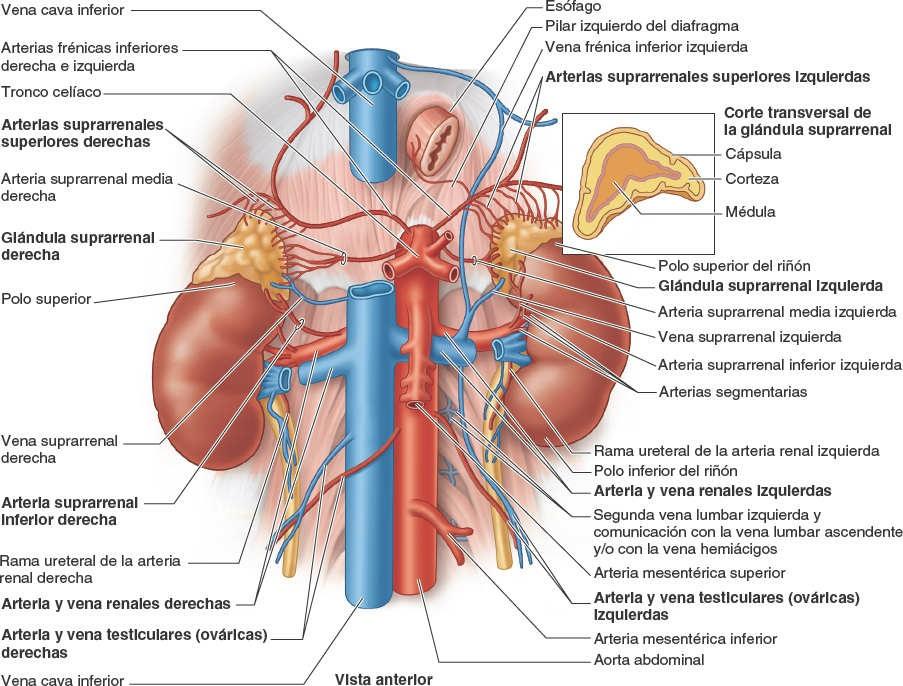
La corteza suprarrenal procede del mesodermo y secreta corticoesteroides y andrógenos. Estas hormonas hacen que el riñón retenga sodio y agua en respuesta al estrés, aumentando el volumen y la presión de la sangre. También afectan a los músculos, y a órganos como el corazón y los pulmones.
La médula suprarrenal es una masa de tejido nervioso invadida por capilares y sinusoides, que deriva de las células de la cresta neural y está asociada con el sistema nervioso simpático (fig. 5-87). Las células cromafines de la médula están relacionadas con las neuronas ganglionares simpáticas (postsinápticas), tanto por su origen (células de la cresta neural) como por su función. Estas células secretan catecolaminas (principalmente adrenalina) al torrente sanguíneo en respuesta a estímulos de las neuronas presinápticas. Las potentes hormonas medulares, la adrenalina y la noradrenalina, activan el organismo preparándolo para la huída o la lucha en respuesta al estrés traumático. También aumentan la frecuencia cardíaca y la presión arterial, dilatan los bronquios y modifican los patrones de flujo sanguíneo, preparando al cuerpo para el ejercicio físico.
Vasos y nervios de los riñones, uréteres y glándulas suprarrenales
Arterias y venas renales
Las arterias renales se originan a nivel del disco intervertebral entre las vértebras L1 y L2 (figs. 5-83 y 5-84). La arteria renal derecha, más larga, pasa posterior a la VCI. Característicamente, cada arteria se divide cerca del hilio en cinco arterias segmentarias que son arterias terminales; es decir, no se anastomosan significativamente con otras arterias segmentarias, de forma que el área irrigada por cada arteria segmentaria constituye una unidad independiente, resecable quirúrgicamente, el segmento renal. Las arterias segmentarias se distribuyen hacia los segmentos del riñón de la forma siguiente (fig. 5-85):
- El segmento superior (apical) está irrigado por la arteria segmentaria superior (apical); los segmentos anterosuperior y anteroinferior están irrigados por las arterias segmentarias anterosuperior y anteroinferior; el segmento inferior está irrigado por la arteria segmentaria inferior. Estas arterias se originan en la rama anterior de la arteria renal.
- La arteria segmentaria posterior, que se origina en una prolongación de la rama posterior de la arteria renal, irriga el segmento posterior del riñón.
Es frecuente que haya varias arterias renales, que suelen entrar en el hilio renal (fig. 5-84). Puede haber arterias renales extrahiliares, procedentes de la arteria renal de la aorta, que penetran por la superficie externa del riñón, normalmente en sus polos (las «arterias polares»).
Varias venas renales drenan los riñones y se unen de forma variable para formar las venas renales derecha e izquierda. Estas venas se sitúan anteriores a las arterias renales derecha e izquierda. La vena renal izquierda, más larga, recibe a la vena suprarrenal izquierda, la vena gonadal (testicular u ovárica) izquierda, y una comunicación con la vena lumbar ascendente, y a continuación cruza el ángulo agudo entre la AMS anteriormente y la aorta posteriormente. Cada vena renal drena en la VCI.
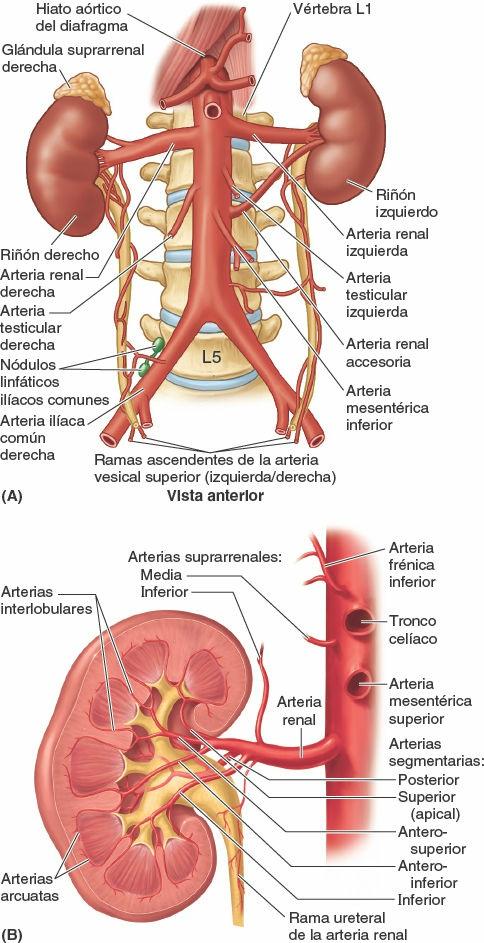
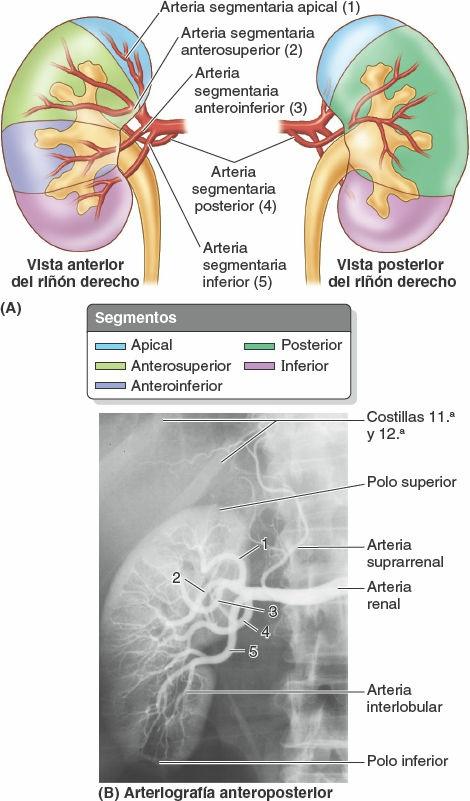
Irrigación arterial y drenaje venoso de los uréteres
De las arterias renales nacen de manera homogénea ramas arteriales para la porción abdominal del uréter, y hay otras ramas menos constantes, procedentes de la arteria testicular u ovárica, la aorta abdominal y las arterias ilíacas comunes (fig. 5-84). Las ramas se aproximan a los uréteres medialmente y se dividen en ramas ascendentes y descendentes, formando una anastomosis longitudinal en la pared del uréter. Sin embargo, las ramas ureterales son pequeñas y relativamente delicadas, y su interrupción puede provocar isquemia a pesar del conducto anastomótico continuo que forman. En intervenciones sobre la región posterior del abdomen, los cirujanos están especialmente atentos a la localización de los uréteres y tienen la precaución de no retraerlos lateralmente ni de forma innecesaria. Las arterias que irrigan la porción pélvica de los uréteres se comentan en el capítulo dedicado a la pelvis y periné.
Las venas que drenan la porción abdominal de los uréteres drenan en las venas renales y gonadales (testiculares u ováricas) (fig. 5-83).
Arterias y venas suprarrenales
La función endocrina de las glándulas suprarrenales requiere una vascularización abundante. Las arterias suprarrenales se ramifican libremente antes de entrar en la glándula, de forma que 50 a 60 ramas penetran en la cápsula que cubre toda la superficie de las glándulas. Las arterias suprarrenales proceden de tres fuentes (fig. 5-83):
- Arterias suprarrenales superiores (6 a 8), de las arterias frénicas inferiores.
- Arterias suprarrenales medias (L1), de la aorta abdominal, cerca del origen de la AMS.
- Arterias suprarrenales inferiores (L1), de las arterias renales.
El drenaje venoso de la glándula suprarrenal se realiza en la gran vena suprarrenal. La vena suprarrenal derecha, corta, drena en la VCI, mientras que la vena suprarrenal izquierda, más larga, a menudo se une a la vena frénica inferior y desemboca en la vena renal izquierda.
Linfáticos de los riñones, los uréteres y las glándulas suprarrenales
Los vasos linfáticos renales acompañan a las venas renales y drenan en los nódulos linfáticos lumbares derecho e izquierdo (de la cava y de la aorta) (fig. 5-86). Los vasos linfáticos de la porción superior del uréter pueden unirse a los del riñón o pasar directamente a los nódulos lumbares. Los vasos linfáticos de la porción media del uréter drenan generalmente en los nódulos linfáticos ilíacos comunes, mientras que los vasos de su porción inferior drenan en los nódulos linfáticos ilíacos comunes, externos o internos.
Los vasos linfáticos suprarrenales se originan de un plexo profundo a la cápsula de la glándula y de otro plexo que está en su médula. La linfa pasa hacia los nódulos linfáticos lumbares. De las glándulas suprarrenales salen numerosos vasos linfáticos.
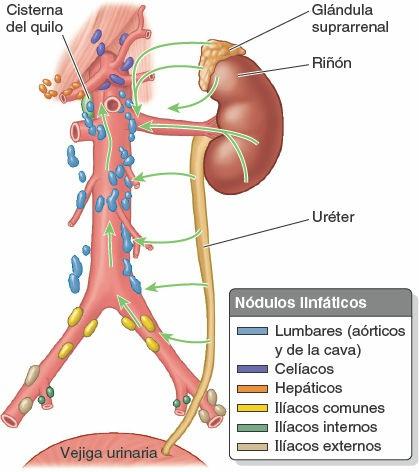
Nervios de los riñones, los uréteres y las glándulas suprarrenales
Los nervios de los riñones proceden del plexo nervioso renal y están formados por fibras simpáticas y parasimpáticas (fig. 5-87 B). El plexo nervioso renal recibe fibras de los nervios esplácnicos abdominopélvicos, en especial del imo. Los nervios de la porción abdominal de los uréteres proceden de los plexos renal, aórtico abdominal e hipogástrico superior (fig. 5-87 A). Las fibras aferentes viscerales conducen sensaciones dolorosas (ej. la que se produce por una obstrucción y la distensión consiguiente) que siguen las fibras simpáticas en sentido retrógrado hacia los ganglios sensitivos de los nervios espinales y segmentos medulares T11-L2. El dolor ureteral suele referirse al cuadrante inferior homolateral de la pared anterior del abdomen, y especialmente a la ingle.
La rica inervación de las glándulas suprarrenales procede del plexo celíaco y de los nervios esplácnicos abdominopélvicos (mayor, menor e imo). Los nervios están constituidos principalmente por fibras simpáticas presinápticas mielínicas procedentes del cuerno (asta) lateral de los segmentos T10-L1 de la médula espinal y atraviesan los ganglios paravertebrales y pre vertebrales, sin hacer sinapsis, para distribuirse por las células cromafines de la médula suprarrenal (fig. 5-87 B).
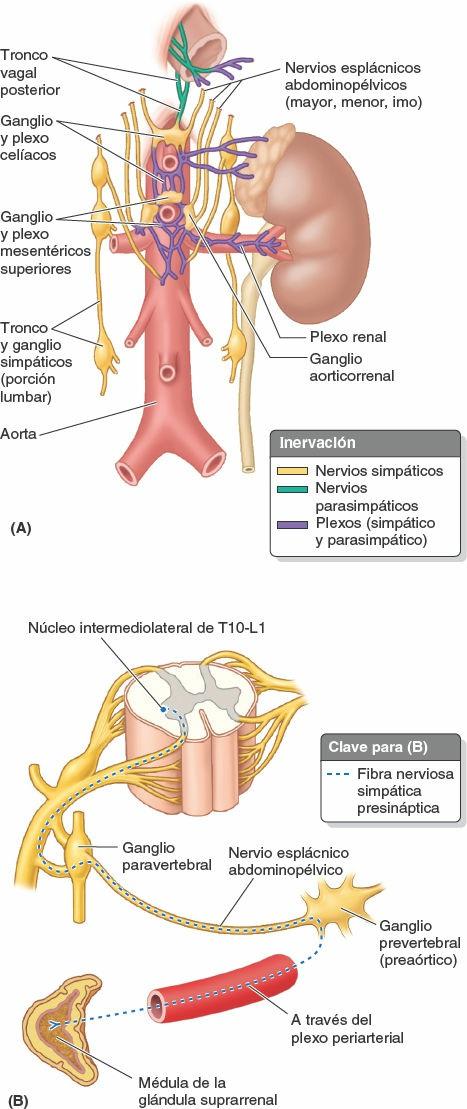
Resumen de la inervación de las vísceras abdominales
La inervación autónoma del abdomen está constituida por varios nervios esplácnicos diferentes y un nervio craneal (el vago, NC X), que aportan fibras simpáticas y parasimpáticas presinápticas, respectivamente, al plexo aórtico abdominal y a sus ganglios simpáticos asociados (figs. 5-88 y 5-89; tabla 5-11). Las extensiones periarteriales de estos plexos aportan fibras simpáticas postsinápticas y la continuación de las fibras parasimpáticas para las vísceras abdominales, donde se localizan los ganglios parasimpáticos intrínsecos.
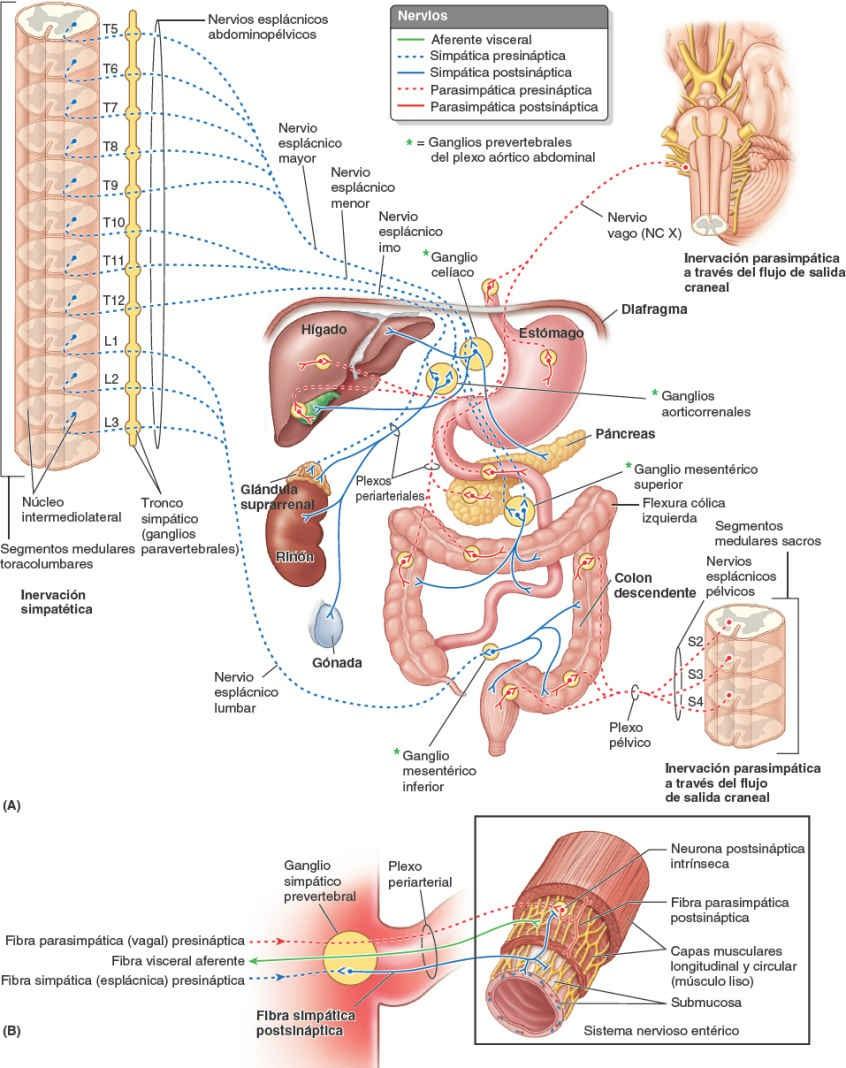
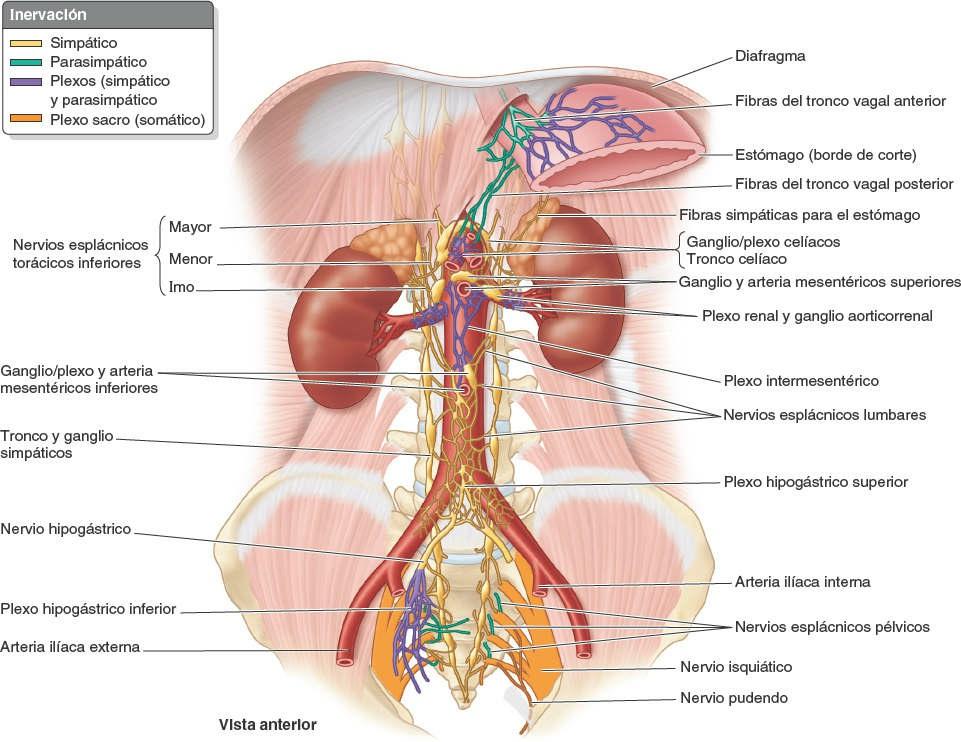
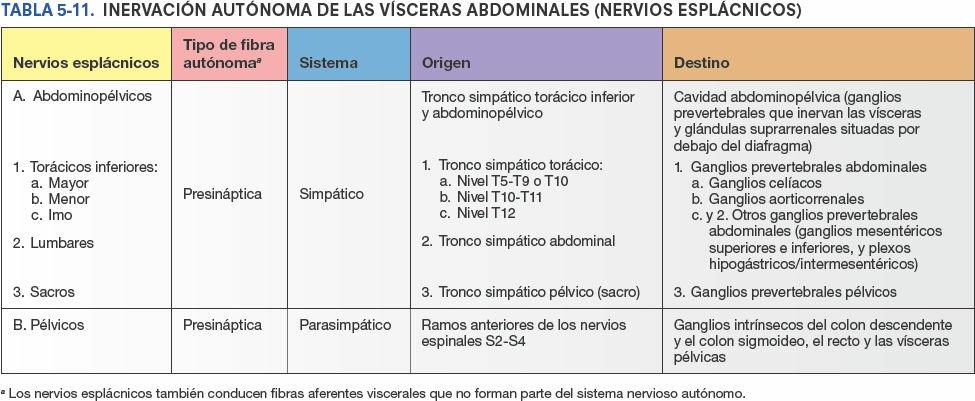
Inervación simpática
La porción simpática del sistema nervioso autónomo del abdomen está constituida por:
- Los nervios esplácnicos abdominopélvicos, procedentes de la porción torácica y la porción lumbar de los troncos simpáticos.
- Ganglios simpáticos prevertebrales.
- El plexo aórtico abdominal y sus extensiones, los plexos periarteriales.
Los plexos son mixtos, compartidos con el sistema nervioso parasimpático y fibras aferentes viscerales.
Los nervios esplácnicos abdominopélvicos conducen fibras simpáticas presinápticas hacia la cavidad abdominopélvica. Estas fibras se originan en los cuerpos celulares del núcleo intermediolateral, o cuerno lateral, de la sustancia gris de los segmentos medulares T5-L2 o L3. Las fibras pasan sucesivamente a través de las raíces anteriores, los ramos anteriores y los ramos comunicantes blancos de los nervios espinales torácicos y lumbares superiores para alcanzar los troncos simpáticos. Pasan a través de los ganglios paravertebrales de los troncos simpáticos sin hacer sinapsis, para entrar en los nervios esplácnicos abdominopélvicos, que las conducen hacia los ganglios prevertebrales de la cavidad abdominal. Los nervios esplácnicos abdominopélvicos incluyen:
- Los nervios esplácnicos torácicos inferiores (mayor, menor e imo): desde la porción torácica de los troncos simpáticos.
- Los nervios esplácnicos lumbares: desde la porción lumbar de los troncos simpáticos.
Los nervios esplácnicos torácicos inferiores son la principal fuente de fibras simpáticas presinápticas que inervan las vísceras abdominales. El nervio esplácnico mayor (originado en el tronco simpático desde los niveles vertebrales T5-T9 o T10), el nervio esplácnico menor (desde los niveles T10-T11) y el nervio esplácnico imo (desde el nivel T12) son los nervios esplácnicos torácicos específicos que se originan de la porción torácica de los troncos simpáticos y atraviesan el correspondiente pilar del diafragma para transportar fibras simpáticas presinápticas a los ganglios simpáticos celíacos, mesentéricos superiores y aorticorrenales (prevertebrales), respectivamente.
Los nervios esplácnicos lumbares proceden de la porción abdominal de los troncos simpáticos. Medialmente, los troncos simpáticos lumbares dan lugar a tres o cuatro nervios esplácnicos lumbares, que pasan hacia los plexos intermesentérico, mesentérico inferior e hipogástrico superior, transportando fibras simpáticas presinápticas a los ganglios prevertebrales asociados a dichos plexos.
Los cuerpos celulares de las neuronas simpáticas postsinápticas constituyen los ganglios prevertebrales principales que se congregan alrededor de las raíces de las ramas principales de la aorta abdominal: los ganglios celíacos, aorticorrenales, mesentérico superior y mesentérico inferior; y ganglios prevertebrales menores innominados que se encuentran en los plexos intermesentérico e hipogástrico superior. A excepción de la inervación de la médula suprarrenal, las sinapsis entre las neuronas simpáticas presinápticas y postsinápticas tienen lugar en los ganglios prevertebrales (fig. 5-88 B). Las fibras nerviosas simpáticas postsinápticas pasan de los ganglios prevertebrales a las vísceras abdominales a través de los plexos periarteriales que acompañan a las ramas de la aorta abdominal. La inervación simpática del abdomen, como la de otras zonas, se encarga sobre todo de la vasoconstricción. En lo que respecta al tubo digestivo, inhibe (lentifica o detiene) la peristalsis.
Inervación parasimpática
La porción parasimpática del sistema nervioso autónomo de las vísceras abdominales (figs. 5-88 y 5-89) está formada por:
- Los troncos vagales anterior y posterior.
- Los nervios esplácnicos pélvicos.
- Los plexos nerviosos autónomos abdominales (paraaórticos) y sus extensiones, los plexos periarteriales.
- Los ganglios parasimpáticos intrínsecos (entéricos), componentes de los plexos entéricos intrínsecos del sistema nervioso entérico.
Los plexos nerviosos son mixtos, es decir, compartidos con el sistema nervioso simpático y fibras aferentes viscerales.
Los troncos vagales anterior y posterior son la continuación de los nervios vagos izquierdo y derecho, que salen del plexo esofágico y atraviesan el hiato esofágico por las caras anterior y posterior del esófago y el estómago (figs. 5-35 y 5-88 A). Los nervios vagos conducen fibras parasimpáticas presinápticas y aferentes viscerales (principalmente para las sensaciones inconscientes asociadas a los reflejos) hacia los plexos aórticos abdominales y los plexos periarteriales, que se extienden a lo largo de las ramas de la aorta.
Los nervios esplácnicos pélvicos se diferencian de otros nervios esplácnicos (tabla 5-11) en que:
- No se relacionan en absoluto con los troncos simpáticos.
- Proceden directamente de los ramos anteriores de los nervios espinales S2-S4.
- Conducen fibras parasimpáticas presinápticas hacia el plexo hipogástrico inferior (pélvico).
Las fibras presinápticas terminan en los cuerpos celulares aislados y dispersos de las neuronas postsinápticas que se sitúan sobre las vísceras abdominales o en su interior, y constituyen ganglios intrínsecos (o, en el caso del tubo digestivo, entéricos) (fig. 5-88 B).
Las fibras parasimpáticas presinápticas y las fibras aferentes viscerales reflejas transportadas por los nervios vagos se extienden hacia los ganglios intrínsecos de la porción inferior del esófago, el estómago, el intestino delgado (incluido el duodeno), el colon ascendente y la mayor parte del colon transverso (fig. 5-88 A). Las que son transportadas por los nervios esplácnicos pélvicos inervan el colon descendente y el colon sigmoideo, el recto y los órganos pélvicos. Así, por lo que se refiere al tubo digestivo, los nervios vagos proporcionan la inervación parasimpática para el músculo liso y las glándulas del intestino hasta la flexura cólica izquierda; los nervios esplácnicos pélvicos inervan el resto. La inervación parasimpática en el abdomen está involucrada principalmente en promover la peristalsis (restaurarla después de la inhibición por una respuesta simpática) y la secreción.
Plexos autónomos extrínsecos
Los plexos autónomos extrínsecos abdominales son redes neurales formadas por fibras simpáticas y parasimpáticas que rodean la aorta abdominal y sus ramas principales (figs. 5-88 y 5-89). Los plexos celíaco, mesentérico superior y mesentérico inferior están interconectados. Los ganglios simpáticos prevertebrales están distribuidos entre los plexos celíaco y mesentéricos.
El plexo celíaco, que rodea la raíz del tronco (arterial) celíaco, contiene los ganglios celíacos derecho e izquierdo (irregulares; de unos 2 cm de largo), que se unen, superior e inferiormente, al tronco celíaco (figs. 5-88 A y 5-89). La raíz parasimpática del plexo celíaco es un ramo del tronco vagal posterior, que contiene fibras de los nervios vagos derecho e izquierdo. Las raíces simpáticas del plexo celíaco son los nervios esplácnicos mayor y menor.
El plexo mesentérico superior y el ganglio o los ganglios mesentéricos superiores rodean el origen de la AMS. El plexo tiene una raíz media y dos raíces laterales. La raíz media procede del plexo celíaco y las raíces laterales se originan en los nervios esplácnicos menor e imo, a veces con una contribución del primer ganglio lumbar del tronco simpático.
El plexo mesentérico inferior rodea a la AMI y emite divisiones para sus ramas. Recibe una raíz medial del plexo intermesentérico y raíces laterales de los ganglios lumbares de los troncos simpáticos. También puede encontrarse un ganglio mesentérico inferior justo superior a la raíz de la AMI.
El plexo intermesentérico forma parte del plexo nervioso aórtico situado entre las arterias mesentéricas superior e inferior. Da origen a los plexos renal, testicular u ovárico, y ureteral.
El plexo hipogástrico superior se continúa con el plexo intermesentérico y el plexo mesentérico inferior, y se sitúa anterior a la porción inferior de la aorta abdominal y en su bifurcación (tabla 5-11). Los nervios hipogástricos derecho e izquierdo unen el plexo hipogástrico superior con el plexo hipogástrico inferior. El plexo hipogástrico superior da fibras para los plexos ureteral y testicular, y un plexo a cada arteria ilíaca común.
Los plexos hipogástricos inferiores son una mezcla de plexos simpáticos y parasimpáticos formados a cada lado a medida que los nervios hipogástricos inferiores del plexo hipogástrico superior se funden con los nervios pélvicos esplácnicos. Los plexos derecho e izquierdo están situados a los lados del recto, el cuello uterino y la vejiga urinaria. Los plexos reciben pequeñas ramas de los ganglios simpáticos sacros superiores y de las fibras parasimpáticas sacras eferentes de los nervios espinales S2-S4 (nervios esplácnicos pélvicos [parasimpáticos]). Las extensiones del plexo hipogástrico inferior envían fibras autónomas a lo largo de los vasos sanguíneos, que forman plexos viscerales en las paredes de las vísceras pélvicas (ej. plexos rectal y vesical).
Plexos intrínsecos: el sistema nervioso entérico
Los plexos ganglionares intrínsecos del tracto gastrointestinal, que se extienden del esófago medio hasta el esfínter anal interno y a lo largo del sistema ductal pancreatobiliar, forman el sistema nervioso entérico (SNE). El SNE consta de dos plexos interconectados (figs. 5-48 A y 5-88 B):
- el plexo mientérico (Auerbach), localizado entre las capas mucosas de la pared intestinal y relacionado principalmente con la motilidad y actividad vasomotora de esta área (aunque se localiza en el estómago, también está relacionado con la secreción), y
- el plexo submucoso (Meissner), localizado en la submucosa intestinal (principalmente en el intestino delgado, aunque está diseminado en el esófago y el estómago), que se relaciona con la secreción exocrina y endocrina, la actividad vasomotora, la micromotilidad y la actividad inmunitaria (inflamación e inmunomodulación) de la mucosa.
La actividad vasomotora (control del flujo sanguíneo) en este nivel influye con el movimiento del agua y los electrólitos. En el páncreas, la vesícula biliar y los conductos biliares quístico y mayor se extienden plexos correspondientes con ganglios más pequeños y diseminados.
Las neuronas motoras de estos ganglios intrínsecos o entéricos funcionan como neuronas postsinápticas del sistema parasimpático. Además de funcionar como neuronas de retransmisión que reciben y transmiten los impulsos eferentes enviados por las neuronas parasimpáticas presinápticas, también reciben el impulso de las fibras simpáticas postsinápticas (convirtiéndolas en neuronas de tercer orden en ese sistema). Tienen gran interconectividad con las neuronas eferentes circundantes, tanto directamente como a través de interneuronas, además de axones que terminan en el músculo liso y las glándulas (fig. 5-90 A). Las fibras aferentes viscerales extrínsecas transmiten un reflejo largo (hambre, saciedad y náusea) y las sensaciones de dolor al SNC a través de los ganglios sensoriales vagales (nodosos) y torácicos (fig. 5-90 B).
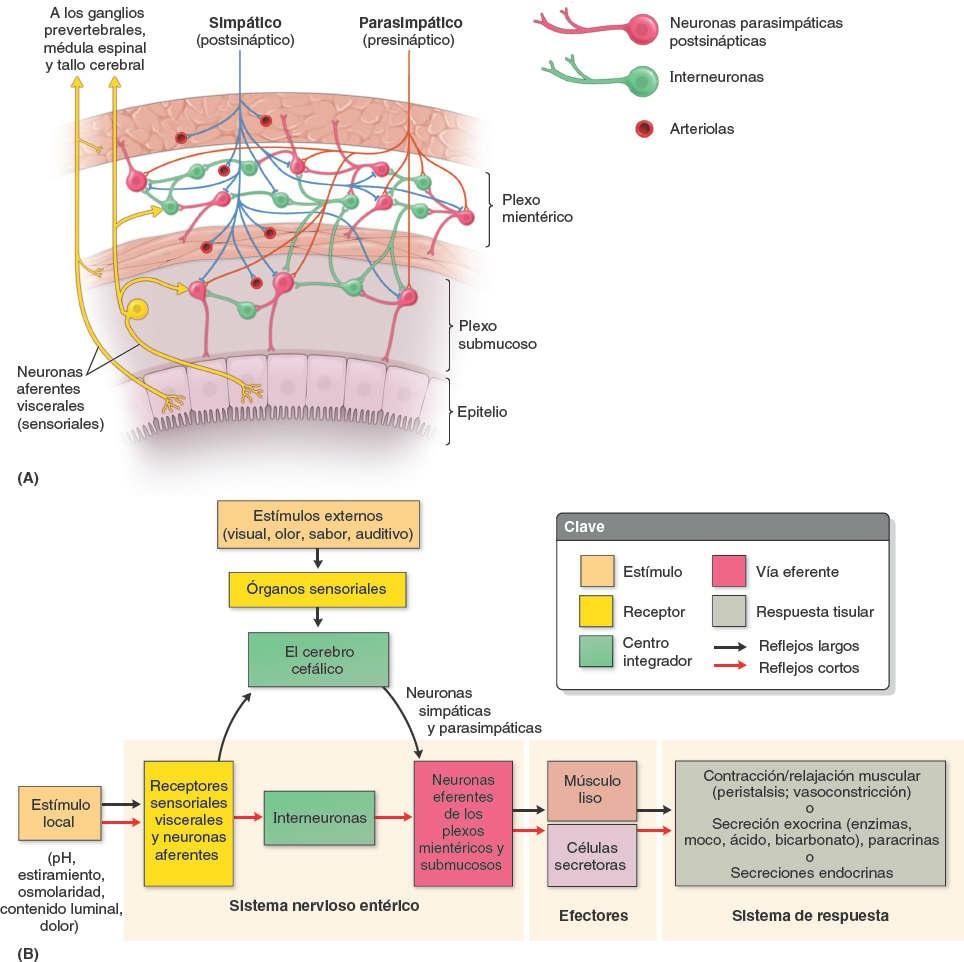
Además, existen neuronas aferentes intrínsecas, cuyos cuerpos celulares se localizan en los plexos, que monitorizan las condiciones mecánicas y químicas en el intestino y se comunican con las neuronas eferentes, proporcionando un circuito reflejo local (corto), además de enviar información a nivel central. Por lo tanto, los haces nerviosos interconectados de los plexos comprenden fibras simpáticas postsinápticas, fibras parasimpáticas postsinápticas, fibras de interneuronas y fibras aferentes viscerales largas y cortas.
Estas neuronas intrínsecas y los plexos entéricos complejos en las que están conectadas integran y controlan la función intestinal con notable independencia, manteniendo actividades viscerales con mecanismos reflejos locales. El impulso del SNC simplemente regula la actividad del SNE a través del SNA; el sistema parasimpático principalmente promueve y el simpático inhibe la actividad motora y secretora en respuesta a las demandas globales del organismo de acuerdo con factores ambientales y circunstanciales. Con respecto a los esfínteres del músculo liso, las funciones de los sistemas simpático y parasimpático se invierten, pues el simpático mantiene el tono y el parasimpático lo inhibe. El SNE puede actuar de forma completamente autónoma, sin el impulso de ningún sistema; el intestino proveniente de un trasplante no está desnervado en el sentido habitual.
Se estima que el SNE incluye hasta 500 millones de neuronas —más que en toda la médula espinal— y emplea más de 40 neurotransmisores y neuromoduladores, incluyendo la mitad de toda la dopamina del organismo y el 95% de toda la serotonina. Las células de sostén de las neuronas del SNE intrínseco son más parecidas a las células gliales (astroglia) del cerebro que a las células de Schwann del sistema nervioso periférico. Los capilares relativamente impermeables que se asocian con los ganglios proporcionan una barrera de difusión que se parece a la barrera hematoencefálica de los vasos sanguíneos cerebrales. Estos hechos, combinados con la complejidad y la función autónoma, explican por qué se ha llegado a considerar al SNE como un «segundo cerebro» o al menos un tercer componente del sistema nervioso visceral. Su integridad y función apropiada es vital.
Inervación sensitiva visceral
Las fibras aferentes viscerales que conducen sensaciones dolorosas acompañan a las fibras simpáticas (motoras viscerales). Los impulsos dolorosos circulan retrógradamente a los de las fibras motoras a lo largo de los nervios esplácnicos hacia el tronco simpático. Las fibras pasan luego a través de los ramos comunicantes blancos hacia los ramos anteriores de los nervios espinales, y luego entran en la raíz posterior hacia los ganglios sensitivos de los nervios espinales y la médula espinal. A medida que se avanza caudalmente por el tubo digestivo, las vísceras son inervadas por ganglios sensitivos de los nervios espinales y segmentos medulares progresivamente más bajos. El estómago (intestino anterior) recibe inervación de los niveles T6-T9; desde el intestino delgado hasta el colon transverso (intestino medio), de los niveles T8-T12, y el colon descendente (intestino posterior), de los niveles T12-T2 (fig. 5-91). A partir del punto medio del colon sigmoideo, las fibras que recogen sensaciones dolorosas viscerales se dirigen, junto con fibras parasimpáticas, hacia los ganglios sensitivos y niveles medulares espinales S2-S4. Son los mismos segmentos medulares implicados en la inervación simpática de esas porciones del tubo digestivo.
Las fibras aferentes viscerales para las sensaciones reflejas (que suelen ser inconscientes) acompañan a las fibras parasimpáticas (viscerales motoras).