05. Contenido del Conducto Vertebral
La médula espinal, las raíces de los nervios espinales y las meninges espinales y las estructuras vasculonerviosas que las sirven se hallan dentro del conducto vertebral (fig. 2-27).
Médula espinal
La médula espinal es el principal centro reflejo y vía de conducción entre el cuerpo y el encéfalo. Esta estructura cilíndrica, ligeramente aplanada anteroposteriormente, está protegida por las vértebras, sus ligamentos y músculos asociados, las meninges espinales y el LCE.
La médula espinal comienza como prolongación de la médula oblongada, o parte caudal del tronco del encéfalo (fig. 8-36). En el adulto, la médula espinal tiene una longitud de 42-45 cm y se extiende desde el foramen magno del hueso occipital hasta las vértebras L1 o L2 (fig. 2-39). Sin embargo, su extremo inferior, que se adelgaza progresivamente, el cono medular, puede finalizar a un nivel alto, incluso en T12, o bajo, en L3. Así pues, la médula espinal ocupa sólo los dos tercios superiores del conducto vertebral.
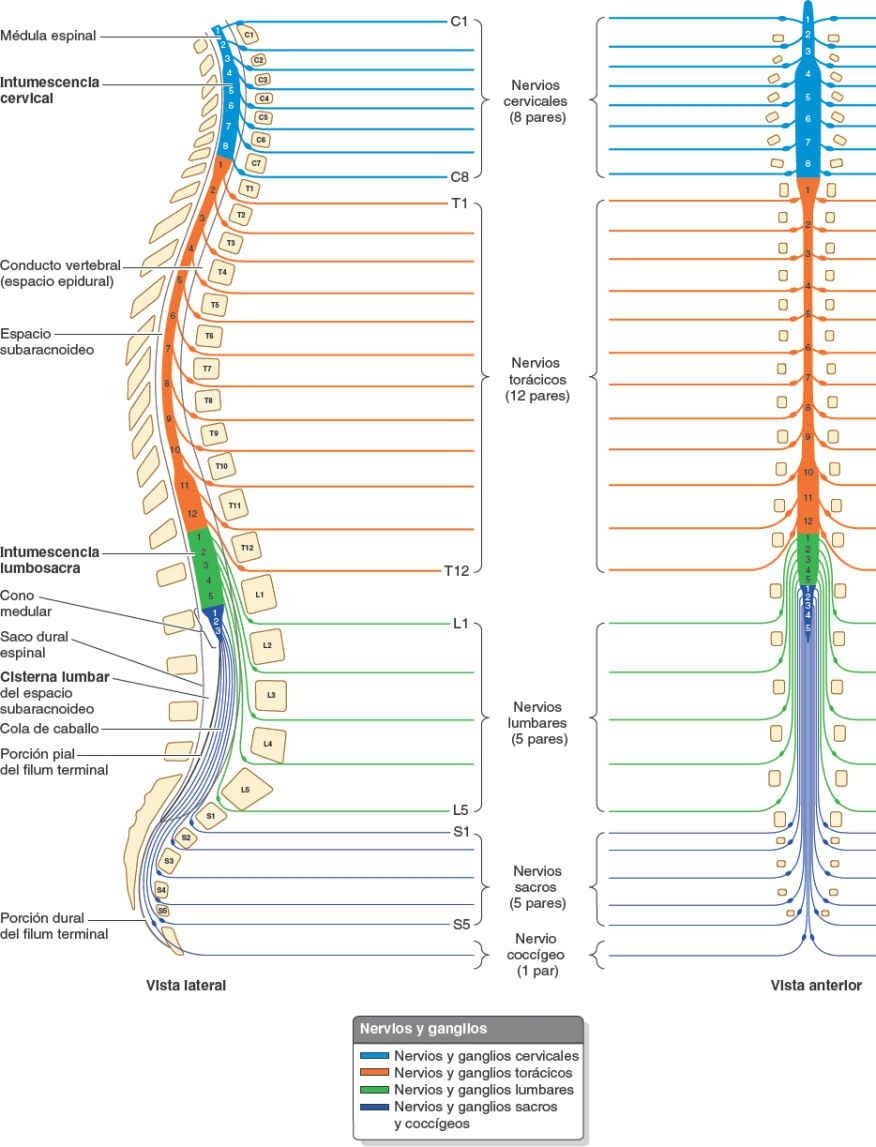
La médula espinal presenta dos abultamientos (intumescencias) relacionados con la inervación de los miembros. La intumescencia cervical se extiende desde el segmento medular C4 hasta T1, y la mayor parte de los ramos anteriores de los nervios espinales que emergen a estos niveles constituyen el plexo nervioso braquial que inerva el miembro superior. La intumescencia lumbosacra (lumbar) se extiende desde el segmento medular T11 hasta S1; por debajo de este nivel, la médula se va adelgazando y constituye el cono medular. Los ramos anteriores de los nervios espinales que surgen a partir de este abultamiento componen los plexos nerviosos lumbar y sacro, que inervan el miembro inferior.
Raíces de los nervios espinales
La porción de médula espinal de donde emergen los filetes radiculares y las raíces que forman un par bilateral de nervios espinales constituye un segmento de la médula espinal que se corresponde con los nervios espinales que surgen de él.
Para designar los nervios espinales cervicales (excepto C8) se emplea la misma numeración que para las vértebras que forman el borde inferior de los forámenes intervertebrales a través de los cuales salen los nervios del conducto vertebral. Los nervios espinales más inferiores (T1 a Co1) llevan la misma designación numérica que las vértebras que forman el borde superior del foramen de salida (tabla 2-13). Los primeros nervios cervicales carecen de raíces posteriores en el 50% de las personas, y el nervio coccígeo puede estar ausente.

En el embrión, la médula espinal ocupa toda la longitud del conducto vertebral (fig. 2-23); por lo tanto, los segmentos de la médula espinal están situados aproximadamente en el nivel vertebral del mismo número, y los nervios espinales se dirigen lateralmente para salir por el foramen intervertebral correspondiente. Hacia el final del período embrionario (8. a semana) ha desaparecido la prominencia caudal en forma de cola, y el número de vértebras coccígeas se reduce desde seis a cuatro segmentos. La médula espinal se atrofia en el conducto vertebral del cóccix.
Durante el período fetal, la columna vertebral crece más rápidamente que la médula espinal; a consecuencia de ello, la médula «asciende» con respecto al conducto vertebral. Al nacer, la punta del cono medular se halla a nivel de L4-L5. Por lo tanto, en la vida posnatal, la médula espinal es más corta que la columna vertebral y se produce una oblicuidad progresiva de las raíces de los nervios espinales (figs. 2-39 y 2-40). Debido a que la distancia entre el origen de las raíces de un nervio desde que emergen de la médula espinal hasta que el nervio sale de la columna vertebral va aumentando al acercarse al extremo inferior de la columna vertebral, la longitud de las raíces nerviosas también aumenta progresivamente.
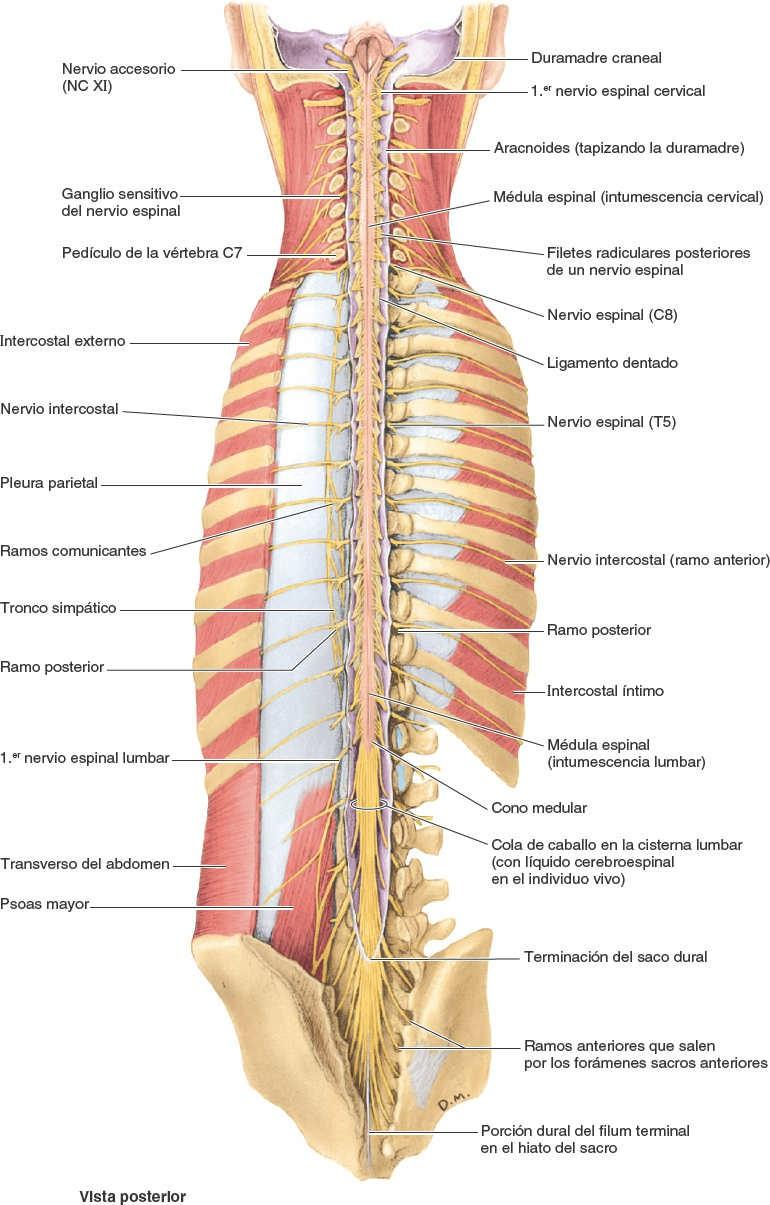
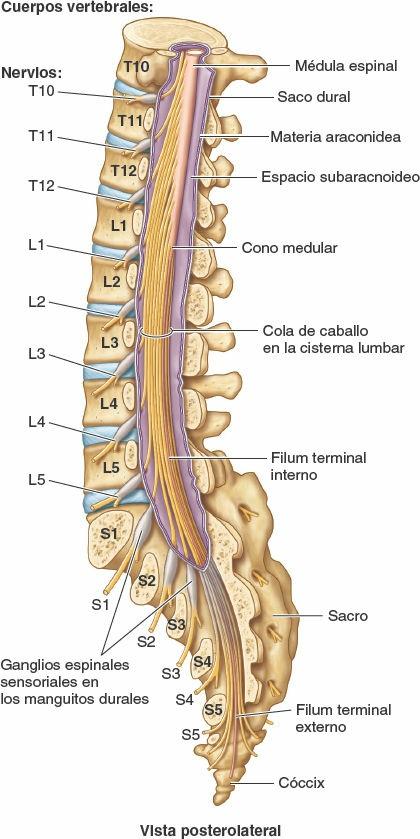
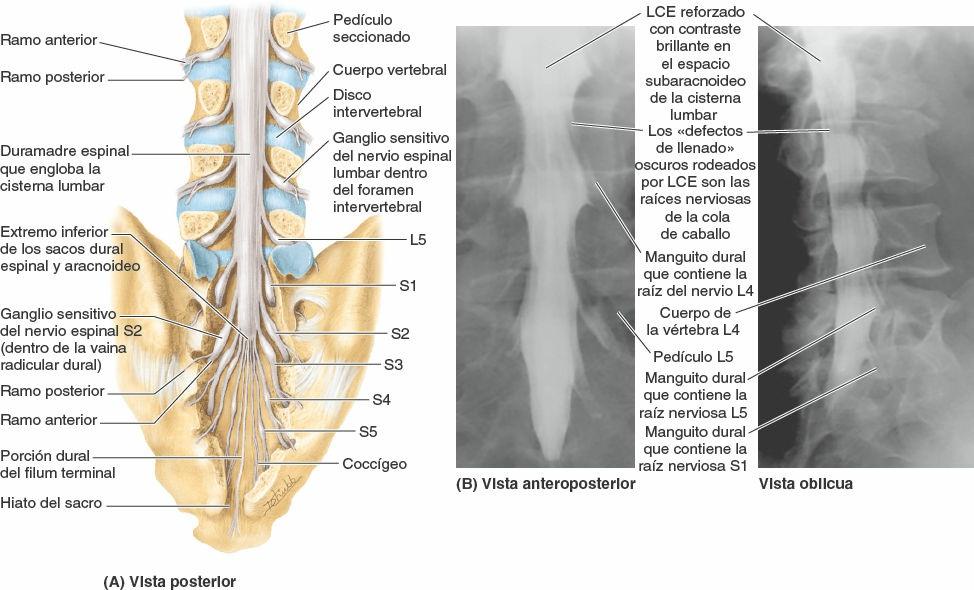
Por lo tanto, las raíces de los nervios lumbares y sacros son las más largas, pues se extienden mucho más allá del final de la médula espinal en el adulto, aproximadamente a nivel de L2, para alcanzar los forámenes intervertebrales lumbares, sacros y coccígeo (figs. 2-39 a 2-41). El amplio haz de raíces nerviosas espinales que surgen de la intumescencia lumbosacra y el cono medular, y que discurren dentro de la cisterna lumbar del LCE por debajo del final de la médula espinal, se asemejan a una cola de caballo y reciben esta denominación.
A partir de la punta del cono medular, el filum terminal desciende entre las raíces de los nervios espinales en la cola de caballo. El filum terminal es el vestigio remanente de la parte caudal de la médula espinal que estaba en la prominencia caudal a modo de cola del embrión. Su extremo superior (porción pial del filum terminal, o filum terminal interno) consta de vestigios de tejido neural, tejido conectivo y neuroglia, revestidos por la piamadre. El filum terminal perfora el extremo inferior del saco dural, incorpora una capa de duramadre y continúa a través del hiato del sacro como porción dural del filum terminal (o filum terminal externo, conocido también como ligamento coccígeo), para insertarse en el dorso del cóccix. El filum terminal es un elemento de fijación del extremo inferior de la médula espinal y las meninges espinales (figs. 2-39 y 2-45).
Meninges espinales y líquido cerebroespinal
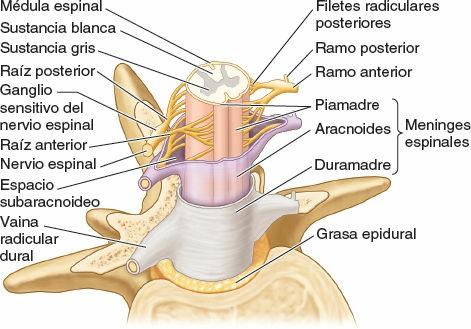
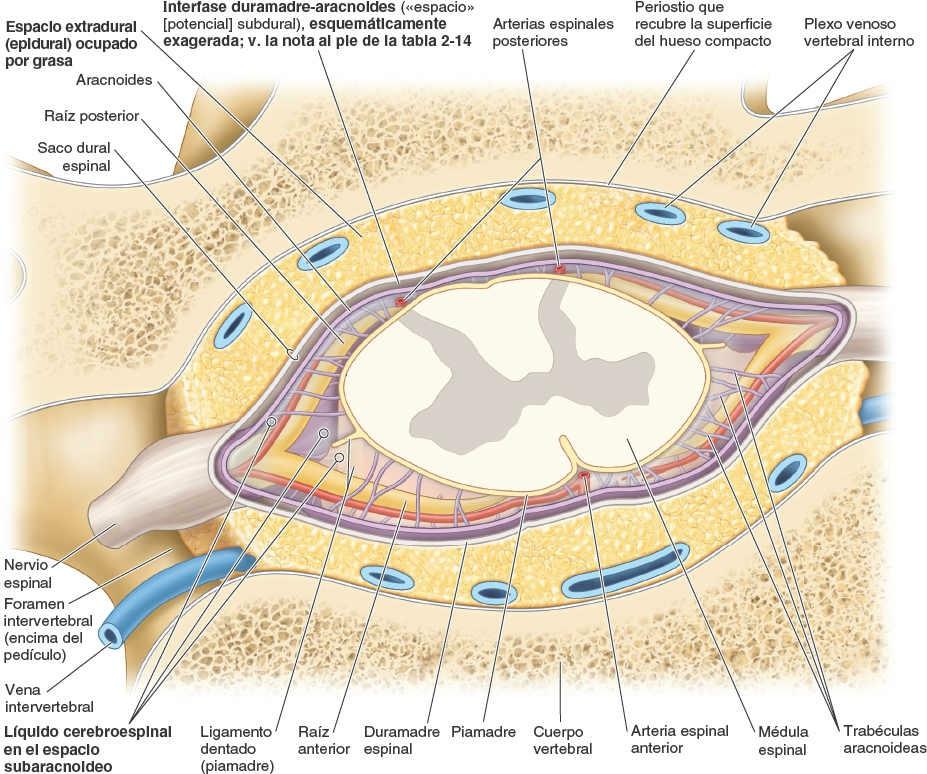
Colectivamente, la duramadre espinal, la aracnoides y la piamadre que rodean la médula espinal constituyen las meninges espinales (figs. 2-42 y 2-43; tabla 2-14). Estas membranas rodean, sostienen y protegen la médula espinal y las raíces nerviosas espinales, incluidas las de la cola de caballo, y contienen el LCE, donde están suspendidas estas estructuras.

Duramadre espinal
La duramadre espinal, compuesta principalmente por tejido fibroso resistente y algo de tejido elástico, es la cubierta más externa de la médula espinal (figs. 2-42 y 2-43). La duramadre espinal está separada del periostio óseo y de los ligamentos que forman las paredes del conducto vertebral por el espacio epidural. Este espacio se halla ocupado por el plexo venoso vertebral interno, incluido en una matriz adiposa (grasa epidural). El espacio epidural discurre a lo largo del conducto vertebral; termina superiormente en el foramen magno; lateralmente, en los forámenes intervertebrales, donde la duramadre espinal se adhiere al periostio que rodea cada abertura; e inferiormente, donde el hiato del sacro queda sellado por el ligamento sacrococcígeo.
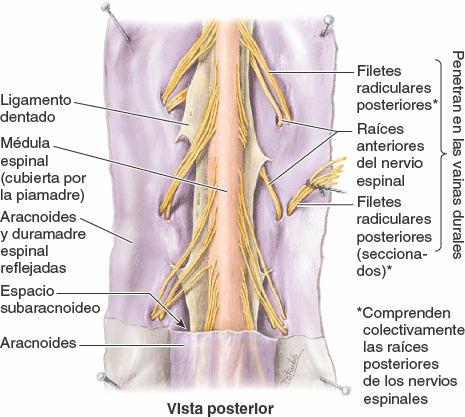
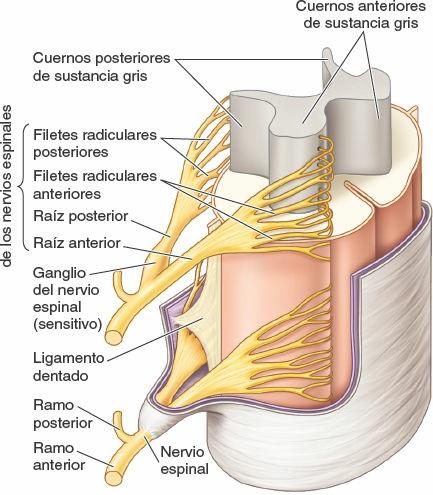
La duramadre espinal forma el saco dural espinal, una larga vaina tubular dentro del conducto vertebral (figs. 2-39 y 2-40). Este saco se adhiere al borde del foramen magno del cráneo, donde continúa con la duramadre craneal. El saco está fijado inferiormente al cóccix por el filum terminal externo (ligamento coccígeo). El saco dural es evaginado por cada par de raíces posterior y anterior a medida que se extienden lateralmente hacia su salida del conducto vertebral (fig. 2-44). Así pues, extensiones laterales de la duramadre espinal, que se adelgazan progresivamente, rodean cada par de raíces nerviosas posterior y anterior a modo de vainas radiculares durales, o manguitos (figs. 2-41, 2-42 y 2-44). Inferiormente a los ganglios sensitivos de los nervios espinales, estas vainas se mezclan con el epineuro (capa externa de tejido conectivo que cubre los nervios espinales) que se adhiere al periostio de revestimiento de los forámenes intervertebrales.
Inervación de la duramadre
La duramadre recibe fibras nerviosas de los nervios meníngeos (recurrentes) (fig. 2-27). No se conoce bien la función de estas fibras aferentes y simpáticas, aunque se cree que intervienen en el dolor referido característico de los trastornos espinales y se irritan cuando hay inflamación meníngea (meningitis).
Aracnoides espinal
La aracnoides espinal es una delicada membrana avascular compuesta por tejido fibroso y elástico que tapiza el saco dural espinal y sus vainas radiculares durales. Engloba el espacio subaracnoideo, lleno de LCE, que contiene la médula espinal, las raíces de los nervios espinales y los ganglios sensitivos de los nervios espinales (figs. 2-41 a 2-44).
La aracnoides espinal no está unida a la duramadre espinal, pero se mantiene contra su superficie interna por la presión del LCE. En una punción lumbar, la aguja atraviesa la duramadre y la aracnoides espinales simultáneamente. Su aposición constituye la interfase duramadre-aracnoides (fig. 2-43), a menudo denominada erróneamente «espacio subdural». No existe ningún espacio real natural en este lugar, sino que se trata más bien de una débil capa celular. La hemorragia en esta capa crea un espacio patológico en la unión duramadre-aracnoides, donde se forma un hematoma subdural. En el cadáver, por la ausencia de LCE, la aracnoides espinal se despega de la superficie interna de la duramadre y yace laxamente sobre la médula espinal.
La aracnoides espinal está separada de la piamadre, sobre la superficie de la médula espinal, por el espacio subaracnoideo que contiene LCE. Delicadas hebras de tejido conectivo, o trabéculas aracnoideas, cruzan el espacio subaracnoideo y conectan la aracnoides y la piamadre espinales.
Piamadre espinal
La piamadre espinal, o membrana más interna que cubre la médula espinal, es delgada y transparente, y sigue estrechamente todos los elementos superficiales de la médula espinal (Haines, 2013). La pía espinal cubre también directamente las raíces de los nervios espinales y los vasos sanguíneos espinales. Por debajo del cono medular, la piamadre espinal continúa en forma de filum terminal (fig. 2-39).
La médula espinal está suspendida en el saco dural por el filum terminal y los ligamentos dentados derecho e izquierdo, que discurren longitudinalmente a cada lado de la médula espinal (figs. 2-44 a 2-46). Los ligamentos dentados constan de una lámina fibrosa de piamadre que se extiende a mitad de camino entre las raíces nerviosas anterior y posterior, desde las superficies laterales de la médula espinal. Sus 20 a 22 procesos, a modo de dientes de sierra, se unen a la superficie interna del saco dural tapizado por la aracnoides. El proceso más superior de los ligamentos dentados derecho e izquierdo se fija en la duramadre craneal justo por encima del foramen magno; el inferior se extiende a partir del cono medular y pasa entre las raíces nerviosas de T12 y L1.
Espacio subaracnoideo
El espacio subaracnoideo, localizado entre la aracnoides y la piamadre, está lleno de LCE (figs. 2-41, 2-43 y 2-45). El agrandamiento del espacio subaracnoideo en el saco dural por debajo del cono medular, que contiene LCE y la cola de caballo, es la cisterna lumbar (figs. 2-39 a 2-41). Se extiende desde la vértebra L2 hasta el segundo segmento del sacro. Las vainas radiculares durales, que engloban las raíces de los nervios espinales en extensiones del espacio subaracnoideo, protruyen desde los lados de la cisterna lumbar (fig. 2-44 A y B).
Vascularización de la médula espinal y de las raíces de los nervios espinales
Arterias de la médula espinal y de las raíces nerviosas
Las arterias que irrigan la médula espinal son ramas de las arterias vertebrales, cervicales ascendentes, cervicales profundas, intercostales, lumbares y sacras laterales (figs. 2-47 y 2-48). Tres arterias longitudinales irrigan la médula espinal: una arteria espinal anterior y dos arterias espinales posteriores. Estas arterias discurren longitudinalmente desde la médula oblongada del tronco del encéfalo hasta el cono medular de la médula espinal.
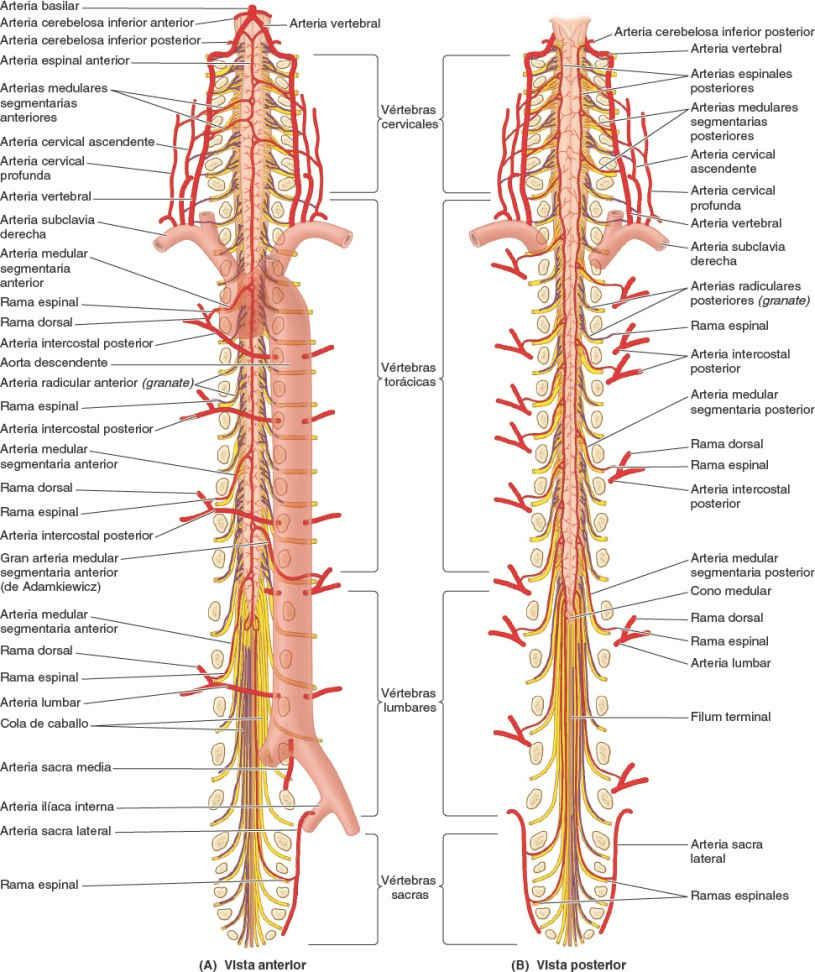
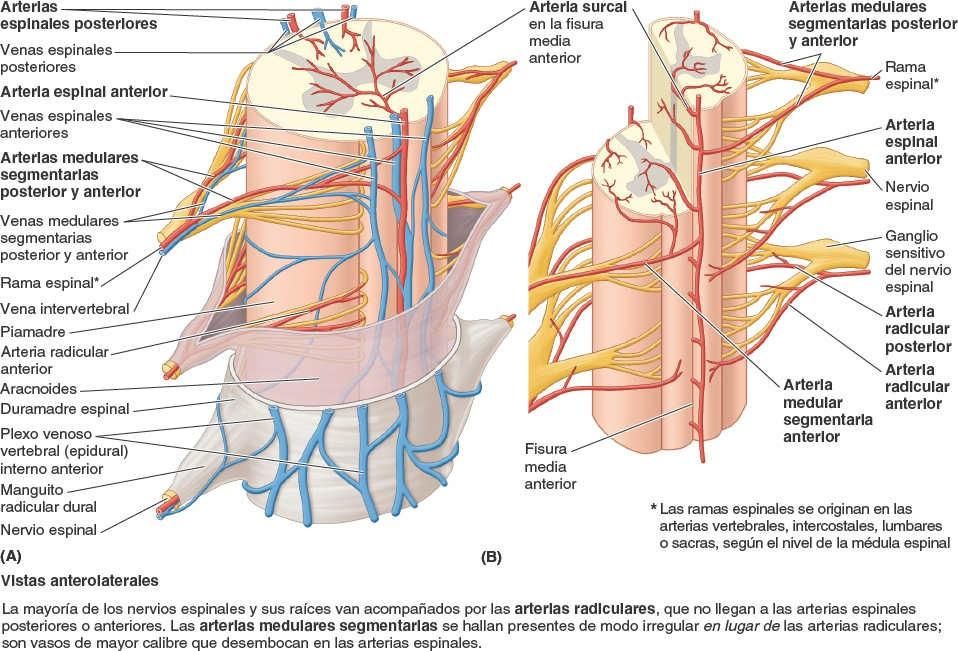
La arteria espinal anterior, formada por la unión de ramas de las arterias vertebrales, discurre inferiormente en la fisura media anterior. Las arterias surcales se originan de la arteria espinal anterior y penetran en la médula espinal a través de esta fisura (fig. 2-48 B). Las arterias surcales irrigan aproximadamente dos tercios del área transversal de la médula espinal.
Cada arteria espinal posterior es una rama de la arteria vertebral o de la arteria cerebelosa inferior posterior (figs. 2-47 B y 2-48). Las arterias espinales posteriores forman habitualmente conductos anastomóticos en la piamadre.
Por sí solas, las arterias espinales anterior y posterior pueden irrigar sólo la corta parte superior de la médula espinal. La circulación a gran parte de la médula espinal depende de las arterias medulares segmentarias y radiculares que discurren a lo largo de las raíces de los nervios espinales. Las arterias medulares segmentarias anterior y posterior derivan de las ramas espinales de las arterias cervicales ascendentes, cervicales profundas, vertebrales, intercostales posteriores y lumbares. Las arterias medulares segmentarias se observan principalmente en asociación con las intumescencias cervical y lumbosacra, donde es mayor la necesidad de un buen aporte sanguíneo. Penetran en el conducto vertebral a través de los forámenes intervertebrales.
La gran arteria medular segmentaria (de Adamkiewicz), situada en el lado izquierdo en cerca del 65% de los individuos, refuerza la circulación en dos tercios de la médula espinal, incluida la intumescencia lumbosacra (figs. 2-39 y 2-47 A). La gran arteria, mucho mayor que el resto de las arterias medulares segmentarias, se origina habitualmente a partir de la rama espinal de una arteria intercostal inferior o lumbar superior, y penetra en el conducto vertebral a través del foramen intervertebral a nivel torácico inferior o lumbar superior.
Las raíces anterior y posterior de los nervios espinales y sus cubiertas reciben irrigación de las arterias radiculares posterior y anterior, que discurren a lo largo de dichas raíces (figs. 2-47 y 2-48). Las arterias radiculares no llegan a las arterias espinales, anterior o posteriores. Las arterias medulares segmentarias reemplazan a las arterias radiculares en los niveles irregulares en que están presentes. La mayoría de las arterias radiculares son pequeñas y sólo irrigan las raíces nerviosas; sin embargo, algunas pueden contribuir a la irrigación de partes superficiales de la sustancia gris en los cuernos posterior y anterior de la médula espinal.
Venas de la médula espinal
En general, las venas de la médula espinal presentan una distribución similar a la de las arterias espinales. Suele haber tres venas espinales anteriores y tres posteriores (fig. 2-48 A). Las venas espinales están dispuestas longitudinalmente, comunican libremente entre sí y drenan en hasta 12 venas medulares anteriores y posteriores y venas radiculares. Las venas de la médula espinal se unen a los plexos venosos vertebrales internos (epidurales) en el espacio epidural (fig. 2-27). Los plexos venosos vertebrales internos pasan superiormente a través del foramen magno para comunicarse con los senos durales y las venas vertebrales en el cráneo. Los plexos vertebrales internos comunican asimismo con los plexos venosos vertebrales externos sobre la superficie externa de las vértebras.