03. Cavidad Pélvica
La cavidad abdominopélvica se extiende superiormente hacia la caja torácica e inferiormente dentro de la pelvis, así sus porciones superior e inferior están relativamente protegidas (fig. 6-8 A). Por tanto, las heridas perforantes del tórax o de la pelvis pueden afectar a la cavidad abdominopélvica y a su contenido.
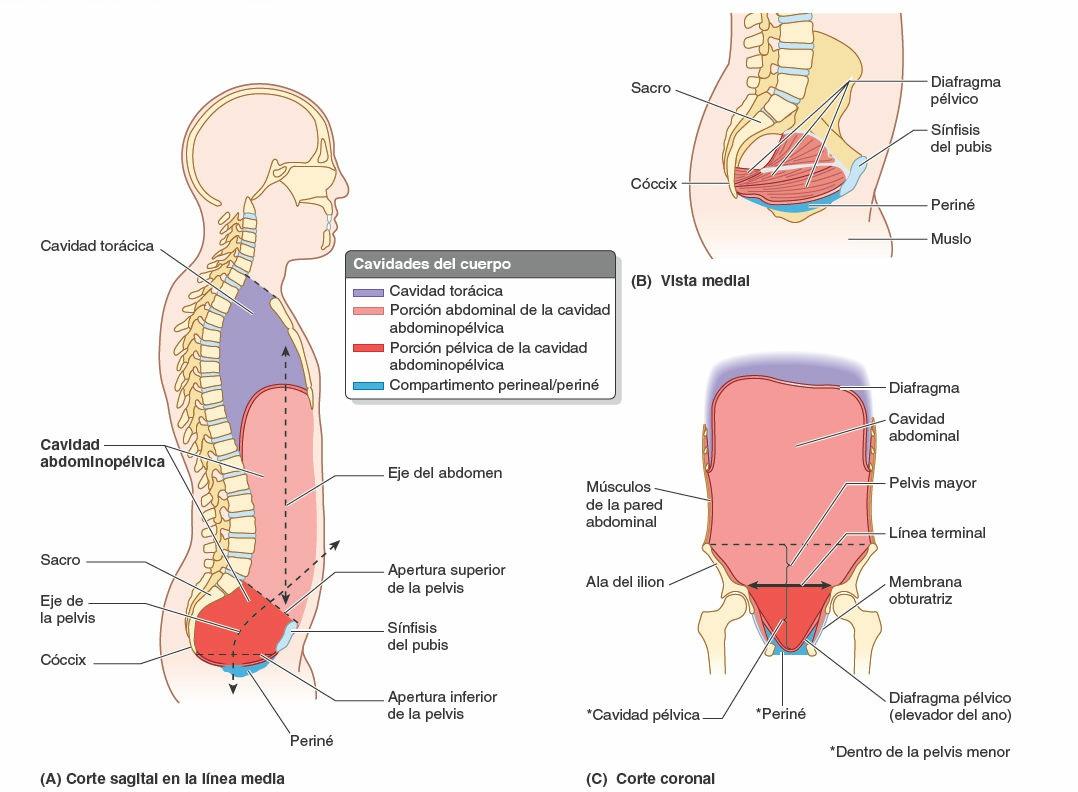
La cavidad pélvica, con forma de embudo, es el espacio limitado periféricamente por las paredes y el suelo de la pelvis formados por hueso, ligamentos y músculo, y constituye la porción posteroinferior de la cavidad abdominopélvica. Se continúa con la cavidad abdominal en la apertura superior de la pelvis, pero forma un ángulo posterior con ella (fig. 6-8 A y C). Aunque son continuas, las cavidades pélvica y abdominal se estudian separadamente a efectos descriptivos, lo que facilita un enfoque regional.
Esta cavidad contiene las porciones terminales de uréteres, vejiga urinaria, recto, órganos genitales pélvicos, vasos sanguíneos, linfáticos y nervios. Además de estas vísceras propias de la pelvis, también contiene lo que podría considerarse como un desbordamiento de las vísceras abdominales: asas de intestino delgado (principalmente íleon) y, con frecuencia, intestino grueso (apéndice vermiforme y colon transverso y/o sigmoideo).
Está limitada inferiormente por el diafragma pélvico musculofascial, que está suspendido por encima de la apertura (estrecho) inferior de la pelvis (aunque desciende centralmente hasta su nivel), formando el suelo de la pelvis, con forma de cuenco. Se encuentra limitada posteriormente por el cóccix y la porción más inferior del sacro, de forma que la parte superior del sacro forma un techo sobre la mitad posterior de la cavidad (fig. 6-8 A y B).
El cuerpo de los huesos del pubis y la sínfisis púbica que los une forman una pared anteroinferior mucho menos profunda (más corta) que la pared posterosuperior y el techo formados por el sacro y el cóccix. Por ello, el eje de la pelvis (una línea en el plano medio definida por el punto central de la cavidad pélvica a cada nivel) es curvo, girando alrededor de la sínfisis del pubis (fig. 6-8 A). La forma curva del eje y la diferencia de profundidad entre las paredes anterior y posterior de la cavidad son factores importantes en la mecánica del paso del feto a través del canal pélvico.
Paredes y suelo de la cavidad pélvica
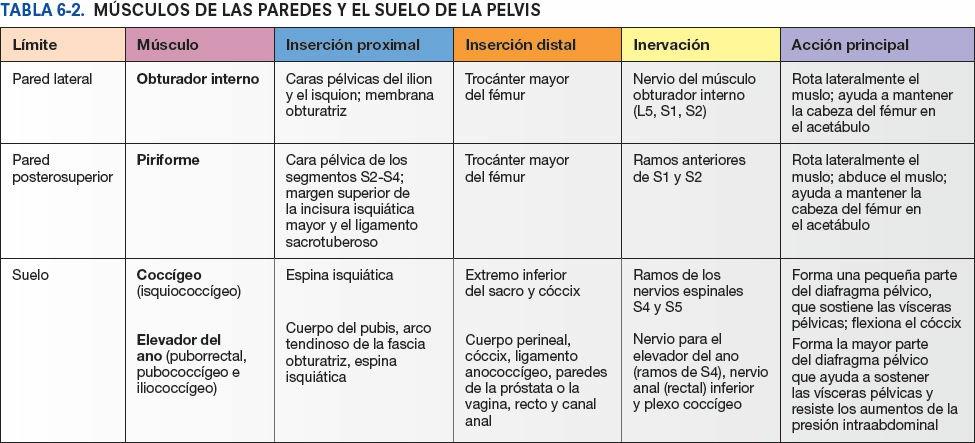
La cavidad pélvica tiene una pared anteroinferior, dos paredes laterales, una pared posterior y un suelo (fig. 6-9 A). Sus músculos se ilustran en la figura 6-10; las inserciones proximales y distales, su inervación y sus acciones principales se resumen en la tabla 6-2.
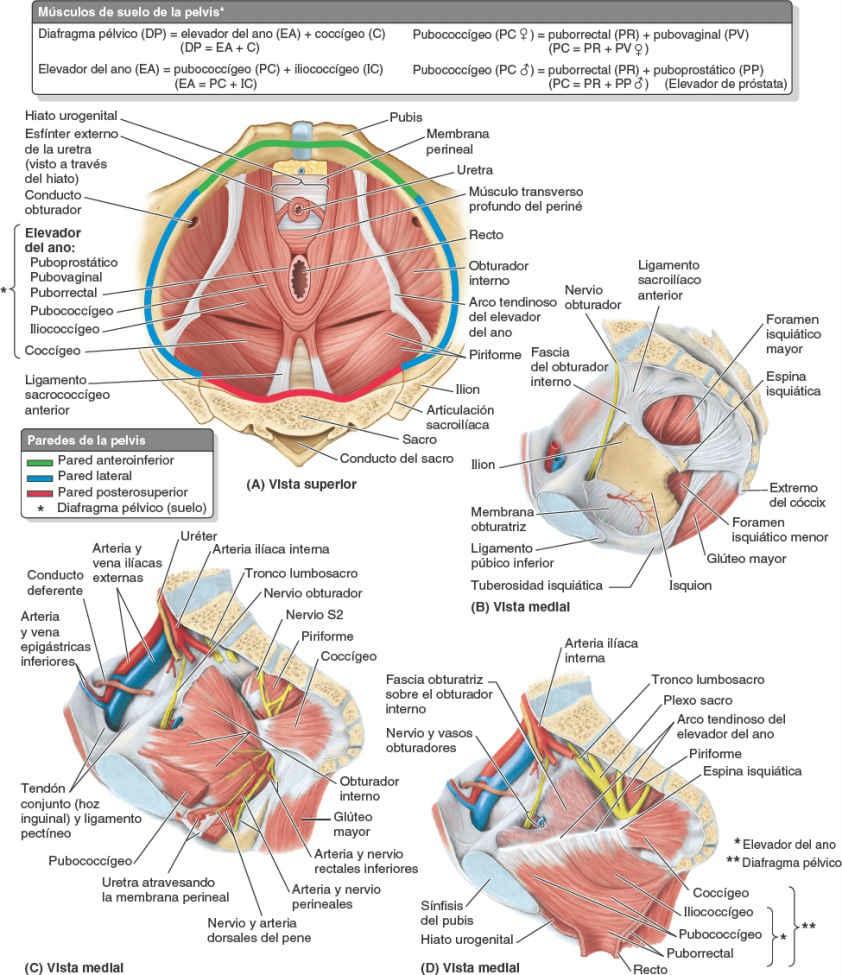
Pared anteroinferior de la pelvis
La pared anteroinferior de la pelvis (en posición anatómica es más un suelo con funciones de sostén que una pared anterior) está formada, principalmente, por los cuerpos y ramas de ambos pubis y la sínfisis del pubis (figs. 6-7 y 6-9 B a D). Participa en el sostén del peso de la vejiga urinaria.
Paredes laterales de la pelvis
Las paredes laterales de la pelvis están formadas por los huesos coxales derecho e izquierdo; cada uno de ellos incluye un foramen obturado cerrado por la membrana obturatriz (figs. 6-8 C y 6-9 B). La mayor parte de estas paredes están cubiertas y almohadilladas por los músculos obturadores internos (figs. 6-9 C y 6-10 A). Las fibras musculares de cada obturador interno convergen posteriormente, se vuelven tendinosas y giran lateralmente, de forma brusca, para pasar desde su origen en la pelvis menor, a través del foramen isquiático menor, hasta su inserción en el trocánter mayor del fémur. Las superficies mediales de estos músculos están cubiertas por la fascia obturatriz, engrosada en su parte central para formar el arco tendinoso que proporciona fijación al diafragma pélvico (fig. 6-9 D).
Pared posterior (pared posterolateral y techo)
En la posición anatómica, la pared posterior de la pelvis consta de una pared y un techo óseos en la línea media (formados por el sacro y el cóccix), y de paredes posterolaterales musculoligamentosas, formadas por las articulaciones sacroilíacas y sus ligamentos asociados junto con los músculos piriformes (fig. 6-9 A a C). Dichos ligamentos son los ligamentos sacroilíacos anteriores, sacroespinosos y sacrotuberosos.
Los músculos piriformes se originan en el sacro superior, lateralmente a los forámenes pélvicos (figs. 6-9 A y 6-10 A); discurren lateralmente abandonando la pelvis menor a través del foramen isquiático mayor, para insertarse en el borde superior del trocánter mayor del fémur (fig. 6-10 B). Estos músculos ocupan gran parte del foramen isquiático mayor, formando las paredes posterolaterales de la cavidad pélvica (fig. 6-9 A). Inmediatamente profundos (anteromediales) a estos músculos (y a menudo incluidos en las fibras musculares) se encuentran los nervios que forman el plexo sacro (fig. 6-9 D). Una hendidura en el borde inferior del músculo piriforme permite el paso de estructuras vasculonerviosas entre la pelvis y el periné, por un lado, y el miembro inferior (región glútea) por el otro.
Suelo de la pelvis
El suelo de la pelvis está constituido por el diafragma pélvico, en forma de embudo o cuenco, que consta de los músculos elevadores del ano y coccígeos, y las fascias que cubren las caras superior e inferior de estos músculos (figs. 6-9 A, 6-10 C y 6-11; tabla 6-2). El diafragma pélvico se sitúa en la pelvis menor, separando la cavidad pélvica del periné, cuyo techo o límite superior constituye.
La inserción del diafragma en la fascia obturatriz divide al obturador interno en una porción pélvica superior y una porción perineal inferior (fig. 6-11 B). Los nervios y vasos obturadores y otras ramas de los vasos ilíacos internos se sitúan medialmente a las porciones pélvicas de los músculos obturadores internos.
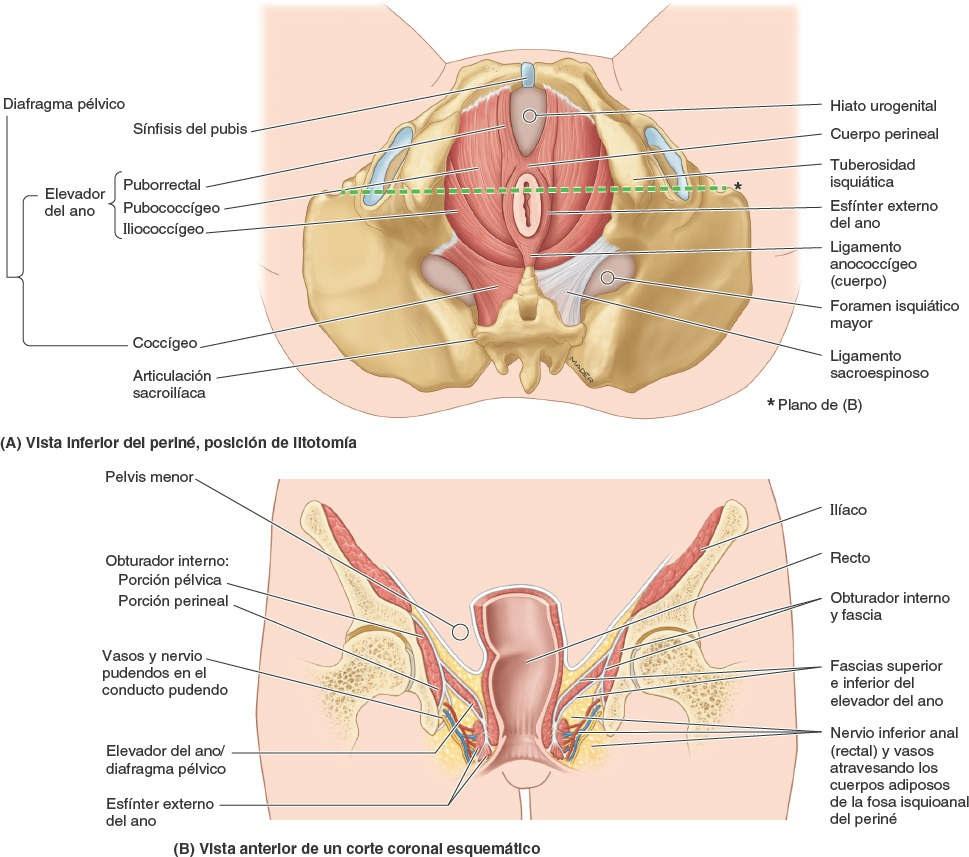
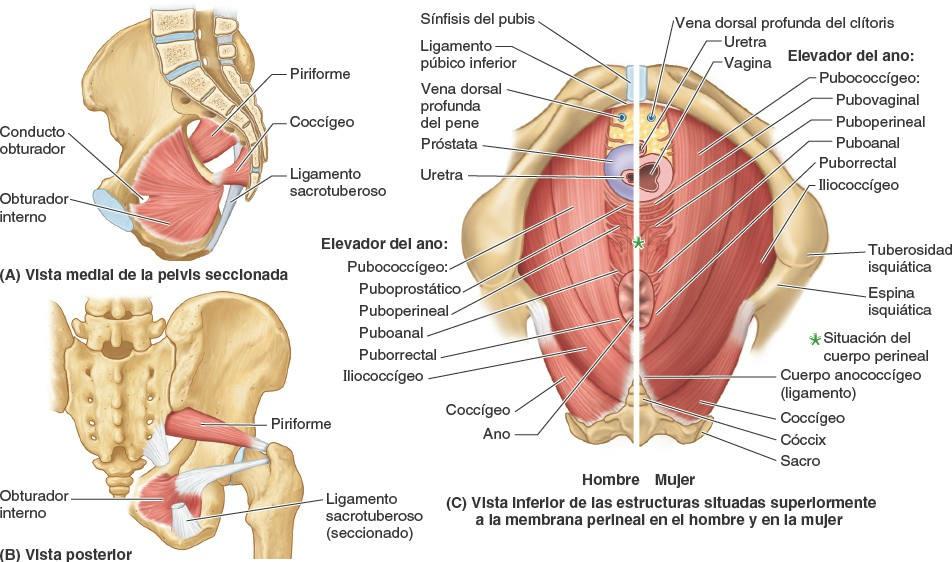
Los músculos coccígeos se originan en las caras laterales del sacro inferior y el cóccix, y sus fibras musculares se colocan e insertan en la cara profunda del ligamento sacroespinoso (fig. 6-9 B y C). El elevador del ano (una amplia lámina muscular) es la parte más grande e importante del suelo de la pelvis. Los elevadores del ano se insertan en ambos pubis, anteriormente; en las espinas isquiáticas, posteriormente, y en un engrosamiento de la fascia obturatriz (arco tendinoso del músculo elevador del ano), en cada lado.
Por tanto, el diafragma pélvico se extiende entre las paredes anterior, laterales y posterior de la pelvis menor, dándole el aspecto de una hamaca suspendida de dichas inserciones, y cierra gran parte del anillo de la cintura pélvica. Una hendidura anterior entre los bordes mediales de los músculos elevadores del ano de cada lado —el hiato urogenital— permite el paso de la uretra y, en las mujeres, de la vagina (fig. 6-9 A).
El elevador del ano consta de tres porciones, a menudo mal delimitadas, cada una de ellas denominada de acuerdo con la inserción y el recorrido de sus fibras (figs. 6-9 A y D, 6-10 C y 6-11):
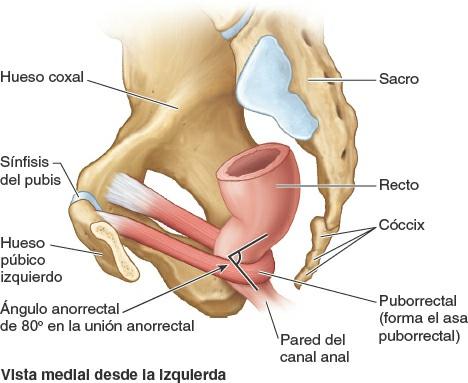
- El músculo puborrectal, formado por la porción medial, más gruesa y estrecha, del elevador del ano, que se continúa entre las caras posteriores de los cuerpos de los pubis derecho e izquierdo. Forma un asa muscular, en forma de U (asa puborrectal), que discurre posteriormente a la unión anorrectal (figs. 6-11 A y 6-12) y limita el hiato urogenital. Esta porción tiene un papel fundamental en el mantenimiento de la continencia fecal.
- El músculo pubococcígeo, la porción intermedia, más ancha pero más delgada, del elevador del ano. Se origina lateralmente al puborrectal, en la cara posterior del cuerpo del pubis y en la parte anterior del arco tendinoso (figs. 6-9 A y D, 6-10 C y 6-11). Discurre posteriormente en un plano casi horizontal. Las fibras laterales se insertan posteriormente en el cóccix, y las mediales se fusionan con las del lado opuesto para formar parte del cuerpo o ligamento anococcígeo entre el ano y el cóccix (conocido frecuentemente en clínica como «placa del elevador»). Los haces musculares más cortos del pubococcígeo, que se extienden medialmente y se fusionan con la fascia alrededor de las estructuras de la línea media, se denominan según la estructura cercana a su terminación: pubovaginal (en la mujer), puboprostático (en el hombre), puboperineal y puboanal.
- El músculo iliococcígeo, la porción posterolateral del elevador del ano, se origina en la parte posterior del arco tendinoso y la espina isquiática; es delgado y a menudo está poco desarrollado (parece más una aponeurosis que un músculo), y también se mezcla con el cuerpo anococcígeo, posteriormente.
El elevador del ano forma un suelo dinámico que sostiene las vísceras abdominopélvicas (ej. los intestinos). Casi siempre se encuentra en contracción tónica, para sostener estas vísceras y ayudar a mantener la continencia urinaria y fecal. Se contrae activamente durante actividades como la espiración forzada, la tos, el estornudo, el vómito y en la fijación del tronco durante los movimientos enérgicos de los miembros superiores, como ocurre al levantar un objeto pesado, principalmente para aumentar el sostén de las vísceras durante períodos de aumento de la presión intraabdominal, y quizás de forma secundaria para contribuir a aumentar la presión (para colaborar en la expulsión).
Atravesado centralmente por el canal anal, el elevador del ano tiene forma de embudo, y el puborrectal forma un asa alrededor del «cuello del embudo»; su contracción tónica lo curva anteriormente. La contracción activa de la porción puborrectal (voluntaria) es importante para mantener la continencia fecal inmediatamente después del llenado rectal, o durante el peristaltismo, cuando el recto está lleno y el músculo involuntario del esfínter está inhibido (relajado).
El elevador del ano tiene que relajarse para permitir la defecación y la micción. El aumento de la presión intraabdominal necesario para defecar se consigue por la contracción del diafragma (torácico) y los músculos de la pared anterolateral del abdomen. Actuando conjuntamente, las porciones del elevador del ano elevan el suelo de la pelvis tras su relajación y el consiguiente descenso del diafragma pélvico que se produce durante la micción y la defecación.
Peritoneo y cavidad peritoneal de la pelvis
El peritoneo parietal que tapiza la cavidad abdominal se continúa inferiormente hacia el interior de la cavidad pélvica, sin alcanzar el suelo de la pelvis. Se refleja sobre las vísceras pélvicas, permaneciendo separado del suelo pélvico por dichas vísceras y la fascia pélvica circundante (tabla 6-3). Las vísceras pélvicas no están envueltas completamente por peritoneo, situándose mayoritariamente inferiores a este. Únicamente sus caras superiores y superolaterales están recubiertas de peritoneo.
Sólo las tubas uterinas (salvo sus orificios abdominales, que están abiertos) son intraperitoneales y están suspendidas por un mesenterio. Los ovarios, aunque también están suspendidos en la cavidad peritoneal por un mesenterio, no están cubiertos por peritoneo; se cubren con un epitelio especial, relativamente mate, de células cúbicas (epitelio germinal).
Una capa areolar laxa (adiposa) entre la fascia transversal (transversalis) y el peritoneo parietal de la porción inferior de la pared anterolateral del abdomen permite a la vejiga urinaria expandirse entre esas capas cuando se llena de orina. La región superior de la vejiga (1 en la tabla 6-3) es el único lugar donde el peritoneo parietal no está unido firmemente a las estructuras subyacentes. Por ello, el nivel en que el peritoneo se refleja sobre la cara superior de la vejiga y crea la fosa supravesical (2 en la tabla 6-3) es variable, ya que depende del grado de repleción vesical. El peritoneo crea diversos pliegues y fosas, a medida que se refleja desde la pared abdominopélvica sobre las vísceras y fascias pélvicas (2-7 en la tabla 6-3).
En las mujeres, cuando el peritoneo de la línea media o cercano a ella alcanza el borde posterior del techo de la vejiga, se refleja sobre la cara anterior del útero en el istmo uterino; por tanto, no está relacionado con la porción anterior del fórnix vaginal, que tiene una situación subperitoneal. El peritoneo pasa por encima del fondo y desciende por toda la cara posterior del útero sobre la pared posterior de la vagina antes de reflejarse superiormente sobre la pared anterior del recto inferior (ampolla rectal). El «fondo de saco» que se forma entre el útero y el recto es el fondo de saco rectouterino (de Douglas) (6 en la tabla 6-3 C). A menudo se considera la parte media del fondo de saco rectouterino como la prolongación más inferior de la cavidad peritoneal en el sexo femenino, pero sus extensiones laterales a cada lado del recto, las fosas pararrectales, suelen ser más profundas.
Unas crestas parietales prominentes, los pliegues rectouterinos, formados por ligamentos fasciales subyacentes, definen los límites laterales de las fosas pararrectales (tabla 6-3 A). A medida que el peritoneo pasa hacia arriba y sobre el útero en el centro de la cavidad pélvica, se extiende un pliegue peritoneal doble, el ligamento ancho del útero, entre el útero y la pared lateral de la pelvis de cada lado, formando una separación entre las fosas paravesicales y las fosas pararrectales de cada lado. Las tubas uterinas, los ovarios, los ligamentos propios del ovario y los ligamentos redondos del útero están englobados por los ligamentos anchos. Las divisiones del ligamento ancho relacionadas con estas estructuras se abordarán más adelante, con el útero. Recuérdese que, en la mujer, la cavidad peritoneal pélvica se comunica con el medio externo a través de las tubas uterinas, el útero y la vagina.
En los hombres, y en las mujeres sometidas a una histerectomía (extirpación del útero), el peritoneo central desciende una corta distancia (hasta 2 cm) por la cara posterior (base) de la vejiga, y luego se refleja superiormente sobre la cara anterior del recto inferior, formando el fondo de saco rectovesical. El fondo de saco rectouterino de las mujeres normalmente es más profundo (se extiende más lejos caudalmente) que el de los hombres (7 en la tabla 6-3).
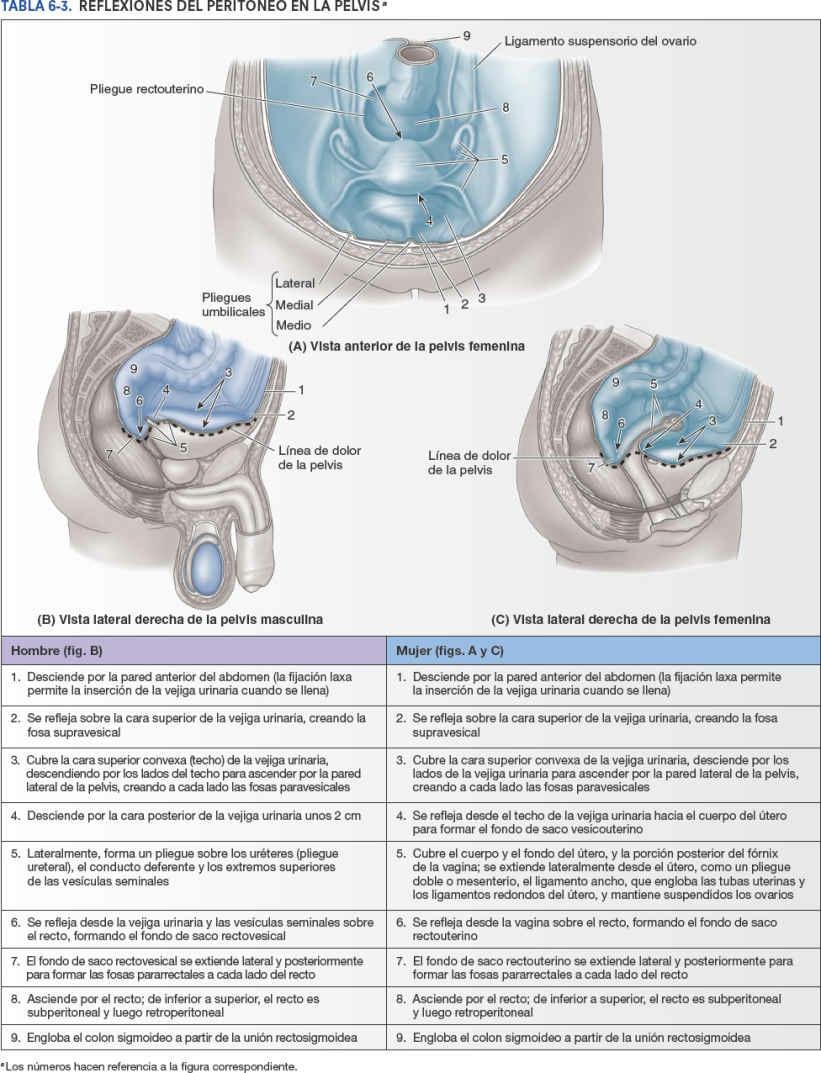
En el sexo masculino, cuando el peritoneo pasa hacia arriba y por encima del uréter y el conducto deferente (conducto secretor de los testículos) se forma un suave pliegue o cresta peritoneal, el pliegue ureteral, a cada lado de la vejiga posterior, que separa las fosas paravesicales y pararrectales (fig. 6-30); en este sentido, es el equivalente masculino del ligamento ancho. Posterior a los pliegues ureterales y lateral al fondo de saco rectovesical central, a menudo el peritoneo desciende caudalmente lo bastante como para cubrir los extremos superiores o las caras posteriores superiores de las vesículas seminales y las ampollas del conducto deferente (figs. 6-36 y 6-37). Excepto en estos puntos (y en el testículo en su túnica vaginal, que deriva del peritoneo), los órganos reproductores masculinos no están en contacto con el peritoneo.
En ambos sexos, el tercio inferior del recto se encuentra por debajo de los límites inferiores del peritoneo (es decir, es subperitoneal), el tercio medio está cubierto por peritoneo únicamente en su cara anterior, y el tercio superior está cubierto en sus caras anterior y laterales. La unión rectosigmoidea, cerca de la línea terminal, es intraperitoneal.
Fascia de la pelvis
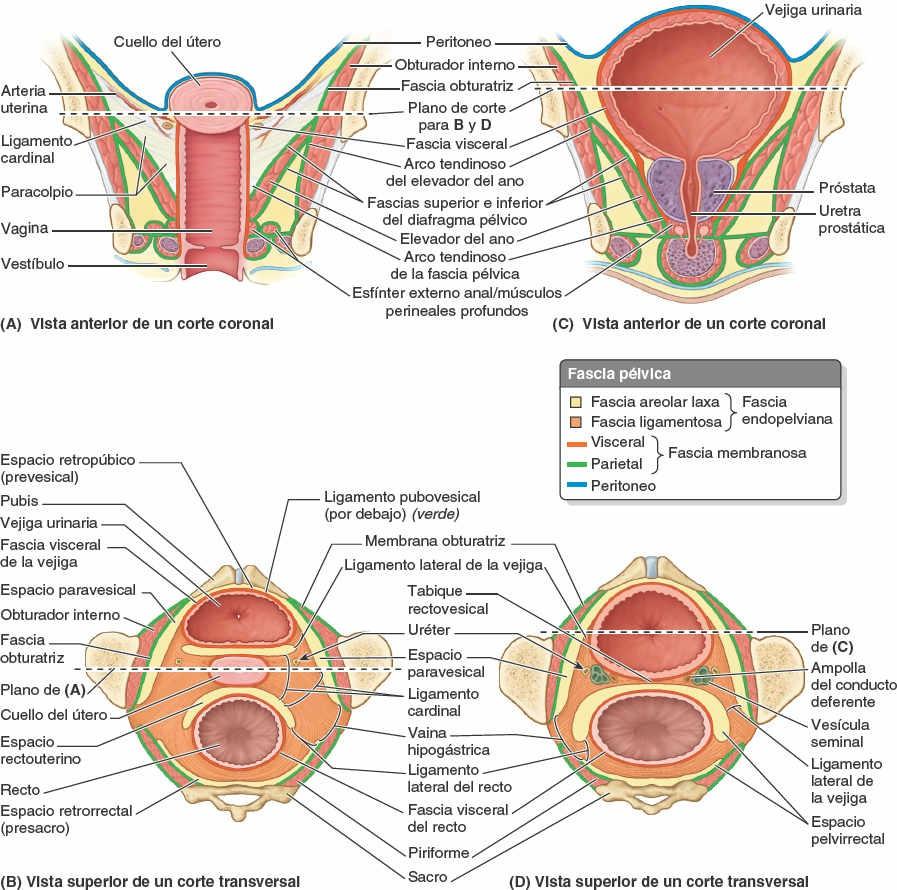
La fascia de la pelvis es el tejido conectivo que ocupa el espacio entre el peritoneo membranoso y el suelo y las paredes musculares de la pelvis que no está ocupado por órganos pélvicos. Esta «capa» es una continuación de la fascia endoabdominal, más delgada en comparación (excepto alrededor de los riñones), que se sitúa entre las paredes musculares del abdomen y el peritoneo superiormente. Tradicionalmente se describen un componente parietal y un componente visceral de la fascia de la pelvis (fig. 6-13).
Fascia membranosa de la pelvis: parietal y visceral
La fascia pélvica parietal es una capa membranosa, de grosor variable, que tapiza la cara interna (profunda o pélvica) de los músculos que forman las paredes y el suelo de la pelvis: obturador interno, piriforme, coccígeo, elevador del ano y parte del esfínter de la uretra. El nombre que se da a la fascia deriva del músculo que engloba (ej. fascia obturatriz). Esta capa se continúa superiormente con las fascias transversal y del iliopsoas.
La fascia pélvica visceral incluye la fascia membranosa que envuelve directamente los órganos pélvicos, y forma la capa adventicia de cada uno de ellos.
Las capas membranosas parietal y visceral se continúan en el punto donde los órganos atraviesan el suelo pélvico (figs. 6-13 A y C, y 6-14). En esa zona, la fascia parietal se engruesa y forma el arco tendinoso de la fascia pélvica, una banda continua bilateral que discurre desde el pubis hasta el sacro, a lo largo del suelo de la pelvis adyacente a las vísceras (fig. 6-14 A y B). La parte más anterior de este arco tendinoso (ligamento puboprostático en el hombre y ligamento pubovesical en la mujer) conecta la próstata al pubis, en el hombre, o el fondo (base) de la vejiga al pubis en la mujer. La parte más posterior de la banda discurre como ligamentos sacrogenitales, desde el sacro, y rodean el recto para fijarse en la próstata, en el hombre, o en la vagina en la mujer. En esta, la conexión lateral de la fascia visceral de la vagina con el arco tendinoso de la fascia de la pelvis es el paracolpio (fig. 6-13 A). Los paracolpios suspenden la vagina ente los arcos tendinosos, ayudando a la vagina a sostener el peso del fondo de la vejiga.
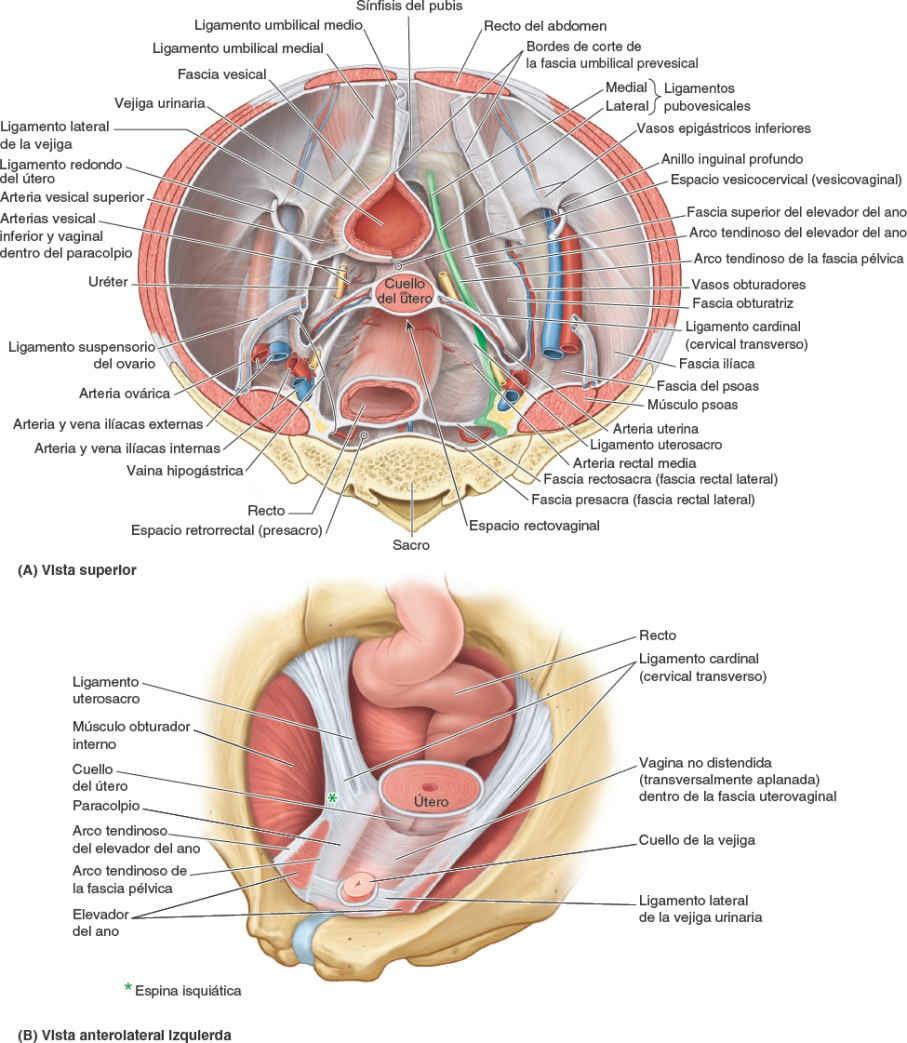
Fascia endopelviana: laxa y condensada
En general, el abundante tejido conectivo que queda entre las capas membranosas parietal y visceral se considera parte de la fascia visceral, aunque diversos autores opinan que algunas partes son fascia parietal. Probablemente sea más realista considerar que estos restos de fascia son sólo fascia endopelviana extraperitoneal o subperitoneal (fig. 6-13 A y C), que se continúa con ambas fascias membranosas, parietal y visceral. Esta fascia forma una matriz de tejido conectivo o «material de embalaje» para las vísceras pélvicas (fig. 6-13 B y D). Su densidad y contenido varían de forma notable. Parte de esta fascia es tejido areolar (adiposo) extremadamente laxo, que tan sólo alberga algunos pequeños vasos linfáticos y nutricios. En la disección, o durante una intervención quirúrgica, pueden introducirse fácilmente los dedos en este tejido laxo, creando espacios reales por disección roma, por ejemplo, entre el pubis y la vejiga anteriormente, y entre el sacro y el recto posteriormente. Estos espacios potenciales, que normalmente consisten sólo en una capa de tejido adiposo laxo, son los espacios retropúbico (o prevesical, que se extiende posterolateralmente como paravesical) y retrorrectal (o presacro), respectivamente. La presencia en ellos de tejido conectivo laxo permite acomodar la expansión de la vejiga urinaria y de la ampolla rectal cuando se llenan.
Aunque los distintos tipos de fascia endopelviana no se diferencian mucho en su aspecto macroscópico, otras porciones de la fascia endopelviana tienen una consistencia mucho más fibrosa y contienen abundante colágeno y fibras elásticas junto a fibras dispersas de músculo liso. A menudo, estas porciones se describen como «condensaciones fasciales» o «ligamentos» pélvicos. Por ejemplo, si durante la disección se insertan los dedos de una mano en el espacio retropúbico y los de la otra en el espacio presacro y se intenta juntarlos a lo largo de la pared lateral de la pelvis, se comprueba que no se encuentran ni pasan desde un espacio al otro. Los dedos encontrarán la llamada vaina hipogástrica, una banda gruesa de fascia pélvica condensada que no es simplemente una barrera física que separa esos dos espacios potenciales, sino que deja paso sobre todo a todos los vasos y nervios que cruzan desde la pared lateral de la pelvis hacia las vísceras pélvicas, junto con los uréteres y, en el hombre, el conducto deferente.
A medida que se extiende medialmente desde la pared lateral, la vaina hipogástrica se divide en tres láminas («hojas» o «alas») que pasan hacia los órganos pélvicos, o entre ellos, transportan estructuras vasculonerviosas y proporcionan sostén. Debido a esta última función, también se les denomina ligamentos. La lámina más anterior, el ligamento lateral de la vejiga, pasa hacia la vejiga urinaria y transporta las arterias y venas vesicales superiores. La lámina más posterior (ligamento lateral del recto) discurre hacia el recto y transporta la arteria y la vena rectales medias.
En el hombre, la lámina media forma una porción fascial relativamente delgada, la fascia rectoprostática o tabique rectovesical (fig. 6-13 D), entre la cara posterior de la vejiga urinaria y la próstata, anteriormente, y el recto posteriormente. En la mujer, la lámina media es mucho más fuerte que las otras dos y pasa medial al cuello del útero y la vagina, como ligamento cardinal (cervical transverso) (figs. 6-13 B y 6-14 A y B).
En su parte más superior, en la base del ligamento ancho, la arteria uterina discurre transversalmente hacia el cuello del útero, mientras que los uréteres discurren inmediatamente inferiores a ellos, a medida que pasan a cada lado del cuello del útero en dirección a la vejiga urinaria. Esta relación («agua pasando bajo el puente») es especialmente importante para los cirujanos. El ligamento cardinal, y el modo en que el útero «descansa» normalmente sobre la parte superior de la vejiga urinaria, proporcionan el principal soporte pasivo del útero. Los músculos perineales proporcionan soporte dinámico al útero, al contraerse durante los momentos en que aumenta la presión intraabdominal (ej. al estornudar y toser). Conjuntamente, los soportes pasivo y dinámico se oponen a la tendencia del útero a caer o ser empujado a través del tubo hueco formado por la vagina (prolapso uterino). El ligamento cardinal posee un contenido fibroso suficiente para anclar amplias asas de sutura durante las reparaciones quirúrgicas.
Además de las fosas isquioanales inferiores al diafragma pélvico (es decir, en el periné) (fig. 6-13 A y C), en el tejido conectivo laxo extraperitoneal superior al diafragma pélvico hay un espacio pelvirrectal potencial, quirúrgicamente importante (fig. 6-13 D). Está dividido en los espacios rectouterino (mujer) o rectovesical (hombre), anteriores, y los espacios retrorrectales (presacros), posteriores, por los ligamentos laterales del recto, que son las láminas posteriores de las vainas hipogástricas. Estos ligamentos conectan el recto con la fascia pélvica parietal en los niveles S2-S4 (fig. 6-13 B y D). Las arterias rectales medias y los plexos nerviosos rectales están contenidos en los ligamentos laterales del recto.