04. Estructuras Vasculonerviosas de la Pelvis
Las principales estructuras vasculonerviosas de la pelvis se sitúan extraperitonealmente junto a las paredes posterolaterales. Los nervios somáticos se sitúan lateralmente (adyacentes a las paredes), con las estructuras vasculares mediales a ellos. En general, las venas son laterales a las arterias (fig. 6-15). Los nódulos linfáticos pélvicos están en su mayor parte agrupados alrededor de las venas pélvicas; el drenaje linfático a menudo corre paralelo al flujo venoso. Disecando desde la cavidad pélvica hacia las paredes de la pelvis, primero se encuentran las arterias pélvicas, seguidas de las venas pélvicas asociadas y luego de los nervios somáticos de la pelvis.
Arterias de la pelvis
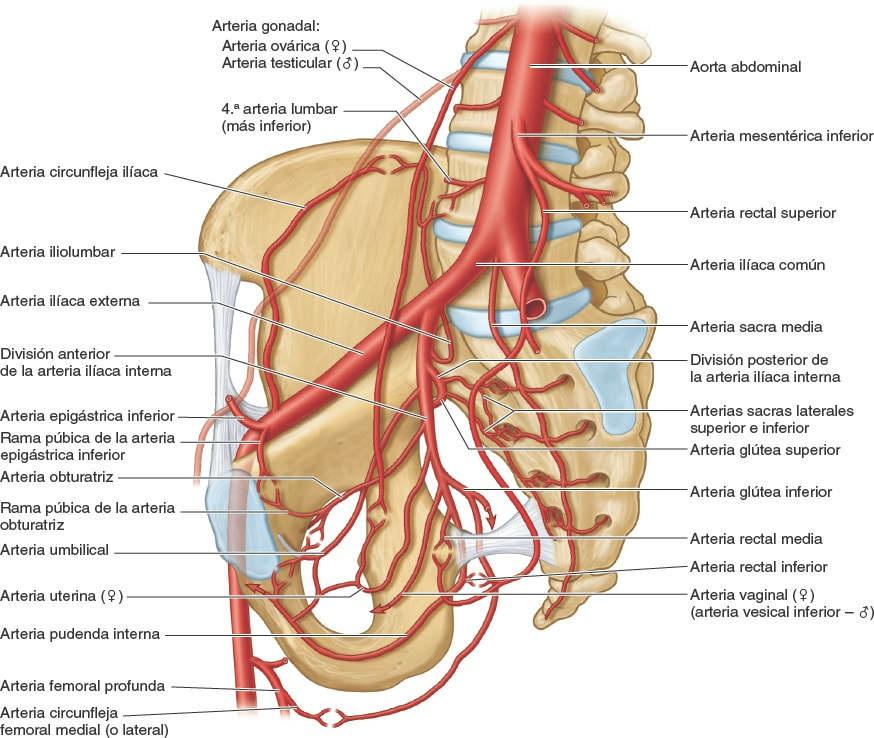
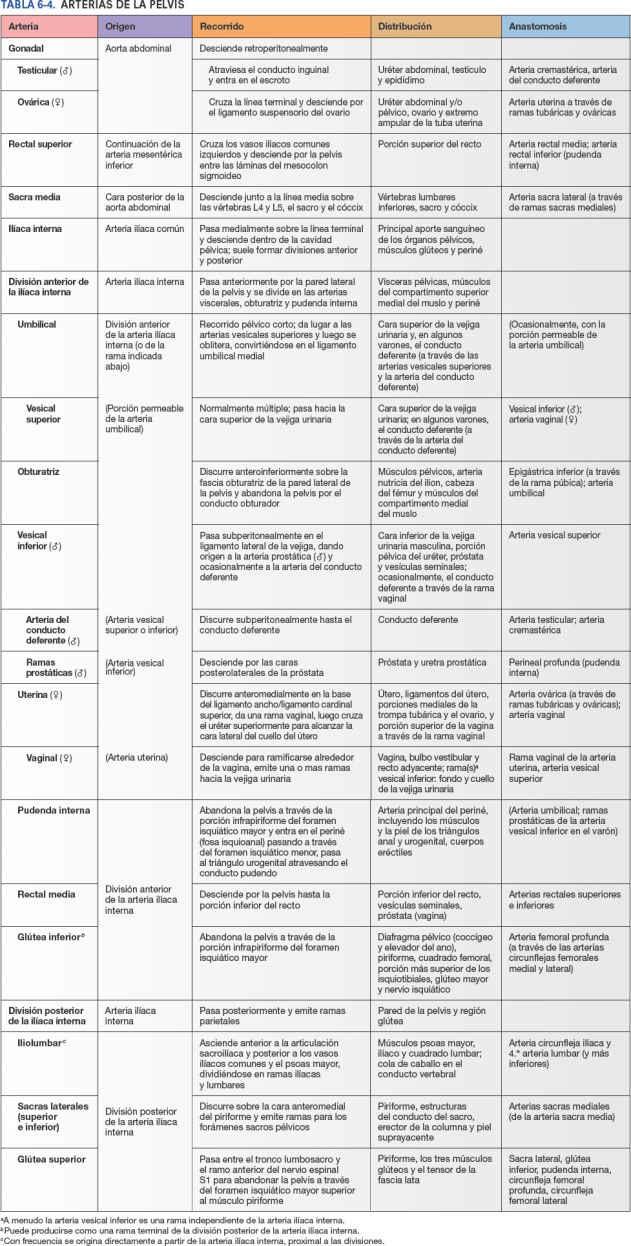
La pelvis posee una rica irrigación arterial, con numerosas anastomosis entre sus arterias, que proporcionan una amplia circulación colateral. En la figura 6-16 y la tabla 6-4 puede encontrarse información sobre el origen, la trayectoria, la distribución y las anastomosis de las arterias de la pelvis. El texto siguiente aporta información adicional que no se incluye en la tabla.
En la mujer, en la pelvis menor entran seis arterias principales: las arterias ilíacas internas y ováricas, pares, y las arterias sacra media y rectal superior, impares. Como las arterias testiculares no entran en la pelvis menor, en el hombre sólo hay cuatro arterias principales que entren en la pelvis menor.
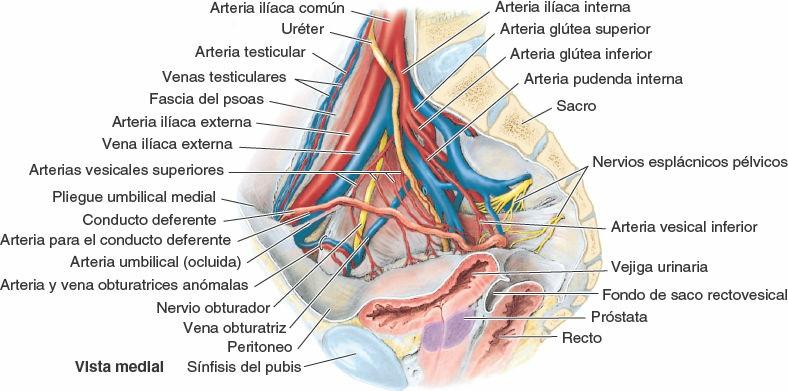
Arteria ilíaca interna
La arteria ilíaca interna es la principal arteria de la pelvis, y proporciona la mayor cantidad de sangre para las vísceras pélvicas y parte de la porción musculoesquelética de la pelvis; sin embargo, también aporta ramas para la región glútea, las regiones mediales de los muslos y el periné (fig. 6-15).
Cada arteria ilíaca interna, con una longitud aproximada de 4 cm, se inicia a medida que la arteria ilíaca común se bifurca dando las arterias ilíacas interna y externa a nivel del disco intervertebral situado entre las vértebras L5 y S1. El uréter cruza la arteria ilíaca común o sus ramas terminales en el punto de la bifurcación o inmediatamente distal a esta. La arteria ilíaca interna está separada de la articulación sacroilíaca por la vena ilíaca interna y el tronco lumbosacro. Desciende posteromedialmente dentro de la pelvis menor, medial a la vena ilíaca externa y al nervio obturador, y lateral al peritoneo.
División anterior de la arteria ilíaca interna
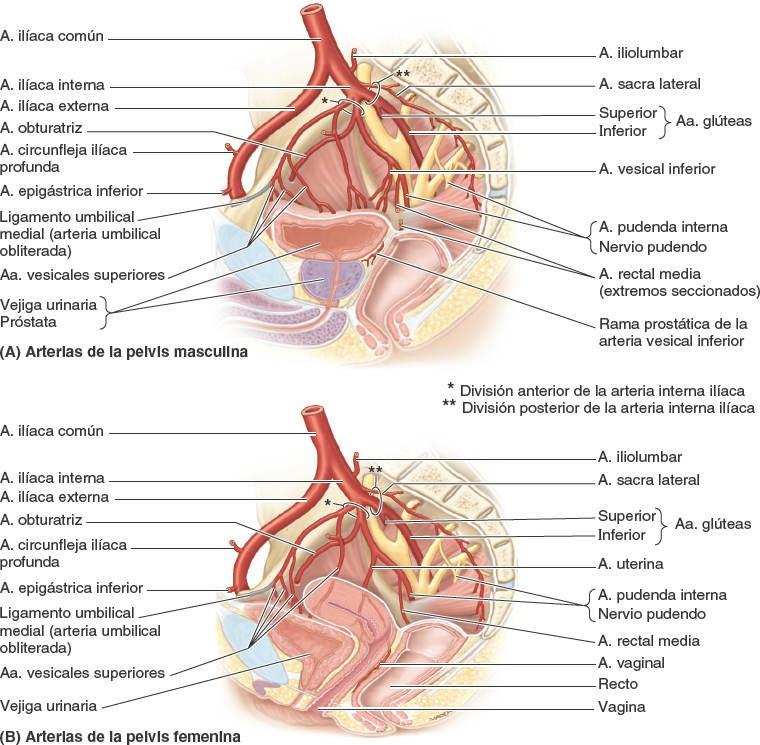
El patrón de ramificación de la arteria ilíaca interna presenta variantes en la mayoría de los casos. El patrón más frecuente, aquí representado, ocurre en menos de la mitad de los casos. La arteria ilíaca interna suele finalizar en el borde superior del foramen isquiático mayor, bifurcándose en una división (tronco) anterior y otra posterior. Las ramas de la división anterior de la arteria ilíaca interna son fundamentalmente viscerales (es decir, irrigan la vejiga, el recto y los órganos reproductores), pero también hay ramas parietales que pasan hacia el muslo y la nalga (fig. 6-17 A y B). La disposición de las ramas viscerales es altamente variable.
Arteria umbilical
Antes del nacimiento, las arterias umbilicales son la principal prolongación de las arterias ilíacas internas; pasan a lo largo de la pared lateral de la pelvis y luego ascienden por la pared anterior del abdomen hasta y a través del anillo umbilical para entrar en el cordón umbilical.
En la vida intrauterina, las arterias umbilicales transportan sangre pobre en oxígeno y nutrientes hasta la placenta, donde se vuelve a aprovisionar de ellos. Cuando se secciona el cordón umbilical, las porciones distales de estos vasos ya no desempeñan ninguna función y se obliteran distalmente a las ramas que pasan hacia la vejiga. Las porciones obliteradas forman cordones fibrosos que se conocen como ligamentos umbilicales mediales (figs. 6-16 y 6-17 A y B). Los ligamentos forman pliegues en el peritoneo (pliegues umbilicales mediales) en la cara profunda de la pared anterior del abdomen.
Después del nacimiento, las porciones permeables de las arterias umbilicales discurren anteroinferiormente entre la vejiga urinaria y la pared lateral de la pelvis.
Arteria obturatriz
El origen de la arteria obturatriz es variable; normalmente nace cerca del origen de la arteria umbilical, donde se cruza con el uréter. Discurre anteroinferiormente sobre la fascia obturatriz en la pared lateral de la pelvis y pasa entre el nervio obturador y la vena obturatriz (figs. 6-16 y 6-17 A y B).
En el interior de la pelvis, la arteria obturatriz emite ramas musculares, una arteria nutricia para el ilion y una rama púbica. La rama púbica se origina justo antes de que la arteria obturatriz abandone la pelvis. Asciende por la superficie pélvica del pubis para anastomosarse con su homóloga del otro lado y con la rama púbica de la arteria epigástrica inferior, una rama de la arteria ilíaca externa.
En una variación frecuente (>20%), de la arteria epigástrica inferior nace una arteria obturatriz accesoria o aberrante, que desciende al interior de la pelvis por el recorrido habitual de la rama púbica (figs. 6-15 y 6-16). Los cirujanos deben tener presente esta frecuente variación cuando reparan una hernia. La distribución extrapélvica de la arteria obturatriz se describe con el miembro inferior.
Arteria vesical inferior
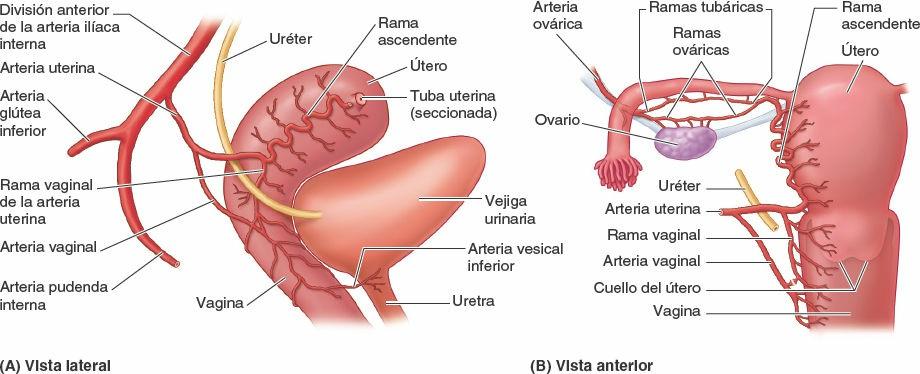
La arteria vesical inferior sólo se encuentra en el hombre (figs. 6-16 y 6-17 A); en las mujeres, puede ser —con casi la misma frecuencia— una rama separada de la arteria ilíaca interna o una rama de la arteria uterina (figs. 6-16 y 6-17 B).
Arteria uterina
La arteria uterina es una rama adicional de la arteria ilíaca interna en la mujer, que suele nacer directamente y por separado en la arteria ilíaca interna (figs. 6-16 y 6-17 B). Puede originarse en la arteria umbilical.
Evolutivamente, es homóloga a la arteria del conducto deferente del varón. Desciende sobre la pared lateral de la pelvis, anterior a la arteria ilíaca interna, y pasa medialmente para alcanzar la unión del útero y la vagina, donde el cuello del útero protruye dentro de la porción superior de la vagina (fig. 6-18 A y B). Mientras discurre medialmente, la arteria uterina pasa directamente superior al uréter. La relación entre el uréter y la arteria suele recordarse con la frase «El agua (orina) pasa bajo el puente (arteria uterina)». Sin embargo, a mitad del recorrido o más adelante, la arteria en realidad serpentea alrededor del uréter descendente, pasando por encima y por delante de él. Cuando alcanza el lado del cuello del útero, la arteria uterina se divide en una rama vaginal descendente, más pequeña, que irriga el cuello del útero y la vagina, y una rama ascendente, más grande, que discurre a lo largo del borde lateral del útero, irrigándolo. La rama ascendente se bifurca en ramas ováricas y tubáricas, que siguen irrigando los extremos mediales del ovario y la tuba uterina, y se anastomosan con las ramas ovárica y tubárica de la arteria ovárica.
Arteria vaginal
La arteria vaginal es la homóloga de la arteria vesical inferior del varón. Suele originarse en la porción inicial de la arteria uterina en lugar de nacer directamente de la división anterior. La arteria vaginal emite numerosas ramas para las caras anterior y posterior de la vagina (figs. 6-16, 6-17 B y 6-18) y para el fondo y cuello de la vejiga.
Arteria rectal media
La arteria rectal media puede originarse independientemente a partir de la arteria ilíaca interna, o puede hacerlo junto a la arteria vesical inferior o la arteria pudenda interna (figs. 6-16 y 6-17).
Arteria pudenda interna
La arteria pudenda interna, más grande en el hombre que en la mujer, pasa inferolateralmente, anterior al músculo piriforme y al plexo sacro. Abandona la pelvis entre los músculos piriforme y coccígeo, pasando a través de la porción inferior del foramen isquiático mayor. A continuación, la arteria pudenda interna pasa alrededor de la cara posterior de la espina isquiática o del ligamento sacroespinoso, y entra en la fosa isquioanal a través del foramen isquiático menor.
La arteria pudenda interna, junto con las venas pudendas internas y ramos del nervio pudendo, pasa a través del conducto pudendo en la pared lateral de la fosa isquioanal (fig. 6-11 B). Cuando sale del conducto pudendo, medial a la tuberosidad isquiática, la arteria pudenda interna se divide en sus ramas terminales, la arteria perineal y las arterias dorsales del pene o del clítoris.
Arteria glútea inferior
La arteria glútea inferior es la rama terminal de mayor tamaño de la división anterior de la arteria ilíaca interna (fig. 6-18 A), pero en torno a la mitad de los casos, es la rama terminal de la división posterior (fig. 6-17). Pasa posteriormente entre los nervios sacros (generalmente S2 y S3) y sale de la pelvis a través de la porción inferior del foramen isquiático mayor, inferior al músculo piriforme (fig. 6-16). Irriga los músculos y la piel de la nalga y de la cara posterior del muslo.
División posterior de la arteria ilíaca interna
Cuando la arteria ilíaca interna se bifurca en sus divisiones anterior y posterior, esta última suele dar lugar a las tres arterias parietales siguientes (fig. 6-17 A y B):
- Arteria iliolumbar. Esta arteria discurre superolateralmente de forma recurrente (gira con brusquedad hacia atrás respecto a su origen) hacia la fosa ilíaca. Dentro de la fosa, la arteria se divide en una rama ilíaca, que irriga el músculo ilíaco y el ilion, y una rama lumbar, que irriga los músculos psoas mayor y cuadrado lumbar.
- Arterias sacras laterales. Estas arterias, superior e inferior, pueden originarse como ramas independientes o desde un tronco común. Las arterias sacras laterales pasan medialmente y descienden anteriores a las ramas sacras anteriores, emitiendo ramas espinales, que pasan a través de los forámenes sacros anteriores e irrigan las meninges espinales que envuelven las raíces de los nervios sacros. Algunas ramas de estas arterias pasan desde el conducto del sacro a través de los forámenes sacros posteriores e irrigan los músculos erectores de la columna en el dorso y la piel que recubre el sacro.
- Arteria glútea superior. Esta arteria es la rama más grande de la división posterior; irriga los músculos glúteos en las nalgas. En casos excepcionales, esta arteria discurre entre el tronco lumbosacro y la rama anterior de S1.
Arteria ovárica
La arteria ovárica nace en la aorta abdominal, inferior a la arteria renal pero considerablemente superior a la arteria mesentérica inferior (fig. 6-16). Cuando pasa inferiormente, la arteria ovárica se adhiere al peritoneo parietal y discurre anterior al uréter en la pared posterior del abdomen, normalmente dando ramas para aquél. Al entrar en la pelvis menor, la arteria ovárica cruza el origen de los vasos ilíacos externos. A continuación discurre medialmente, dividiéndose en una rama ovárica y una rama tubárica, que irrigan el ovario y la tuba uterina, respectivamente (fig. 6-18 B). Estas ramas se anastomosan con las ramas correspondientes de la arteria uterina.
Arteria sacra media
La arteria sacra media es una pequeña arteria impar que normalmente nace en la cara posterior de la aorta abdominal, justo superior a su bifurcación, pero puede originarse en su cara anterior (fig. 6-16). Este vaso discurre en o cerca de la línia media anterior a los cuerpos de la última o las dos últimas vértebras lumbares, el sacro y el cóccix. Durante los procedimientos pélvicos laparoscópicos, es una buena referencia de la línea media en la pared posterior de la pelvis. Sus ramas terminales participan en diversas asas anastomóticas. Antes de que la arteria sacra media entre en la pelvis menor, a veces emite un par de arterias de L5.
Mientras desciende sobre el sacro, la arteria sacra media da lugar a pequeñas ramas parietales (sacras laterales) que se anastomosan con las arterias sacras laterales. También da origen a pequeñas ramas viscerales a la parte posterior del recto, el cual anastomosa con las arterias rectales superiores y medias. La arteria sacra media representa el extremo caudal de la aorta dorsal embrionaria, que va disminuyendo su tamaño a medida que desaparece la eminencia caudal en forma de cola del embrión.
Arteria rectal superior
La arteria rectal superior es la continuación directa de la arteria mesentérica inferior (fig. 6-16). Cruza los vasos ilíacos comunes y desciende en el mesocolon sigmoideo hasta la pelvis menor. A nivel de la vértebra S3, la arteria rectal superior se divide en dos ramas, que descienden a cada lado del recto y lo irrigan hasta el esfínter interno del ano.
Venas de la pelvis
Los plexos venosos pélvicos están formados por la interconexión de venas que rodean las vísceras de la pelvis (fig. 6-19 B y C). Estas redes venosas interconectadas tienen importancia clínica. Los diversos plexos de la pelvis menor (rectal, vesical, prostático, uterino y vaginal) se unen y drenan, principalmente, en tributarias de las venas ilíacas internas, aunque algunos drenan a través de la vena rectal superior en la vena mesentérica inferior del sistema porta hepático (fig. 6-19 A), o a través de las venas sacras laterales en el plexo venoso vertebral interno. Existen vías adicionales, relativamente menores, para el drenaje de la pelvis menor, como la vena sacra media parietal y, en las mujeres, las venas ováricas.
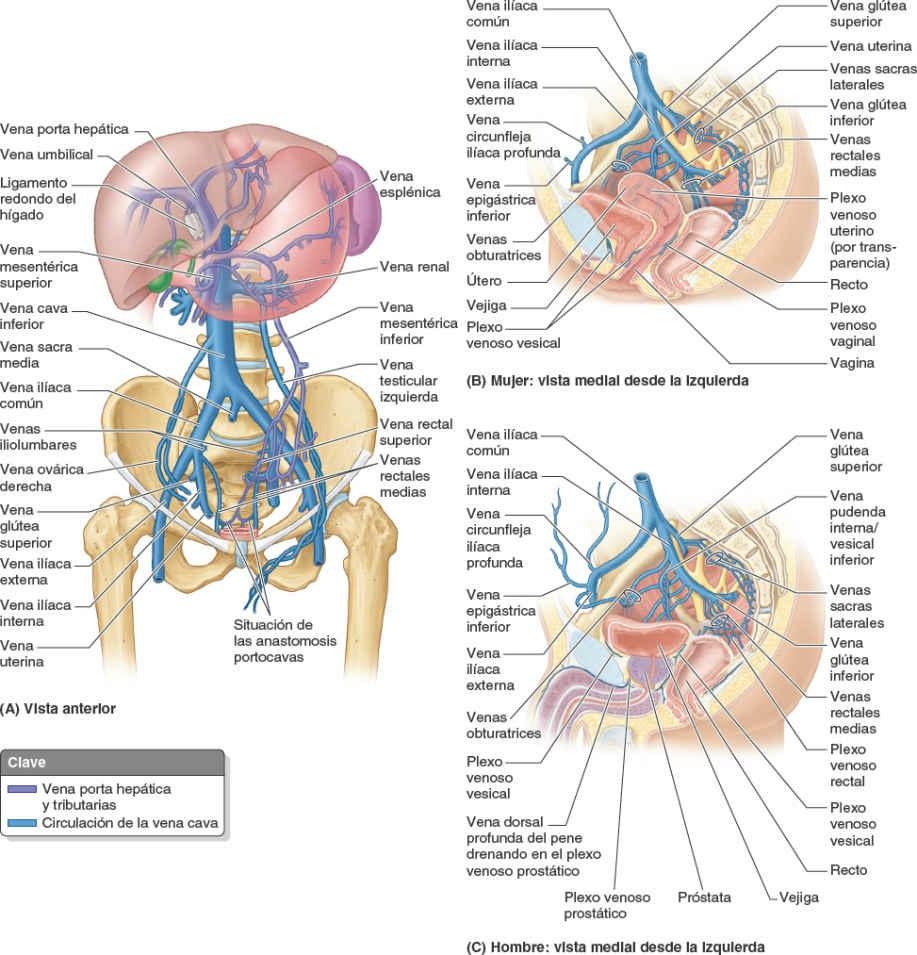
Las venas ilíacas internas se forman superiormente al foramen isquiático mayor y se sitúan posteroinferiores a las arterias ilíacas internas (fig. 6-19 A y B). Las tributarias de las venas ilíacas internas son más variables que las ramas de la arteria ilíaca interna con las que comparten denominación, pero discurren aproximadamente junto a ellas y drenan los territorios irrigados por dichas arterias. Sin embargo, no hay venas que acompañen a las arterias umbilicales entre la pelvis y el ombligo, sino que las venas iliolumbares procedentes de las fosas ilíacas de la pelvis mayor suelen drenar en las venas ilíacas comunes. Las venas ilíacas internas se fusionan con las venas ilíacas externas para formar las venas ilíacas comunes, que se unen a nivel de la vértebra L4 o L5 para formar la vena cava inferior (fig. 6-19 A).
Las venas glúteas superiores, las venas que acompañan a las arterias glúteas superiores de la región glútea, son las mayores tributarias de las venas ilíacas internas, excepto durante el embarazo, cuando las venas uterinas son mayores. Las venas testiculares atraviesan la pelvis mayor mientras pasan desde el anillo inguinal profundo hacia su desembocadura abdominal posterior, pero normalmente no drenan estructuras de la pelvis.
Las venas sacras laterales suelen verse desproporcionadamente grandes en las angiografías. Se anastomosan con el plexo venoso vertebral interno, formando una vía colateral alternativa para alcanzar la vena cava inferior o la superior. También pueden proporcionar una vía para las metástasis de neoplasias prostáticas o uterinas hacia localizaciones vertebrales o craneales.
Nódulos linfáticos de la pelvis
Los nódulos linfáticos que reciben el drenaje linfático procedente de los órganos de la pelvis son variables en número, tamaño y localización. Su asociación en grupos definidos suele ser algo arbitraria. Cuatro grupos principales de nódulos se localizan en la pelvis o adyacente a esta, y se denominan según los vasos sanguíneos con que se asocian (fig. 6-20):
- Nódulos linfáticos ilíacos externos. Se encuentran por encima de la línea terminal, a lo largo de los vasos ilíacos externos. Reciben principalmente linfa procedente de los nódulos linfáticos inguinales; no obstante, también reciben linfa de las vísceras pélvicas, en especial de las porciones superiores de los órganos pélvicos medios a anteriores. Aunque la mayoría del drenaje linfático de la pelvis tiende a ser paralelo a las vías del drenaje venoso, el drenaje linfático de los nódulos ilíacos externos no sigue ese patrón. Estos nódulos drenan en los nódulos ilíacos comunes.
- Nódulos linfáticos ilíacos internos. Se agrupan alrededor de las divisiones anterior y posterior de la arteria ilíaca interna y los puntos de origen de las arterias glúteas. Reciben el drenaje procedente de las vísceras pélvicas inferiores, el periné profundo y la región glútea, y drenan en los nódulos ilíacos comunes.
- Nódulos linfáticos sacros. Se encuentran en la concavidad del sacro, adyacentes a los vasos sacros medios. Reciben linfa procedente de las vísceras pélvicas posteroinferiores y drenan en los nódulos ilíacos internos o en los comunes.
- Nódulos linfáticos ilíacos comunes. Localizados superiormente en la pelvis, a lo largo de los vasos sanguíneos ilíacos comunes (fig. 6-20), reciben el drenaje procedente de los tres grupos principales expuestos anteriormente. Estos nódulos inician una vía común para el drenaje de la pelvis que pasa cerca de los nódulos lumbares (de la cava/aórticos). Desde algunos órganos pélvicos (ej. el cuello de la vejiga urinaria y la parte inferior de la vagina) puede darse de forma inconstante un drenaje hacia los nódulos ilíacos comunes.
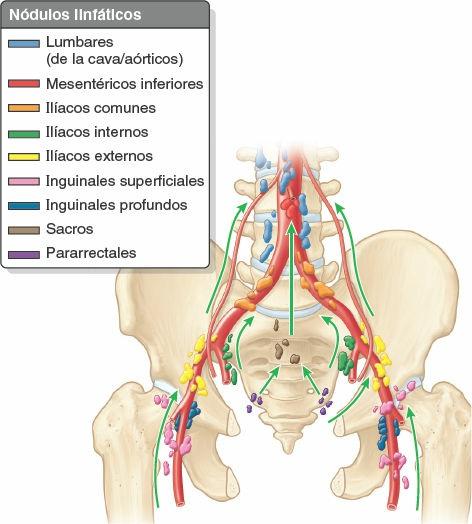
El tejido conectivo situado a lo largo de las ramas de los vasos ilíacos internos contiene grupos adicionales de nódulos linfáticos de menor importancia (ej. los nódulos pararrectales).
Tanto los grupos de nódulos pélvicos principales como los secundarios están muy interconectados, por lo que pueden extirparse muchos nódulos sin alterar el drenaje linfático. Las interconexiones también permiten que las neoplasias se diseminen prácticamente en cualquier dirección, hacia cualquier víscera pélvica o abdominal.
Aunque el drenaje linfático tiende a reproducir el drenaje venoso (excepto en el caso de los nódulos ilíacos externos, donde la proximidad ofrece una guía aproximada), el patrón no es lo bastante predecible como para que permita anticipar o determinar el estadio de la progresión del cáncer metastásico desde órganos pélvicos de forma comparable a la progresión del cáncer de mama a través de los nódulos axilares. El drenaje linfático desde cada órgano pélvico se describirá después de la descripción de las vísceras pélvicas.
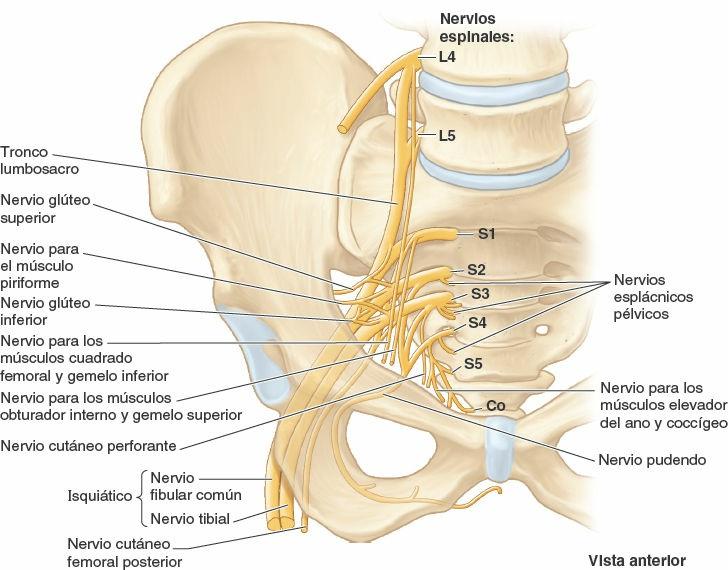
Nervios de la pelvis
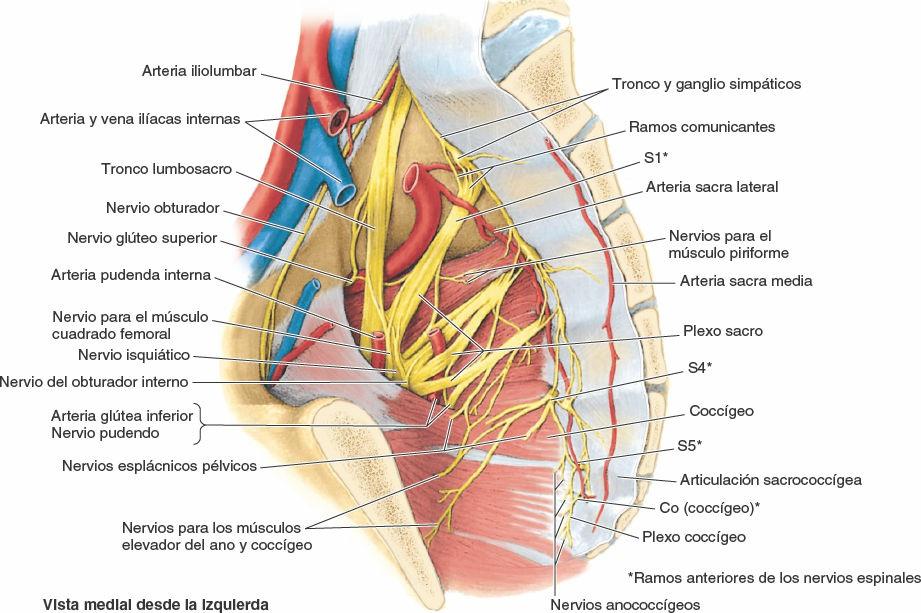
Las estructuras pélvicas están inervadas, fundamentalmente, por los nervios espinales sacros y coccígeos, y por la porción pélvica del sistema nervioso autónomo. Los músculos piriforme y coccígeo forman un lecho para los plexos nerviosos sacro y coccígeo (fig. 6-21). Los ramos anteriores de los nervios S2 y S3 emergen entre las digitaciones de estos músculos.
Nervio obturador
El nervio obturador se origina en los ramos anteriores de los nervios espinales L2-L4 del plexo lumbar en el abdomen (pelvis mayor) y entra en la pelvis menor. Discurre por la grasa extraperitoneal a lo largo de la pared lateral de la pelvis hacia el conducto obturador, la abertura en la membrana obturatriz que cubre el resto del foramen obturado. A medida que pasa por el canal y entra en el muslo, se divide en ramos anterior y posterior, que abandonan la pelvis a través de este conducto e inervan los músculos mediales del muslo. El nervio obturador no inerva ninguna estructura de la pelvis.
Tronco lumbosacro
En la línea terminal o justo superior a ella, la parte descendente del ramo anterior del nervio L4 se une al ramo anterior del L5, para formar el grueso tronco lumbosacro, con aspecto de cordón (figs. 6-9 D, 6-21 y 6-22). Este discurre inferiormente, sobre la cara anterior del ala del sacro, para unirse al plexo sacro.
Plexo sacro
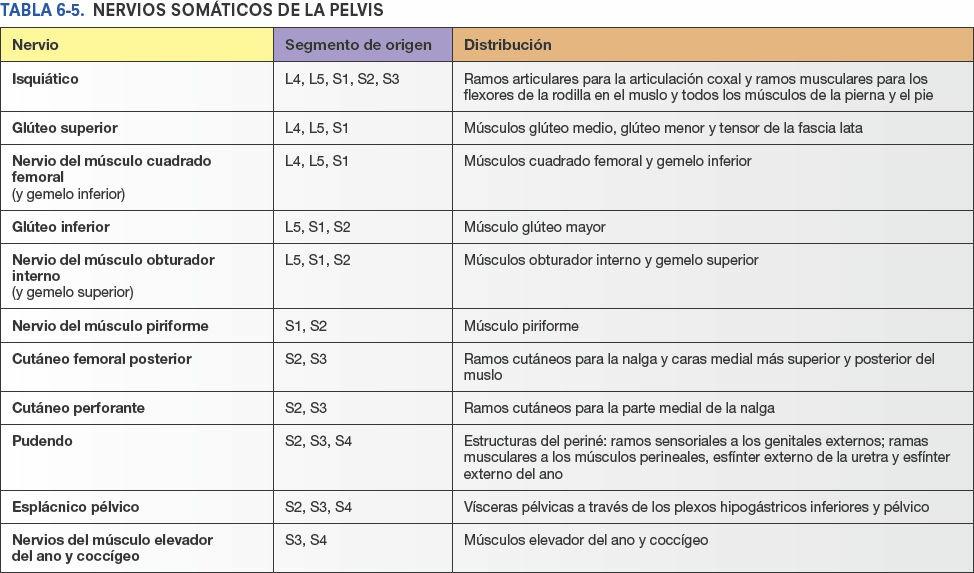
El plexo se ilustra en la figura 6-22, y la composición y la distribución segmentaria de los nervios que derivan de él se detallan en la tabla 6-5. El texto siguiente aporta información adicional sobre la formación de los nervios y sus recorridos.
El plexo sacro se localiza en la pared posterolateral de la pelvis menor. Los dos nervios principales del plexo sacro son el nervio isquiático y el pudendo, situados externamente a la fascia parietal pélvica. La mayoría de ramos del plexo sacro abandonan la pelvis a través del foramen isquiático mayor.
El nervio isquiático, el nervio más voluminoso del cuerpo, está formado por los ramos anteriores de los nervios espinales L4-S3 al converger en la cara anterior del piriforme (figs. 6-21 y 6-22). Una vez formado, el nervio isquiático pasa a través del foramen isquiático mayor, normalmente inferior al piriforme, para entrar en la región glútea. A continuación, desciende a lo largo de la cara posterior del muslo para inervar a esta y a toda la pierna y el pie.
El nervio pudendo es el nervio principal del periné, y el principal nervio sensitivo de los genitales externos. Acompaña a la arteria pudenda interna y abandona la pelvis a través del foramen isquiático mayor, entre los músculos piriforme y coccígeo. Este nervio se incurva alrededor de la espina isquiática y el ligamento sacroespinoso, y entra en el periné a través del foramen isquiático menor (fig. 6-22).
El nervio glúteo superior abandona la pelvis a través del foramen isquiático mayor, superior al piriforme. Inerva músculos de la región glútea (figs. 6-21 y 6-22).
El nervio glúteo inferior abandona la pelvis a través del foramen isquiático mayor (fig. 6-22), inferior al piriforme y superficial al nervio isquiático, acompañando a la arteria glútea inferior. Ambos se dividen en varias ramificaciones que entran en la superficie profunda del músculo glúteo mayor suprayacente.
Plexo coccígeo
El plexo coccígeo es una pequeña red de fibras nerviosas formada por los ramos anteriores de los nervios espinales S4 y S5 y los nervios coccígeos (fig. 6-21). Se sitúa en la superficie pélvica del músculo coccígeo, e inerva a este músculo, que forma parte del elevador del ano, y a la articulación sacrococcígea. Los nervios anococcígeos que se originan de este plexo atraviesan el coccígeo y el ligamento anococcígeo, e inervan una pequeña área de piel entre el vértice del cóccix y el ano.
Nervios autónomos de la pelvis
La inervación autónoma de la cavidad pélvica se realiza por cuatro vías (fig. 6-23):
- Los troncos simpáticos sacros. Se encargan principalmente de la inervación simpática de los miembros inferiores.
- Los plexos periarteriales. Fibras vasomotoras simpáticas postsinápticas para las arterias rectal superior, ovárica e ilíaca interna y sus ramas.
- Los plexos hipogástricos. La vía más importante por donde llegan fibras simpáticas a las vísceras pélvicas.
- Los nervios esplácnicos pélvicos. Vía para la inervación parasimpática de las vísceras pélvicas y del colon descendente y sigmoide.
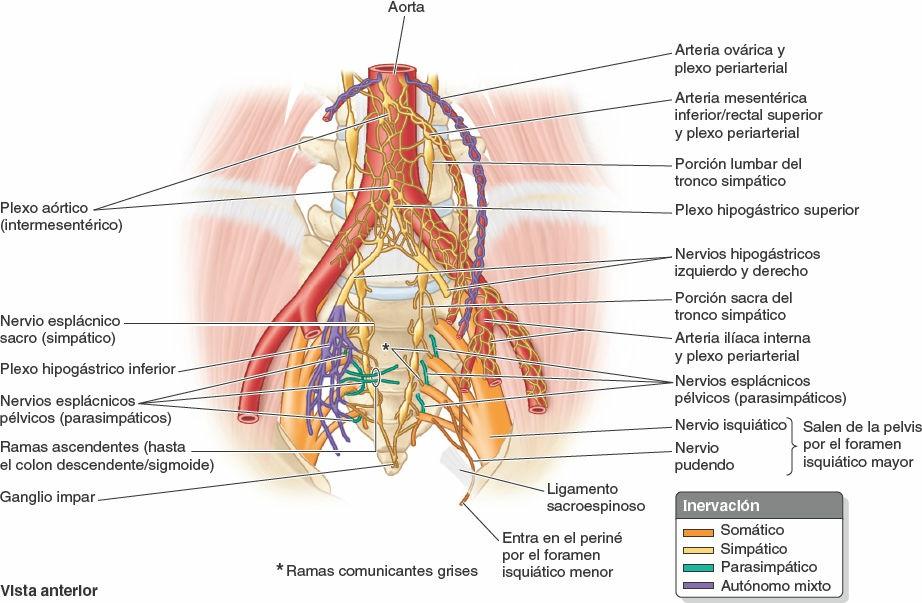
Los troncos simpáticos sacros son la continuación inferior de los troncos simpáticos lumbares (figs. 6-21 y 6-23). Cada tronco sacro tiene un tamaño menor que el tronco lumbar, y en general tiene cuatro ganglios simpáticos. Los troncos sacros descienden sobre la cara pélvica del sacro, justo mediales a los forámenes sacros anteriores, y convergen para formar el pequeño ganglio impar medio (ganglio coccígeo), anterior al cóccix. Los troncos simpáticos descienden posteriores al recto, en el tejido conectivo extraperitoneal, y emiten ramos comunicantes (ramos comunicantes grises) para cada uno de los ramos anteriores de los nervios sacros y coccígeo. También emiten ramos para la arteria sacra media y el plexo hipogástrico inferior. La función principal de estos troncos es proporcionar fibras postsinápticas al plexo sacro para la inervación simpática (vasomotora, pilomotora y sudomotora) del miembro inferior.
Los plexos periarteriales de las arterias rectal superior, ovárica e ilíaca interna son vías menores por donde entran fibras simpáticas en la pelvis. Su función principal es vasomotora sobre las arterias a las cuales acompañan.
Los plexos hipogástricos (superior e inferior) son redes de fibras nerviosas simpáticas y aferentes viscerales. La porción principal del plexo hipogástrico superior es la prolongación inferior del plexo intermesentérico, que se sitúa inferior a la bifurcación de la aorta (fig. 6-23). Transporta fibras que salen y entran del plexo intermesentérico a través de los nervios esplácnicos L3 y L4. El plexo hipogástrico superior entra en la pelvis y se divide en los nervios hipogástricos izquierdo y derecho, que descienden anteriores al sacro. Estos nervios descienden laterales al recto, dentro de las vainas hipogástricas, y luego se extienden en abanico, a medida que se unen con los nervios esplácnicos pélvicos, para formar los plexos hipogástricos inferiores derecho e izquierdo.
Por tanto, los plexos hipogástricos inferiores contienen fibras simpáticas, parasimpáticas y viscerales aferentes, que continúan por la lámina de la vaina hipogástrica hasta las vísceras pélvicas, sobre las que forman unos plexos secundarios denominados plexos pélvicos. En ambos sexos, estos plexos secundarios se asocian a las caras laterales del recto y a las inferolaterales de la vejiga urinaria. Además, en el hombre, también se asocian a la próstata y las vesículas seminales, y en la mujer al cuello del útero y las porciones laterales del fórnix de la vagina.
Los nervios esplácnicos pélvicos se originan en la pelvis a partir de los ramos anteriores de los nervios espinales S2-S4 del plexo sacro (figs. 6-21 a 6-23). Contienen fibras parasimpáticas presinápticas derivadas de los segmentos S2-S4 de la médula espinal, que constituyen el flujo de salida sacro del sistema nervioso parasimpático (craneosacro), y fibras aferentes viscerales procedentes de cuerpos celulares situados en los ganglios sensitivos de los nervios espinales correspondientes. Normalmente, la mayor contribución de estas fibras procede del nervio S3.
El sistema de plexos hipogástricos/pélvicos, que recibe fibras simpáticas a través de los nervios esplácnicos lumbares, y fibras parasimpáticas a través de los nervios esplácnicos pélvicos, inerva las vísceras de la pelvis. Aunque el componente simpático es principalmente vasomotor, como en las demás localizaciones, en esta también inhibe la contracción peristáltica del recto y estimula la contracción de los órganos genitales durante el orgasmo (lo que produce la eyaculación en el hombre).
Como la pelvis no presenta una superficie cutánea, las fibras simpáticas pélvicas no tienen funciones pilomotoras ni vasomotoras. Las fibras parasimpáticas distribuidas por el interior de la pelvis estimulan la contracción del recto y la vejiga urinaria para la defecación y la micción, respectivamente. Las fibras parasimpáticas del plexo prostático atraviesan el suelo de la pelvis para inervar los cuerpos eréctiles de los genitales externos, y producen así la erección.
Inervación aferente visceral en la pelvis
Las fibras aferentes viscerales discurren con las fibras nerviosas autónomas, si bien los impulsos sensitivos se dirigen en dirección central de forma retrógrada a los impulsos eferentes que conducen las fibras autónomas. Todas las fibras aferentes viscerales de la pelvis que conducen sensaciones reflejas (información que no llega a ser consciente) discurren con fibras parasimpáticas. De este modo, en el caso de la pelvis, viajan por los plexos pélvicos e hipogástricos inferiores y por los nervios esplácnicos pélvicos hacia los ganglios sensitivos de los nervios espinales S2-S4.
Las vías que siguen las fibras aferentes viscerales que transmiten sensaciones dolorosas desde las vísceras pélvicas difieren en su recorrido y destino, dependiendo de si la víscera o la porción de víscera de la cual procede la sensación dolorosa se encuentra superior o inferior a la línea de dolor de la pelvis. Excepto por lo que se refiere al tubo digestivo, la línea de dolor de la pelvis corresponde al límite inferior del peritoneo (figs. B y C de la tabla 6-3). Las vísceras abdominopélvicas intraperitoneales, o las caras de estructuras viscerales que están en contacto con el peritoneo, son superiores a la línea de dolor de la pelvis; las vísceras o porciones de vísceras pélvicas subperitoneales son inferiores a la línea de dolor de la pelvis. En el caso del tubo digestivo (intestino grueso), la línea de dolor de la pelvis no se correlaciona con el peritoneo; la línea de dolor se localiza en la mitad del colon sigmoideo.
Las fibras aferentes viscerales que conducen sensaciones dolorosas desde las vísceras situadas por encima de la línea de dolor de la pelvis siguen a las fibras simpáticas de forma retrógrada y ascienden a través de los plexos hipogástricos/aórticos, los nervios esplácnicos abdominopélvicos, los troncos simpáticos lumbares y los ramos comunicantes blancos, hasta alcanzar los cuerpos celulares en los ganglios sensitivos de nervios espinales torácicos inferiores y lumbares superiores. Las fibras aferentes que conducen impulsos dolorosos desde vísceras o porciones de vísceras situadas por debajo de la línea de dolor de la pelvis siguen retrógradamente a las fibras parasimpáticas a través de los plexos pélvico e hipogástrico inferior y de los nervios esplácnicos pélvicos hasta alcanzar los cuerpos celulares en los ganglios sensitivos espinales de S2-S4.