05. Vísceras Pélvicas
Las vísceras pélvicas comprenden las porciones inferiores del sistema urinario y del tubo digestivo, y el sistema reproductor. Aunque el colon sigmoideo y parte del intestino delgado se extienden por el interior de la cavidad pélvica, son vísceras más abdominales que pélvicas. La vejiga y el recto —auténticas vísceras pélvicas— son continuaciones inferiores de sistemas que se encuentran en el abdomen. A excepción de las características relacionadas con el hecho de que la uretra masculina es compartida por las vías urinarias y reproductivas, y de las relaciones físicas con los respectivos órganos reproductores, hay relativamente pocas diferencias entre los órganos digestivos y urinarios pélvicos masculinos y femeninos.
Órganos del sistema urinario
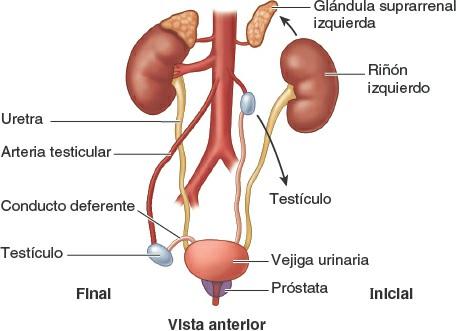
Los órganos pélvicos del sistema urinario (fig. 6-24 A) son:
- Porciones pélvicas de los uréteres, que transportan la orina desde los riñones.
- La vejiga urinaria, que almacena la orina temporalmente.
- La uretra, que conduce la orina desde la vejiga urinaria hasta el exterior.
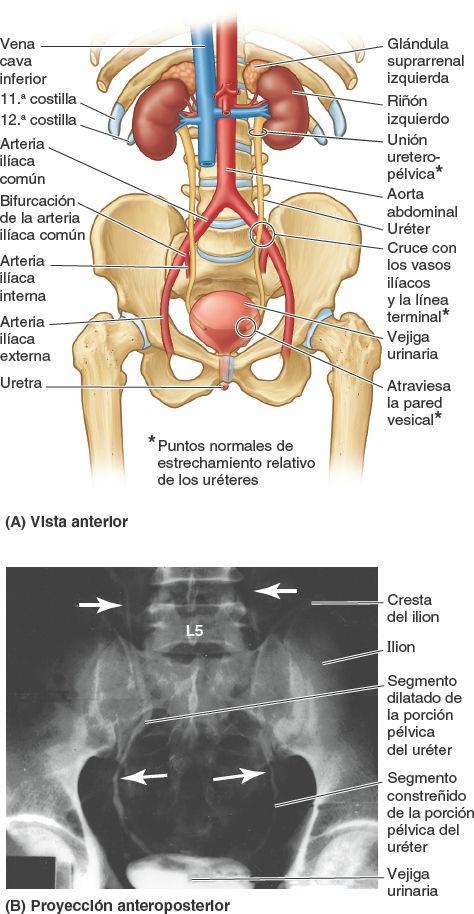
Uréteres
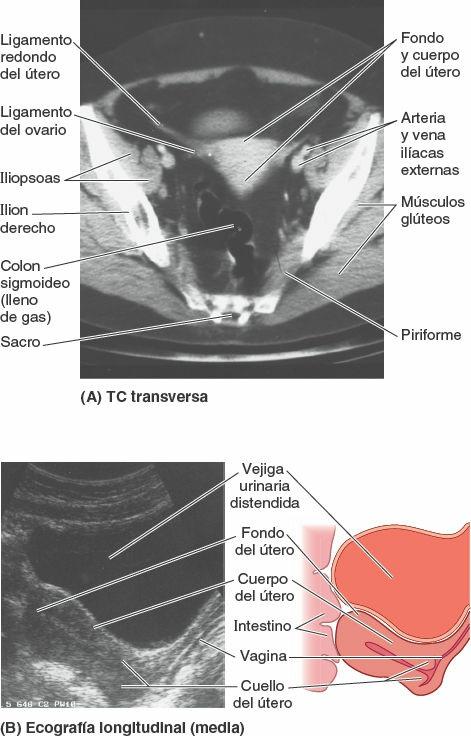
Los uréteres son tubos musculares, de 25-30 cm de largo, que conectan los riñones con la vejiga urinaria. Son retroperitoneales; sus porciones abdominales superiores se describen en el capítulo dedicado al abdomen. Cuando los uréteres cruzan la bifurcación de las arterias ilíacas comunes o el inicio de la arteria ilíaca externa, pasan sobre la línea terminal, abandonando el abdomen y entrando en la pelvis menor (fig. 6-24 A y B). Las porciones pélvicas de los uréteres discurren sobre las paredes laterales de la pelvis, paralelos al borde anterior de la incisura isquiática mayor, entre el peritoneo parietal pélvico y las arterias ilíacas internas. Frente a la espina isquiática se incurvan anteromedialmente, superiores al elevador del ano, para penetrar en la vejiga urinaria. Los extremos terminales de los uréteres están rodeados por el plexo venoso vesical (fig. 6-19 B y C).
Los uréteres discurren inferomedialmente a través de la pared muscular de la vejiga urinaria en sentido oblicuo, y entran en la superficie externa de la vejiga separados unos 5 cm, pero sus aberturas internas en la luz de la vejiga vacía sólo están separadas por la mitad de esa distancia. Este recorrido oblicuo a través de la pared de la vejiga urinaria forma una «válvula» unidireccional; la presión interna de la vejiga urinaria llena provoca el colapso del recorrido intramural. Además, las contracciones de la musculatura vesical actúan como un esfínter, impidiendo el reflujo de orina hacia los uréteres cuando se contrae la vejiga, aumentando la presión interna durante la micción. La orina desciende por los uréteres mediante contracciones peristálticas; cada 12-20 s se transportan unas pocas gotas (fig. 6-24 B).
En el hombre, la única estructura que pasa entre el uréter y el peritoneo es el conducto deferente (fig. 6-34); este cruza al uréter dentro del pliegue ureteral del peritoneo. El uréter se sitúa posterolateral al conducto deferente, y entra por el ángulo posterosuperior de la vejiga urinaria, justo superior a la vesícula seminal.
En la mujer, el uréter pasa medial al origen de la arteria uterina y continúa hasta el nivel de la espina isquiática, donde la arteria uterina lo cruza superiormente. A continuación, el uréter pasa junto a la parte lateral del fórnix de la vagina y entra por el ángulo posterosuperior de la vejiga urinaria.
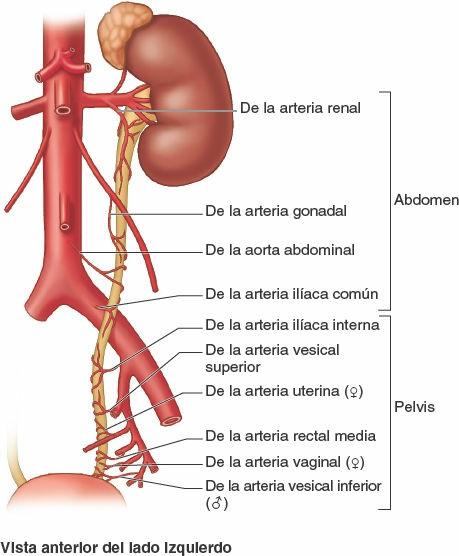
Vascularización de la porción pélvica de los uréteres
La irrigación arterial de la porción pélvica de los uréteres es variable, por ramas ureterales de las arterias ilíacas común e interna y de la arteria ovárica (fig. 6-25; tabla 6-4). Las ramas ureterales se anastomosan a lo largo del uréter, formando un aporte sanguíneo continuo, que no implica necesariamente unas vías colaterales eficaces. En la mujer, las arterias más constantes que irrigan esta porción de los uréteres son ramas de las arterias uterinas. En el hombre, el origen de ramas similares son las arterias vesicales inferiores. La vascularización de los uréteres es muy importante para los cirujanos que intervienen esta región.
El drenaje venoso de las porciones pélvicas de los uréteres acompaña generalmente a las arterias y desemboca en venas que reciben los mismos nombres. Los vasos linfáticos se dirigen sobre todo a los nódulos linfáticos ilíacos comunes e internos (fig. 6-20).
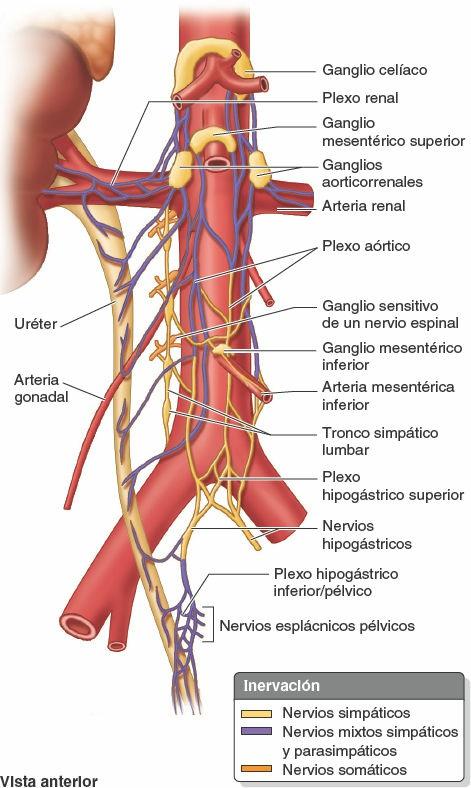
Inervación de los uréteres
Los nervios de los uréteres derivan de plexos autónomos adyacentes (renal, aórtico, hipogástricos superior e inferior, fig. 6-26).
Los uréteres están situados por encima de la línea de dolor de la pelvis y, por tanto, sus fibras aferentes (sensaciones dolorosas) siguen retrógradamente a las fibras simpáticas hasta alcanzar los ganglios sensitivos de los nervios espinales y segmentos T10-L2 o L3 de la médula espinal. El dolor ureteral suele referirse al cuadrante inferior homolateral del abdomen, especialmente a la ingle (región inguinal).
Vejiga urinaria
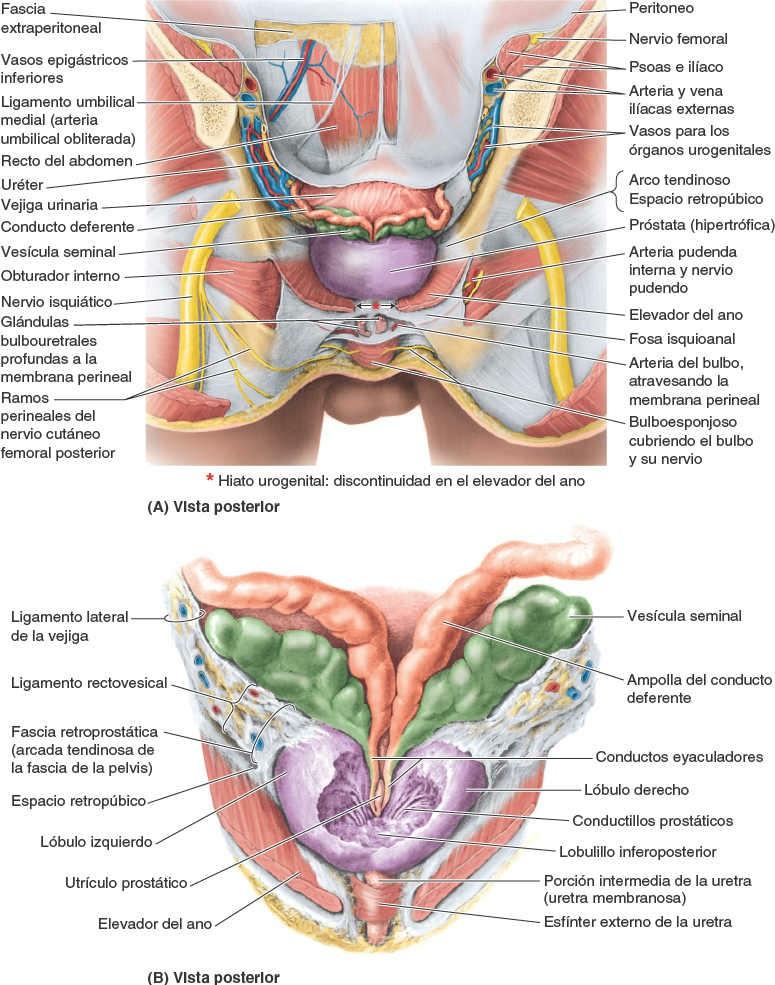
La vejiga urinaria, una víscera hueca con fuertes paredes musculares, se caracteriza por su distensibilidad (fig. 6-27 A). La vejiga urinaria es un depósito temporal para la orina, y su tamaño, forma, posición y relaciones varían en función de su contenido y del estado de las vísceras vecinas. Se encuentra en la pelvis menor cuando está vacía, posterior y ligeramente superior a ambos pubis (fig. 6-27 B). Está separada de estos huesos por el potencial espacio retropúbico (de Retzius) y se encuentra inferior al peritoneo, descansando sobre los huesos púbicos y la sínfisis del pubis anteriormente y la próstata (varones) o la pared anterior de la vagina posteriormente (fig. 6-27 A y B).
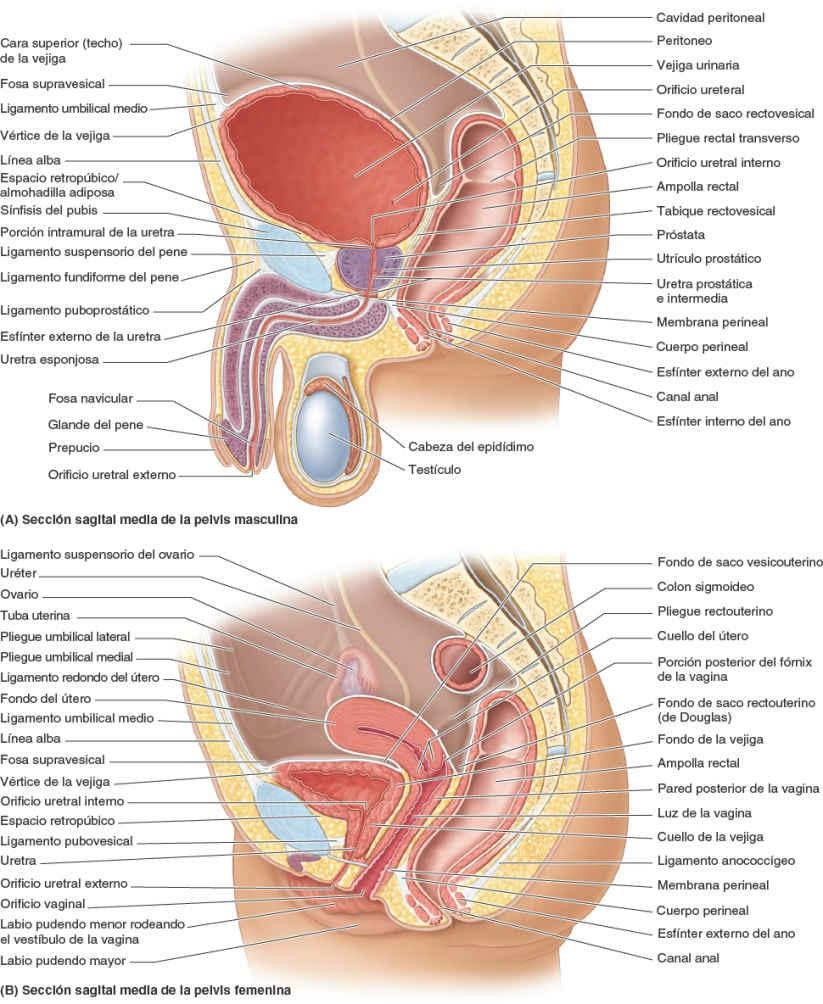
La vejiga urinaria está relativamente libre en el tejido adiposo subcutáneo extraperitoneal, excepto por su cuello, que está sujeto con firmeza por los ligamentos laterales de la vejiga y el arco tendinoso de la fascia pélvica, en especial su componente anterior, el ligamento puboprostático en el hombre, y el ligamento pubovesical en la mujer (también fig. 6-14 A). En esta, como la cara posterior de la vejiga descansa directamente sobre la pared anterior de la vagina, la inserción lateral de la vagina al arco tendinoso de la fascia pélvica, el paracolpio, es un factor indirecto, pero importante, en el sostén de la vejiga urinaria (fig. 6-14 B).
En los lactantes y niños pequeños, la vejiga urinaria se encuentra en el abdomen incluso cuando está vacía (fig. 6-28 A). Normalmente, la vejiga entra en la pelvis hacia los 6 años de edad; sin embargo, no se sitúa por completo dentro de la pelvis menor hasta pasada la pubertad. En los adultos, la vejiga urinaria vacía se encuentra casi totalmente en la pelvis menor, con su cara superior a nivel del borde superior de la sínfisis del pubis (fig. 6-28 B). A medida que la vejiga urinaria se llena, asciende superiormente hacia el interior del tejido graso extraperitoneal de la pared anterior del abdomen y entra en la pelvis mayor (fig. 6-27 A). En algunas personas, una vejiga urinaria llena puede ascender hasta el nivel del ombligo.
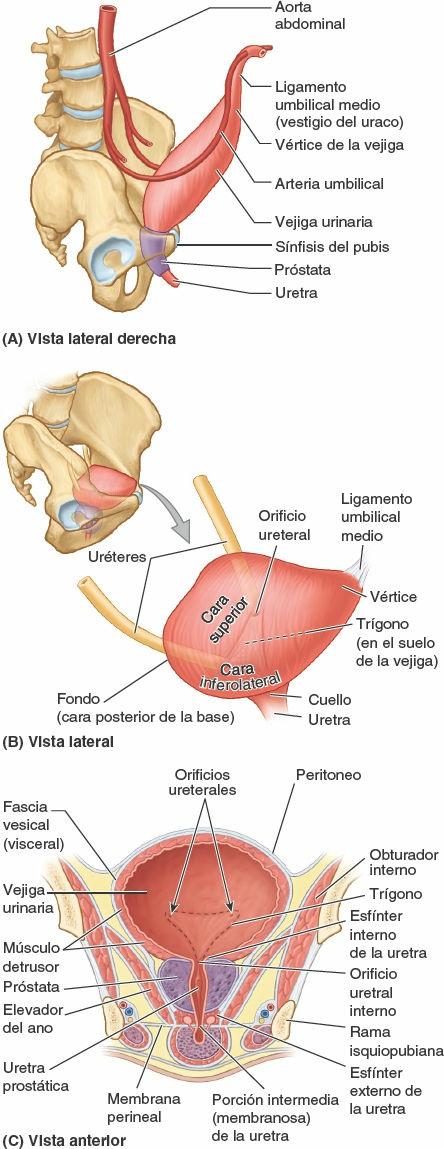
Al final de la micción, la vejiga de un adulto normal no contiene prácticamente nada de orina. Cuando la vejiga urinaria está vacía es algo tetraédrica (fig. 6-28 B), y externamente presenta cuatro partes: vértice, cuerpo, fondo y cuello. Las cuatro superficies o caras (una superior, dos inferolaterales y una posterior) se aprecian mejor al observar una vejiga vacía y contraída extraída de un cadáver, cuando la vejiga tiene más bien un aspecto de barca.
El vértice de la vejiga apunta hacia el borde superior de la sínfisis del pubis cuando la vejiga está vacía. El fondo de la vejiga es opuesto al vértice y está formado por la pared posterior, ligeramente convexa. El cuerpo de la vejiga es la parte más grande, y se encuentra entre el vértice y el fondo. El cuello de la vejiga es donde convergen inferiormente el fondo y las caras inferolaterales.
El lecho vesical está formado por las estructuras que se encuentran en contacto directo con la vejiga. A cada lado, el pubis y la fascia que cubre los músculos obturador interno y elevador del ano están en contacto con las caras inferolaterales de la vejiga (fig. 6-28 C). Sólo la cara superior está cubierta por peritoneo. Por lo tanto, en el hombre, el fondo está separado centralmente del recto sólo por el tabique fascial rectovesical y lateralmente por las vesículas seminales y las ampollas del conducto deferente (fig. 6-27 A). En la mujer, el fondo está estrechamente relacionado con la pared anterior de la vagina (fig. 6-27 B). La vejiga urinaria está envuelta por una fascia visceral de tejido conectivo laxo.
Las paredes de la vejiga urinaria están compuestas, fundamentalmente, por el músculo detrusor. Hacia el cuello de la vejiga masculina, sus fibras musculares forman el esfínter interno de la uretra, de contracción involuntaria. Al eyacular, el esfínter se contrae para evitar la eyaculación retrógrada de semen al interior de la vejiga urinaria. Algunas fibras discurren radialmente y ayudan a abrir el orificio uretral interno. En el hombre, las fibras musculares del cuello de la vejiga se continúan con el tejido fibromuscular de la próstata, mientras que en la mujer estas fibras se continúan con las fibras musculares de la pared de la uretra.
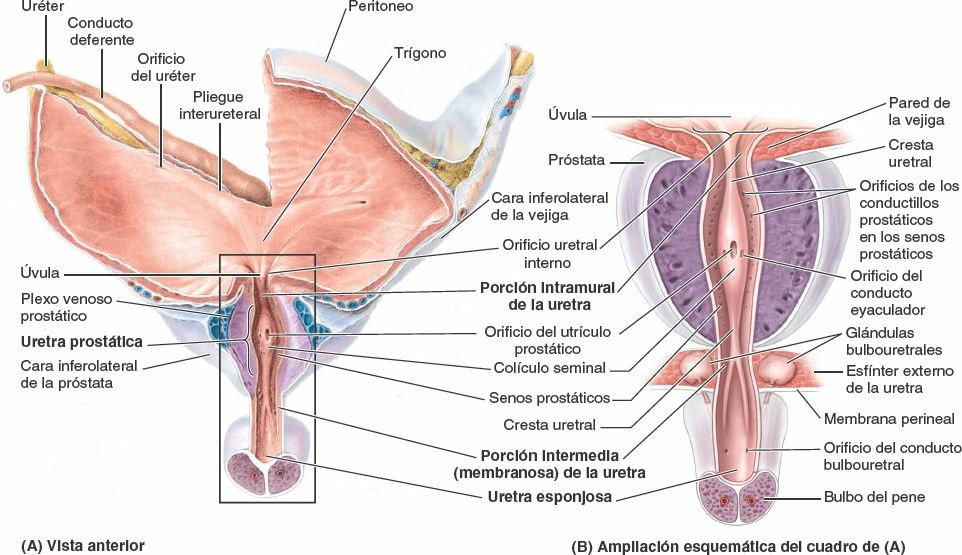
Los orificios ureterales y el orificio uretral interno se encuentran en los ángulos del trígono vesical (fig. 6-28 C). Los orificios ureterales están rodeados por asas de la musculatura del detrusor, que se estrechan cuando se contrae la vejiga urinaria, para ayudar a evitar el reflujo de orina hacia el interior del uréter. La úvula vesical es una ligera elevación del trígono; normalmente es más prominente en los varones de edad avanzada, debido al agrandamiento del lóbulo posterior de la próstata (fig. 6-30 A).
Vascularización de la vejiga urinaria
Las arterias principales que irrigan la vejiga urinaria son ramas de las arterias ilíacas internas (tabla 6-4). Las arterias vesicales superiores irrigan las porciones anterosuperiores de la vejiga. En el varón, el fondo y el cuello de la vejiga están irrigados por las arterias vesicales inferiores.
En la mujer, las arterias vesicales inferiores son sustituidas por las arterias vaginales, que envían pequeñas ramas a las porciones posteroinferiores de la vejiga (fig. 6-17 B). Las arterias obturatriz y glútea inferior también proporcionan pequeñas ramas a la vejiga urinaria.
Los nombres de las venas que drenan la vejiga se corresponden con los de las arterias, y son tributarias de las venas ilíacas internas. En el hombre, el plexo venoso vesical se continúa con el plexo venoso prostático (fig. 6-19 C), y el plexo combinado envuelve el fondo de la vejiga y la próstata, las vesículas seminales, los conductos deferentes y los extremos inferiores de los uréteres. También recibe sangre de la vena dorsal profunda del pene, que drena en el plexo venoso prostático.
El plexo venoso vesical es la red venosa que se asocia más directamente con la propia vejiga. Drena, principalmente, a través de las venas vesicales inferiores en las venas ilíacas internas; sin embargo, puede drenar, a través de las venas sacras, en los plexos venosos vertebrales internos. En la mujer, el plexo venoso vesical envuelve la porción pélvica de la uretra y el cuello de la vejiga, recibe sangre de la vena dorsal del clítoris y se comunica con el plexo venoso vaginal o uterovaginal (fig. 6-19 B).
Inervación de la vejiga
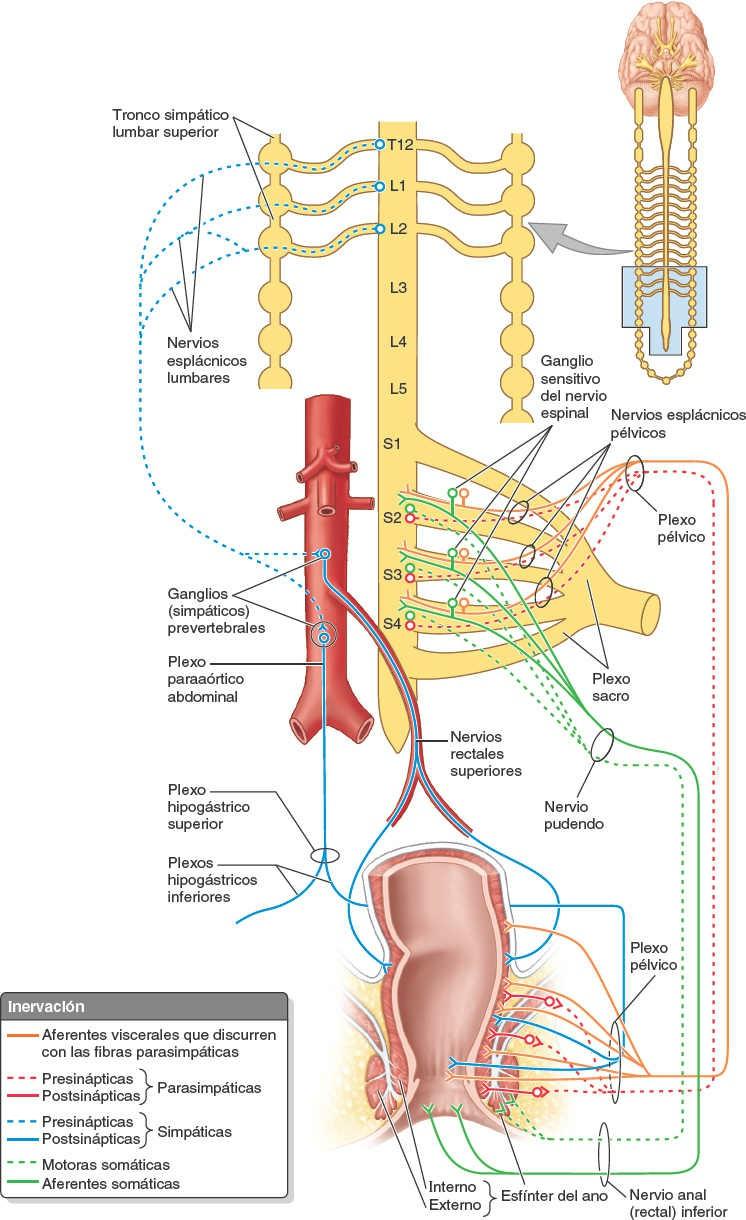
Las fibras simpáticas para la vejiga urinaria son conducidas desde los niveles torácicos inferiores y lumbares superiores de la médula espinal hacia los plexos vesicales (pélvicos), principalmente a través de los plexos y nervios hipogástricos, mientras que las fibras parasimpáticas procedentes de los niveles sacros de la médula espinal son conducidas por los nervios esplácnicos pélvicos y los plexos hipogástricos inferiores (fig. 6-29).
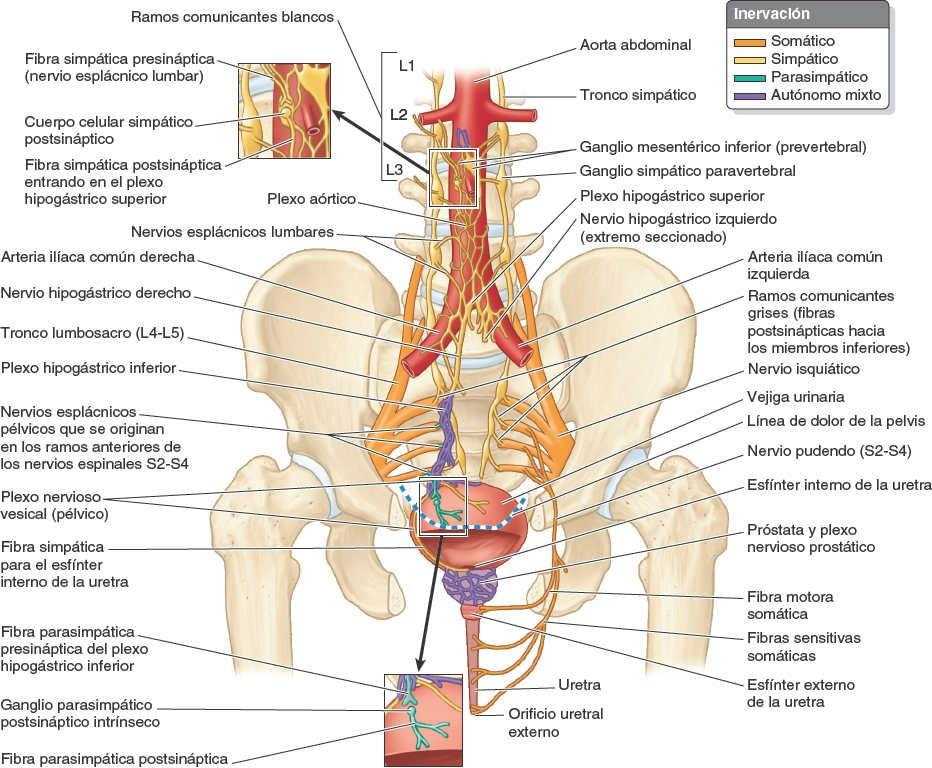
Las fibras parasimpáticas son motoras para el músculo detrusor de la pared vesical, e inhibidoras para el esfínter interno de la uretra del varón. Por ello, cuando las fibras aferentes viscerales se estimulan por estiramiento, la vejiga se contrae de forma refleja, el esfínter interno se relaja (en el varón) y la orina fluye hacia el interior de la uretra. El adulto suprime este reflejo hasta que tiene oportunidad de orinar. La inervación simpática que estimula la eyaculación provoca, simultáneamente, la contracción del esfínter interno de la uretra para evitar el reflujo de semen al interior de la vejiga. Una respuesta simpática no relacionada con la eyaculación (ej. la sensación de pudor cuando se está de pie ante el urinario con gente esperando) puede hacer que el esfínter interno se contraiga, interfiriendo con la capacidad para orinar hasta que tenga lugar la inhibición parasimpática del esfínter.
Las fibras sensitivas de la mayor parte de la vejiga urinaria son viscerales; las aferencias reflejas y dolorosas (ej. por distensión excesiva) de la porción inferior de la vejiga siguen el trayecto de las fibras parasimpáticas. La cara superior de la vejiga está cubierta por peritoneo y se encuentra, por tanto, por encima de la línea de dolor (tabla 6-3 B y C); así, las fibras para el dolor de la porción superior de la vejiga urinaria siguen el curso de las fibras simpáticas de forma retrógrada hasta los ganglios sensitivos de los nervios espinales torácicos inferiores y lumbares superiores (T11-L2 o L3).
Uretra masculina proximal (pélvica)
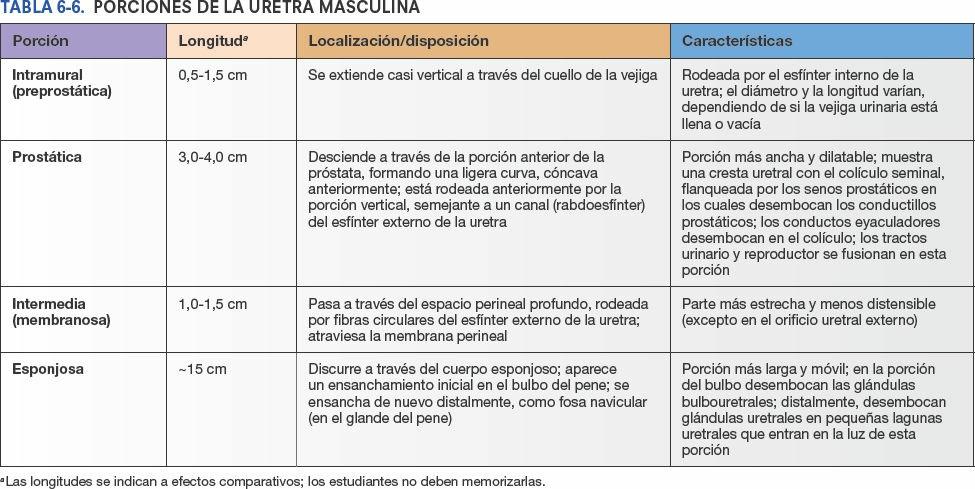
La uretra masculina es un tubo muscular (18-22 cm de largo) que conduce la orina desde el orificio uretral interno de la vejiga urinaria hasta el orificio uretral externo en el extremo del glande del pene (fig. 6-27 A). La uretra también proporciona una salida para el semen (espermatozoides y secreciones glandulares). Con fines descriptivos, la uretra se divide en cuatro porciones, que se muestran en las figuras 6-27 A y 6-30, y se describen en la tabla 6-6. La porción intermedia distal y la uretra esponjosa se describirán con más detalle junto al periné.
La porción intramural (preprostática) de la uretra tiene un diámetro y una longitud variables, dependiendo de si la vejiga se está llenando (el cuello vesical está contraído tónicamente, de modo que el orificio uretral interno es pequeño y se encuentra alto) o vaciando (el cuello está relajado, por lo que el orificio es ancho y bajo).
La característica más destacada de la uretra prostática es la cresta uretral, una cresta media entre surcos bilaterales, los senos prostáticos (fig. 6-30). Los conductos prostáticos secretores desembocan en los senos prostáticos. El colículo seminal es una eminencia redondeada en el centro de la cresta uretral con un orificio en ojal que se abre en un pequeño fondo de saco, el utrículo prostático. El utrículo prostático es el vestigio del conducto uterovaginal embrionario, cuyas paredes circundantes constituyen, en la mujer, el primordio del útero y de la vagina. Los conductos eyaculadores desembocan en la uretra prostática a través de diminutas aberturas longitudinales situadas adyacentes y, ocasionalmente justo en el orificio del utrículo de la próstata. Así, en este punto se unen las vías urinarias y reproductoras.
Vascularización de la uretra masculina proximal
Las porciones intramural y prostática de la uretra están irrigadas por las ramas prostáticas de las arterias vesical inferior y rectal media (figs. 6-15 a 6-17 A). Las venas de las dos porciones proximales de la uretra drenan en el plexo venoso prostático (fig. 6-19 C).
Inervación de la uretra masculina proximal
Los nervios de la uretra masculina derivan del plexo nervioso prostático (fibras simpáticas, parasimpáticas y aferentes viscerales; fig. 6-29). Este plexo es uno de los plexos pélvicos (una extensión inferior del plexo vesical), que se origina como una extensión específica de órgano del plexo hipogástrico inferior.
Uretra femenina
La corta (aproximadamente 4 cm de longitud y 6 mm de diámetro) uretra femenina discurre anteroinferiormente, desde el orificio uretral interno de la vejiga urinaria (fig. 6-27 B), posterior y luego inferior a la sínfisis del pubis, hasta el orificio uretral externo. La musculatura que rodea el orificio uretral interno de la vejiga femenina no está organizada en un esfínter interno.
El orificio uretral externo se localiza en el vestíbulo, la hendidura entre los labios pudendos menores de los genitales externos, directamente anterior al orificio vaginal. La uretra se sitúa anterior a la vagina (formando una elevación en la pared anterior de la vagina; fig. 6-39 B) y su eje es paralelo al de esta (fig. 6-27 B). La uretra pasa con la vagina a través del diafragma pélvico, el esfínter externo de la uretra y la membrana perineal.
Hay glándulas uretrales, sobre todo en su parte superior. Un grupo de glándulas situadas a cada lado, las glándulas parauretrales, son homólogas de la próstata. Estas glándulas tienen un conducto parauretral común, que se abre (uno a cada lado) junto al orificio uretral externo. La mitad inferior de la uretra está en el periné, y se comenta en esa sección.
Vascularización de la uretra femenina
La sangre llega a la uretra por las arterias pudenda interna y vaginal (figs. 6-16, 6-17 B y 6-18 A). Las venas acompañan a las arterias y reciben los mismos nombres (fig. 6-19 B).
Inervación de la uretra femenina
Los nervios de la uretra se originan en el plexo nervioso vesical y el nervio pudendo. El patrón es similar al del varón (fig. 6-29), dada la ausencia de un plexo prostático y un esfínter interno de la uretra. Las aferencias viscerales desde la mayor parte de la uretra discurren en nervios esplácnicos pélvicos, aunque la terminación recibe aferencias somáticas del nervio pudendo. Tanto las fibras aferentes viscerales como las somáticas proceden de cuerpos celulares en los ganglios sensitivos de los nervios espinales S2-S4.
Recto
El recto es la porción pélvica del tubo digestivo que se continúa, proximalmente, con el colon sigmoideo (fig. 6-31), y distalmente con el canal anal. La unión rectosigmoidea se sitúa anterior a la vértebra S3. En este punto, las tenias del colon sigmoideo se dispersan y forman una capa longitudinal externa continua de músculo liso, y desaparecen los apéndices omentales grasos (fig. 6-56).
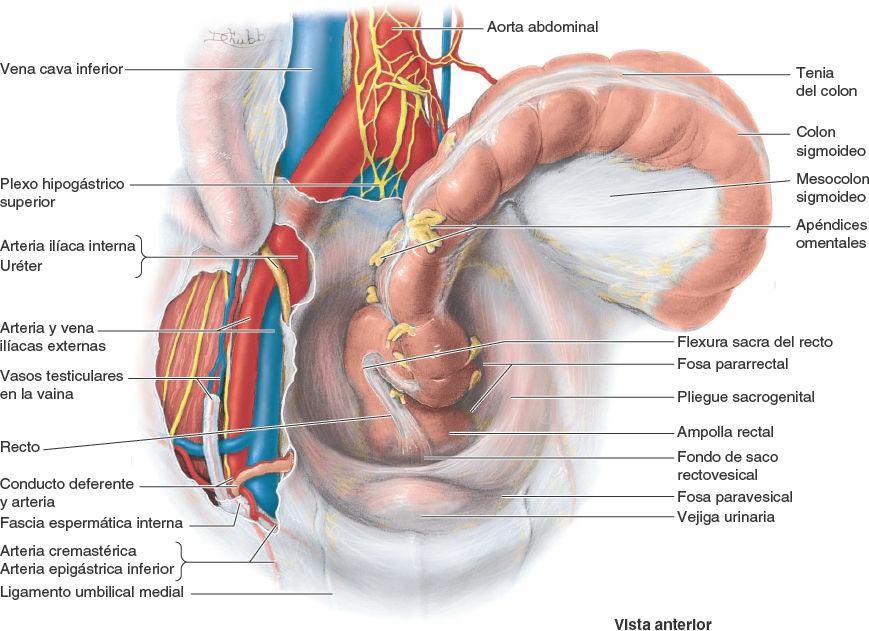
El término «recto» se acuñó en estudios antiguos en animales para describir la parte distal del colon; sin embargo, el recto humano se caracteriza por diversas flexuras. El recto sigue la curvatura del sacro y el cóccix, y forma la flexura sacra del recto. El recto termina anteroinferiormente el vértice del cóccix, inmediatamente antes de dar un brusco giro posteroinferior (la flexura [ángulo] anorrectal del canal anal) que se produce cuando el intestino atraviesa el diafragma de la pelvis (elevador del ano). El ángulo de unos 80o que forma la flexura anorrectal es un mecanismo importante para la continencia fecal; se mantiene durante la situación de reposo por el tono del músculo puborrectal y por su contracción activa durante las contracciones peristálticas, si no se produce la defecación. El recto tiene forma de S en la vista lateral, con las flexuras de la unión rectosigmoidea superiormente y la unión anorrectal inferiormente.
Cuando el recto se observa anteriormente, se aprecian tres flexuras laterales del recto bien marcadas (superior e inferior en el lado derecho, e intermedia en el lado izquierdo) (fig. 6-32). Las flexuras se forman en relación con tres pliegues internos (pliegues transversos del recto): dos en el lado izquierdo y uno en el lado derecho. Los pliegues descansan sobre porciones engrosadas de la capa muscular circular de la pared rectal. La porción terminal dilatada del recto, situada directamente superior y sostenida por el diafragma pélvico (elevador del ano) y el ligamento anococcígeo, es la ampolla del recto (figs. 6-27, 6-31 y 6-32). La ampolla recibe y retiene la masa fecal que se va acumulando hasta que sea expulsada con la defecación. La capacidad de la ampolla para relajarse y acomodar la llegada inicial y las llegadas posteriores de materia fecal constituye otro elemento esencial para el mantenimiento de la continencia fecal.
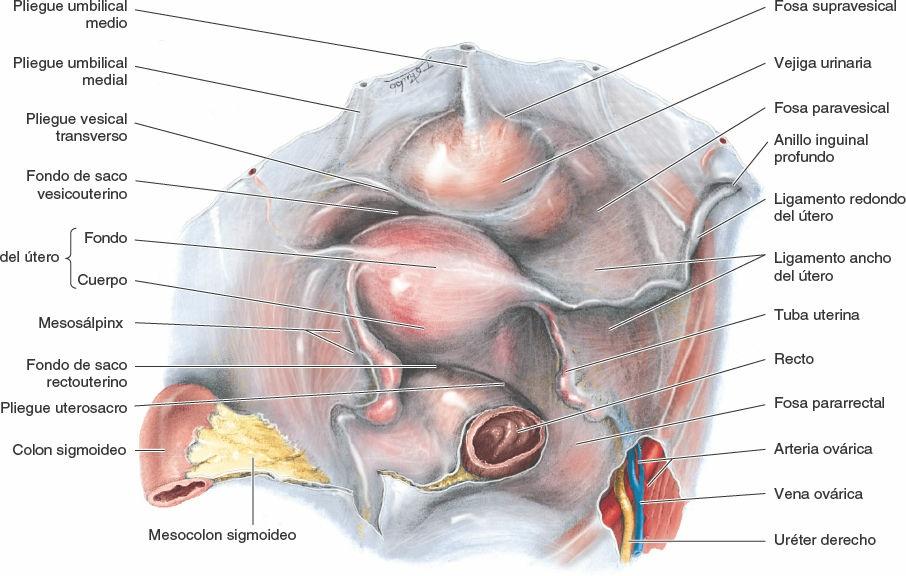
El peritoneo cubre las caras anterior y lateral del tercio superior del recto, sólo la cara anterior del tercio medio y ninguna superficie del tercio inferior, porque es subperitoneal (tabla 6-3). En el hombre, el peritoneo se refleja desde el recto hacia la pared posterior de la vejiga urinaria, donde forma el suelo del fondo de saco rectovesical. En la mujer, el peritoneo se refleja desde el recto hacia la porción posterior del fórnix de la vagina, donde forma el suelo del fondo de saco rectouterino.
En ambos sexos, las reflexiones laterales del peritoneo desde el tercio superior del recto forman las fosas pararrectales (fig. 6-31), que permiten que el recto se distienda cuando se llena de heces.
El recto descansa posteriormente sobre las tres vértebras sacras inferiores y el cóccix, el cuerpo o ligamento anococcígeo, los vasos sacros medios y los extremos inferiores de los troncos simpáticos y los plexos sacros. En el hombre, el recto se relaciona anteriormente con el fondo de la vejiga urinaria, las porciones terminales de los uréteres, los conductos deferentes, las vesículas seminales y la próstata (figs. 6-13 D y 6-27 A). El tabique rectovesical se sitúa entre el fondo de la vejiga urinaria y la ampolla del recto, y está estrechamente relacionado con las vesículas seminales y la próstata. En la mujer, el recto se relaciona anteriormente con la vagina, y está separado de la porción posterior del fórnix y del cuello del útero por el fondo de saco rectouterino (figs. 6-13 D y 6-27 B). Inferior a este fondo de saco, el débil tabique rectovaginal separa la mitad superior de la pared posterior de la vagina del recto.
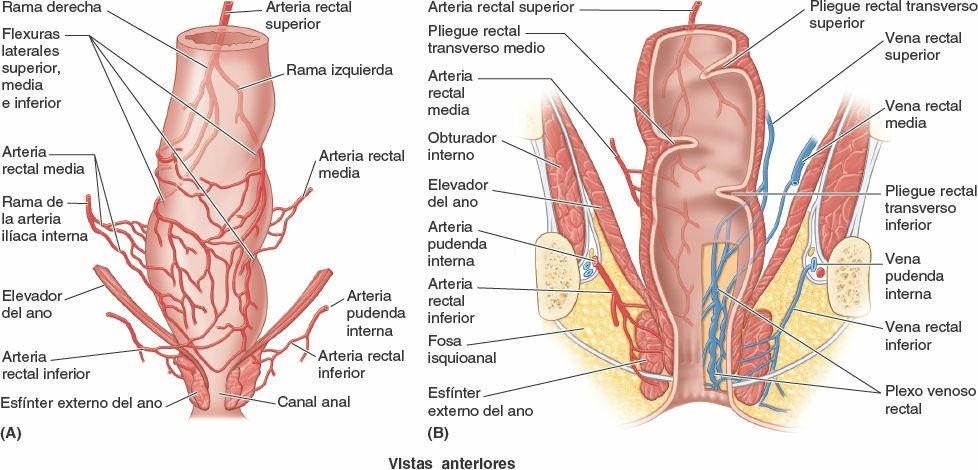
Vascularización del recto
La continuación de la arteria mesentérica inferior, la arteria rectal superior, irriga la porción proximal del recto (fig. 6-32). Las arterias rectales medias derecha e izquierda, que suelen originarse de las divisiones anteriores de las arterias ilíacas internas en la pelvis, irrigan las porciones media e inferior del recto. Las arterias rectales inferiores, que se originan en las arterias pudendas internas en el periné, irrigan la unión anorrectal y el canal anal. Las anastomosis entre las arterias rectales superiores e inferiores pueden proporcionar una posible circulación colateral, aunque las anastomosis con las arterias rectales medias son escasas.
La sangre del recto drena a través de las venas rectales superior, medias e inferiores (fig. 6-32 B). Se producen anastomosis entre las venas portales y sistémicas en la pared del canal anal. Como la vena rectal superior drena en el sistema de la vena porta hepática, y las venas rectales medias e inferiores drenan en la circulación sistémica, esta comunicación es un área clínicamente importante de la anastomosis portocava (fig. 5-75 A). El plexo venoso rectal submucoso rodea el recto y comunica con el plexo venoso vesical en el hombre y con el plexo venoso uterovaginal en la mujer.
El plexo venoso rectal consta de dos porciones (fig. 6-32 B): el plexo venoso rectal interno, profundo a la mucosa de la unión anorrectal, y el plexo venoso rectal externo, externo a la pared muscular del recto. Aunque estos plexos se denominan rectales, son principalmente «anales» por su localización, función y relevancia clínica («Drenaje venoso y linfático del canal anal»).
Inervación del recto
El recto está inervado por los sistemas simpático y parasimpático (fig. 6-33). La inervación simpática procede de la médula espinal lumbar, a través de los nervios esplácnicos lumbares y los plexos hipogástricos (pélvicos), y a través de plexos periarteriales de la arteria mesentérica inferior y las arterias rectales superiores. La inervación parasimpática procede de los niveles S2-S4 de la médula espinal, y discurre por los nervios esplácnicos pélvicos y los plexos hipogástricos inferiores derecho e izquierdo, hasta el plexo rectal (pélvico). Como el recto es inferior (distal) a la línea de dolor de la pelvis (tabla 6-3 B y C), todas las fibras aferentes viscerales siguen a las fibras parasimpáticas, retrógradamente, hasta los ganglios sensitivos de los nervios espinales S2-S4.
Órganos genitales internos masculinos
Los órganos genitales internos masculinos comprenden los testículos, los epidídimos, los conductos deferentes, las vesículas seminales, los conductos eyaculadores, la próstata y las glándulas bulbouretrales (fig. 6-34). El testículo y el epidídimo se describen en el capítulo dedicado al abdomen, y se consideran órganos genitales internos por su situación durante el desarrollo y su homología con los ovarios femeninos, internos. Sin embargo, debido a su localización posnatal externa y a que en la disección se encuentran al disecar la región inguinal de la pared anterior del abdomen, se comentan en el capítulo dedicado al abdomen.
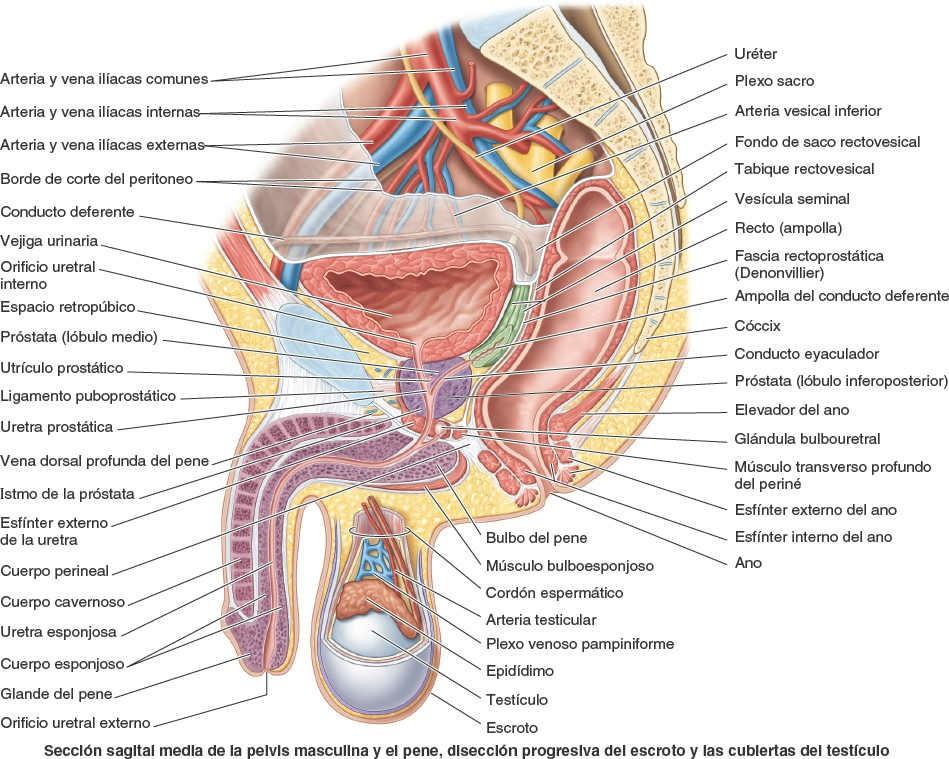
Conducto dererente
El conducto deferente es la continuación del conducto del epidídimo. El conducto deferente:
- Posee unas paredes musculares relativamente gruesas y una luz diminuta, lo que le confiere una rigidez parecida a la de un cordón.
- Empieza en la cola del epidídimo, en el polo inferior del testículo (fig. 5-21).
- Asciende posterior al testículo, medial al epidídimo.
- Es el componente principal del cordón espermático.
- Penetra en la pared anterior del abdomen a través del conducto inguinal.
- Cruza sobre los vasos ilíacos externos y entra en la pelvis.
- Discurre junto a la pared lateral de la pelvis, donde se sitúa externo al peritoneo parietal.
- Se une finalmente al conducto de la vesícula seminal para formar el conducto eyaculador.
Durante el recorrido pélvico del conducto deferente, ninguna otra estructura se interpone entre él y el peritoneo, con el cual establece contacto directo. El conducto cruza superior al uréter junto al ángulo posterolateral de la vejiga, y discurre entre el uréter y el peritoneo del pliegue ureteral para alcanzar el fondo de la vejiga urinaria.
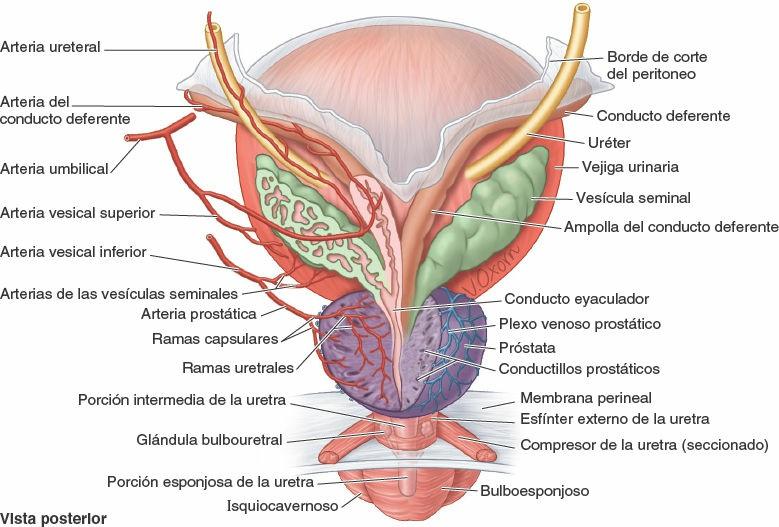
En el hombre, la relación entre el conducto deferente y el uréter es similar, aunque con una importancia clínica menor, a la que existe en la mujer entre la arteria uterina y el uréter. La base evolutiva de esta relación se muestra en la figura 6-35. Posterior a la vejiga, el conducto deferente se sitúa, primero, superior a la vesícula seminal, y después desciende medial al uréter y la glándula (fig. 6-36 A y B). En este punto, el conducto deferente se ensancha para formar la ampolla del conducto deferente antes de su terminación.
Vascularización del conducto deferente
La diminuta arteria del conducto deferente suele tener su origen en una arteria vesical superior (a veces inferior) (figs. 6-16 y 6-34), y su extremo se anastomosa con la arteria testicular, posterior al testículo. Las venas de la mayor parte del conducto drenan en la vena testicular, incluido el plexo venoso pampiniforme. Su porción terminal drena en el plexo venoso vesicular/prostático.
Vesículas seminales
Cada vesícula seminal (glándula vesicular o seminal) es una estructura alargada (de unos 5 cm de largo, aunque en ocasiones es mucho más corta) que se encuentra entre el fondo de la vejiga y el recto (figs. 6-34, 6-36 y 6-37). Las vesículas seminales son estructuras situadas oblicuamente, superiores a la próstata, y no almacenan espermatozoides a pesar de lo que implica el término «vesícula». Secretan un espeso líquido alcalino con fructosa (una fuente de energía para los espermatozoides) y un agente coagulante que se mezcla con los espermatozoides cuando pasan hacia los conductos eyaculadores y la uretra.
Los extremos superiores de las vesículas seminales están cubiertos por peritoneo, y se sitúan posteriores a los uréteres, donde el peritoneo del fondo de saco rectovesical los separa del recto. Los extremos inferiores de las vesículas seminales están estrechamente relacionados con el recto, separados de él sólo por el tabique rectovesical (fig. 6-34). El conducto de la vesícula seminal se une al conducto deferente para formar el conducto eyaculador.
Vascularización de las vesículas seminales
Las arterias de las vesículas seminales derivan de las arterias vesical inferior y rectal media (figs. 6-16 y 6-37; tabla 6-4). Las venas acompañan a las arterias y reciben nombres similares (fig. 6-19 C).
Conductos eyaculadores
Cada conducto eyaculador es un tubo delgado, que se forma por la unión del conducto de una vesícula seminal con el conducto deferente (figs. 6-34, 6-36 y 6-37).
Los conductos eyaculadores (con una longitud aproximada de 2,5 cm) se originan cerca del cuello de la vejiga y discurren juntos, anteroinferiormente, a través de la porción posterior de la próstata y a los lados del utrículo prostático. Los conductos eyaculadores convergen para desembocar, mediante diminutos orificios semejantes a una ranura, en los colículos seminales, sobre o en la abertura del utrículo prostático (fig. 6-30). Aunque estos conductos atraviesan la próstata glandular, las secreciones prostáticas se unen al líquido seminal en la uretra prostática, después de la terminación de los conductos eyaculadores.
Vascularización de los conductos eyaculadores
Las arterias del conducto deferente, generalmente ramas de las arterias vesicales superiores (aunque con frecuencia proceden de las inferiores), irrigan los conductos eyaculadores (fig. 6-37). Las venas se unen a los plexos venosos prostático y vesical (fig. 6-19 C).
Próstata
La próstata (con unas dimensiones aproximadas de 3 cm de largo, 4 cm de ancho y 2 cm de profundidad anteroposterior) es la mayor glándula accesoria del aparato reproductor masculino (figs. 6-34, 6-36 y 6-37). La próstata, del tamaño de una nuez, rodea la uretra prostática. La porción glandular constituye unos dos tercios de la glándula; el otro tercio es fibromuscular.
La cápsula fibrosa de la próstata es densa y vasculonerviosa, e incorpora los plexos nerviosos y venosos prostáticos. El conjunto está rodeado por la capa visceral de la fascia pélvica, la cual forma una vaina prostática fibrosa, que es delgada anteriormente, se continúa anterolateralmente con los ligamentos puboprostáticos, y posteriormente es gruesa y se continúa con el tabique rectovesical. La próstata tiene:
- Una base estrechamente relacionada con el cuello de la vejiga.
- Un vértice que está en contacto con la fascia en la cara superior del esfínter de la uretra y los músculos perineales profundos.
- Una cara anterior muscular, cuyas fibras musculares, la mayoría orientadas transversalmente, constituyen un hemiesfínter vertical (rabdoesfínter) a modo de canal, que forma parte del esfínter de la uretra. La cara anterior está separada de la sínfisis del pubis por grasa retroperitoneal en el espacio retropúbico o prevesical.
- Una cara posterior, relacionada con la ampolla del recto.
- Caras inferolaterales, que se relacionan con el elevador del ano.
Aunque no están claramente diferenciados desde el punto de vista anatómico, se suelen describir los siguientes lóbulos prostáticos (fig. 6-38 A):
- El istmo de la próstata (comisura de la próstata; tradicionalmente, el «lóbulo» anterior) se encuentra anterior a la uretra. Es sobre todo fibromuscular y representa la continuación superior del músculo esfínter externo de la uretra hasta el cuello de la vejiga, y contiene poco o ningún tejido glandular.
- Los lóbulos derecho e izquierdo de la próstata, separados anteriormente por el istmo y posteriormente por un surco longitudinal central poco profundo, pueden subdividirse a efectos descriptivos en cuatro lobulillos indistintos, definidos por su relación con la uretra y los conductos eyaculadores y —aunque menos evidente— por la disposición de los conductos y el tejido conectivo:
- Un lobulillo inferoposterior se sitúa posterior a la uretra e inferior a los conductos eyaculadores. Es la cara de la próstata que se palpa mediante tacto rectal.
- Un lobulillo inferolateral, directamente lateral a la uretra, que forma la mayor parte del lóbulo derecho o izquierdo.
- Un lobulillo superomedial, profundo al lobulillo inferoposterior, que rodea el conducto eyaculador homolateral.
- Un lobulillo anteromedial, profundo al lobulillo inferolateral, directamente lateral a la uretra prostática proximal.
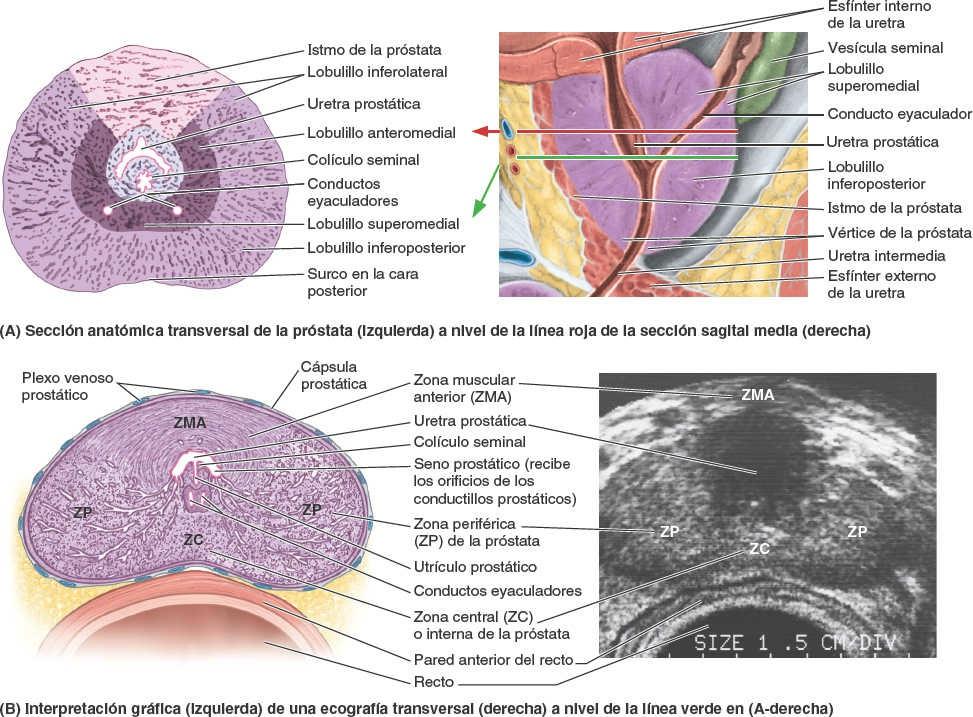
El lóbulo medio embrionario origina los lobulillos (3) y (4). Esta región tiende a sufrir una hipertrofia hormonal en edades avanzadas, formando un lóbulo medio que se sitúa entre la uretra y los conductos eyaculadores, y está estrechamente relacionado con el cuello de la vejiga urinaria. Se cree que el aumento de tamaño del lóbulo medio es la causa, en parte, de la formación de la úvula vesical, que puede proyectarse en el orificio uretral interno (fig. 6-30).
Los urólogos y los ecografistas suelen dividir la próstata en zonas periférica y central (interna) (fig. 6-38 B). La zona central es comparable al lóbulo medio.
Los conductillos prostáticos (20 a 30) se abren, principalmente, en los senos prostáticos que se encuentran a cada lado del colículo seminal en la pared posterior de la uretra prostática (fig. 6-37). El líquido prostático, poco espeso y de aspecto lechoso, proporciona el 20%, aproximadamente, del volumen del semen (una mezcla de secreciones producidas por los testículos, las vesículas seminales, la próstata y las glándulas bulbouretrales, que proporciona el vehículo para transportar los espermatozoides), y desempeña un papel en la activación de los espermatozoides.
Vascularización de la próstata
Las arterias prostáticas son fundamentalmente ramas de la arteria ilíaca interna (tabla 6-4; figs. 6-17 A y 6-37), en especial las arterias vesicales inferiores, pero también de las arterias pudenda interna y rectal media. Las venas se unen para formar el plexo venoso prostático, alrededor de la base y los lados de la próstata (figs. 6-19 C y 6-37). Este plexo, entre la cápsula fibrosa de la próstata y la vaina prostática, drena en las venas ilíacas internas. El plexo venoso prostático se continúa superiormente con el plexo venoso vesical y se comunica posteriormente con el plexo venoso vertebral interno.
Glándulas bulbouretrales
Las dos glándulas bulbouretrales (glándulas de Cowper), del tamaño de un guisante, se sitúan posterolaterales a la porción intermedia de la uretra, básicamente embebidas en el esfínter externo de la uretra (figs. 6-30 B, 6-34, 6-36 y 6-37). Los conductos de las glándulas bulbouretrales pasan a través de la membrana perineal con la porción intermedia de la uretra y desembocan, mediante aberturas diminutas, en la porción proximal de la porción esponjosa de la uretra en el bulbo del pene. Su secreción, de aspecto mucoso, entra en la uretra durante la excitación sexual.
Inervación de los órganos genitales internos de la pelvis masculina
Los conductos deferentes, las vesículas seminales, los conductos eyaculadores y la próstata están ricamente inervados por fibras nerviosas simpáticas. Las fibras simpáticas presinápticas se originan en cuerpos celulares del núcleo intermediolateral de los segmentos medulares T12-L2 (o L3). Atraviesan los ganglios paravertebrales del tronco simpático para pasar a ser componentes de los nervios esplácnicos lumbares (abdominopélvicos) y de los plexos hipogástrico y pélvico (fig. 6-29).
Las fibras parasimpáticas presinápticas de los segmentos S2-S3 de la médula espinal atraviesan los nervios esplácnicos pélvicos, que también se unen a los plexos hipogástrico inferior y pélvico. Las sinapsis con neuronas simpáticas y parasimpáticas postsinápticas se producen en los plexos, cerca de las vísceras pélvicas, o de camino hacia ellas. En el orgasmo, el sistema simpático estimula la contracción del esfínter interno de la uretra para impedir la eyaculación retrógrada.
Simultáneamente estimula unas contracciones rápidas de tipo peristáltico del conducto deferente, y la contracción y secreción combinadas de las vesículas seminales y la próstata proporcionan el vehículo (semen) y la fuerza que expulsa los espermatozoides durante la eyaculación. No está clara la función de la inervación parasimpática de los genitales internos. Sin embargo, las fibras parasimpáticas del plexo nervioso prostático forman los nervios cavernosos que llegan a los cuerpos eréctiles del pene, que producen la erección de este (fig. 6-64).
Órganos genitales internos femeninos
Los órganos genitales internos femeninos comprenden los ovarios, las tubas uterinas, el útero y la vagina.
Ovarios
Los ovarios son las gónadas femeninas, con forma y tamaño de almendra, donde se desarrollan los ovocitos (gametos o células germinales femeninas). Son también glándulas endocrinas que producen hormonas reproductoras. Cada ovario está suspendido de un corto pliegue peritoneal o mesenterio, el mesoovario (fig. 6-39 A). El mesoovario es una subdivisión de un mesenterio más grande del útero, el ligamento ancho.
En las mujeres prepúberes, la cápsula de tejido conectivo (túnica albugínea del ovario) que forma la superficie del ovario está cubierta por una capa lisa de mesotelio ovárico o epitelio de superficie (germinal), una monocapa de células cúbicas que confiere a la superficie un aspecto mate y grisáceo, que contrasta con la superficie brillante del mesoovario peritoneal adyacente con el cual se continúa (fig. 6-39 B).
Tras la pubertad, el epitelio de superficie del ovario se va volviendo cicatricial y distorsionado debido a la rotura repetida de folículos ováricos y a la salida de ovocitos durante la ovulación. La cicatrización es menor en las mujeres que han estado tomando anticonceptivos orales que inhiben la ovulación.
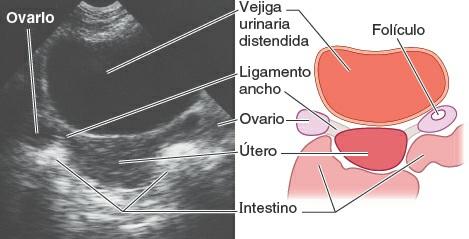
Los vasos sanguíneos, los vasos linfáticos y los nervios ováricos cruzan la línea terminal, pasando hacia y desde la cara superolateral del ovario dentro de un pliegue peritoneal, el ligamento suspensorio del ovario, que se continúa con el mesoovario del ligamento ancho. El ovario también se fija al útero mediante el corto ligamento propio del ovario, que discurre medialmente dentro del mesoovario. En consecuencia, los ovarios suelen encontrarse lateralmente entre el útero y la pared lateral de la pelvis durante la exploración pélvica manual o ecográfica (fig. 6-40). El ligamento propio del ovario es un resto de la porción superior del gubernáculo ovárico del feto (fig. 5-17 B), y conecta el extremo proximal (uterino) del ovario al ángulo lateral del útero, justo inferior a la entrada de la tuba uterina (fig. 6-39 A).
Dado que el ovario está suspendido en la cavidad peritoneal y su superficie no está cubierta por peritoneo, el ovocito expulsado en la ovulación entra en la cavidad peritoneal. Sin embargo, su vida intraperitoneal es corta, ya que normalmente es atrapado por las franjas (fimbrias) del infundíbulo de la tuba uterina y conducido hacia la ampolla, donde podrá ser fecundado.
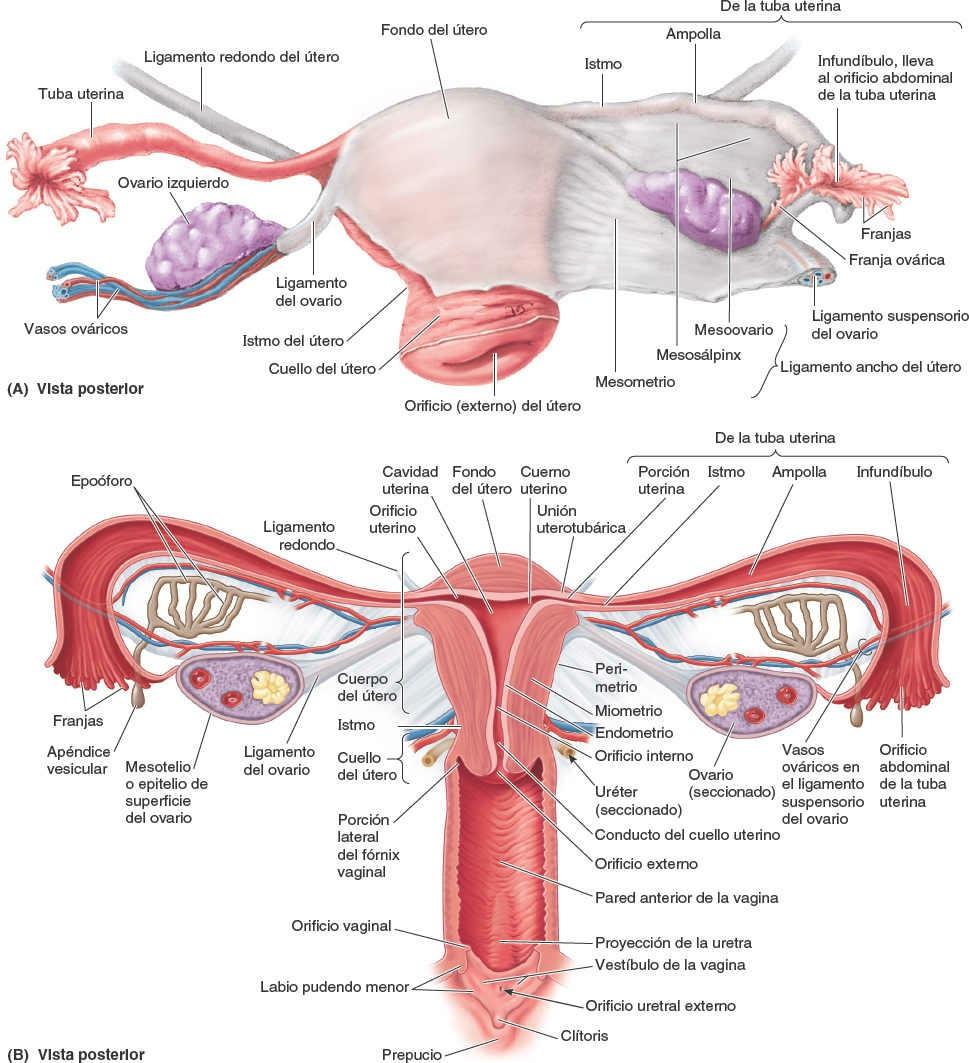
Tubas uterinas
Las tubas uterinas (antiguamente denominadas oviductos o tubas de Falopio) conducen al ovocito, liberado mensualmente desde un ovario durante la edad fecunda, desde la cavidad peritoneal periovárica hasta la cavidad uterina. También son el lugar habitual donde tiene lugar la fecundación. Las tubas uterinas se extienden lateralmente desde los cuernos (astas) uterinos, y se abren a la cavidad peritoneal junto a los ovarios (fig. 6-39 A y B).
Las tubas uterinas (con una longitud de unos 10 cm) se sitúan en un estrecho mesenterio, el mesosálpinx, que forma los bordes anterosuperiores libres del ligamento ancho. En la disposición «ideal», tal como suelen representarse, las tubas se extienden posterolateralmente de forma simétrica hacia las paredes laterales de la pelvis, donde se arquean anteriores y superiores a los ovarios sobre el ligamento ancho, situado horizontalmente. En realidad, los estudios ecográficos demuestran que a menudo la posición de las tubas es asimétrica, de forma que con frecuencia una de las dos se sitúa superior o incluso posterior al útero.
Cada tuba uterina puede dividirse en cuatro porciones que, de lateral a medial, son:
- El infundíbulo, el extremo distal, en forma de embudo, que se abre a la cavidad peritoneal a través del orificio abdominal de la tuba uterina. Las digitaciones del infundíbulo, las franjas, se extienden sobre la cara medial del ovario; una gran franja ovárica se fija al polo superior del ovario.
- La ampolla, la porción más ancha y larga, que se inicia en el extremo medial del infundíbulo; la fecundación del ovocito suele tener lugar en la ampolla.
- El istmo, la porción de paredes gruesas, que entra en el cuerno uterino.
- La porción uterina, el corto segmento intramural que pasa a través de la pared del útero y desemboca, por el orificio uterino de la tuba uterina, en la cavidad uterina al nivel del cuerno uterino.
Vascularización de los ovarios y las tubas uterinas
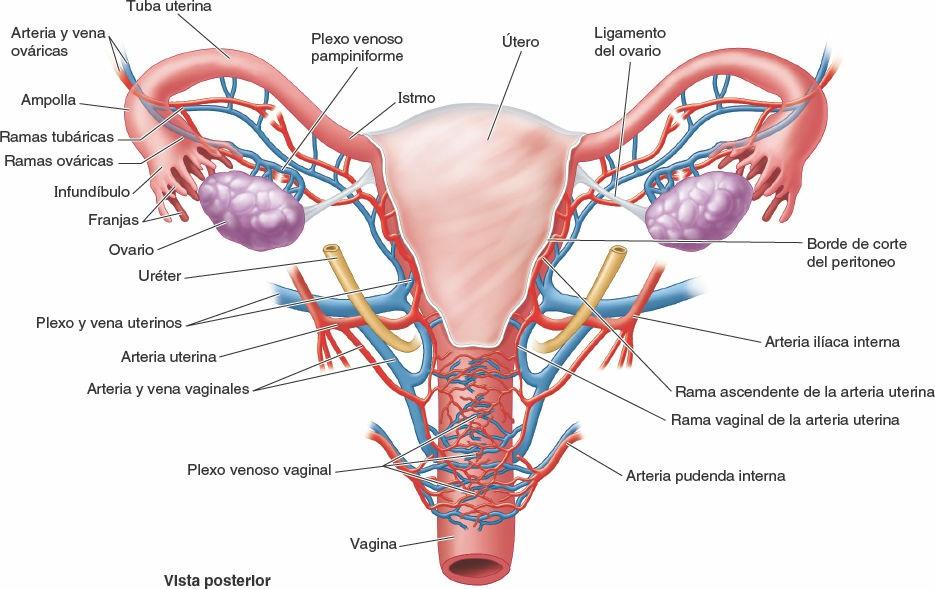
Las arterias ováricas se originan en la aorta abdominal (fig. 6-16; tabla 6-4) y descienden a lo largo de la pared posterior del abdomen. Al nivel de la línea terminal cruzan sobre los vasos ilíacos externos y entran en los ligamentos suspensorios del ovario (fig. 6-39 A), dirigiéndose a las caras laterales de los ovarios y las tubas uterinas. Las ramas ascendentes de las arterias uterinas (ramas de las arterias ilíacas internas) discurren por las caras laterales del útero, para alcanzar las caras mediales de los ovarios y las tubas (figs. 6-18 B y 6-41). Las arterias ovárica y uterina ascendente se bifurcan finalmente en ramas ováricas y tubáricas, que irrigan los ovarios y las tubas desde direcciones opuestas y se anastomosan entre sí, proporcionando una circulación colateral de orígenes abdominal y pélvico para ambas estructuras.
Las venas ováricas que drenan el ovario forman un plexo venoso pampiniforme en el ligamento ancho, cerca del ovario y la tuba uterina (fig. 6-41). Las venas del plexo suelen fusionarse para formar una sola vena ovárica, que abandona la pelvis menor con la arteria ovárica. La vena ovárica derecha asciende para drenar en la vena cava inferior; la vena ovárica izquierda drena en la vena renal izquierda (fig. 6-19). Las venas tubáricas drenan en las venas ováricas y el plexo venoso uterino (uterovaginal) (fig. 6-41).
Inervación de los ovarios y tubas uterinas
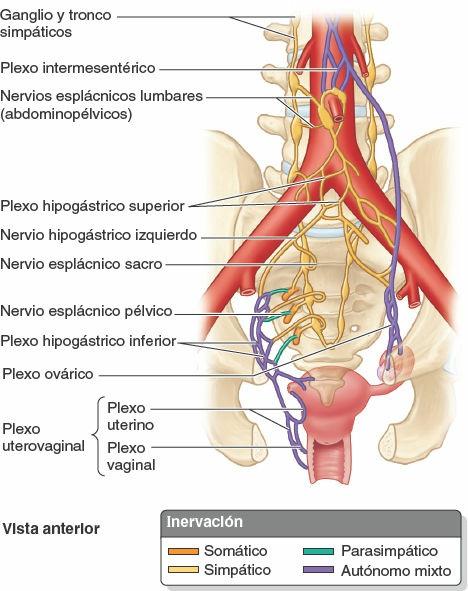
Los nervios descienden junto a los vasos ováricos desde el plexo ovárico, y parcialmente desde el plexo uterino (pélvico) (fig. 6-42). Como los ovarios y las tubas uterinas son intraperitoneales y, por tanto, se sitúan superiores a la línea de dolor de la pelvis (tabla 6-3), las fibras aferentes viscerales de la sensibilidad dolorosa ascienden retrógradamente con las fibras simpáticas del plexo ovárico y los nervios esplácnicos lumbares hasta los cuerpos celulares de los ganglios sensitivos de los nervios espinales T11-L1. Las fibras aferentes viscerales reflejas acompañan a fibras parasimpáticas retrógradamente, a través de los plexos hipogástrico inferior y uterino (pélvico), y los nervios esplácnicos pélvicos, hacia cuerpos celulares en los ganglios sensitivos de los nervios espinales S2-S4.
Útero
El útero (matriz) es un órgano muscular hueco, con paredes gruesas y forma de pera. El embrión y el feto se desarrollan en el útero. Sus paredes musculares se adaptan al crecimiento del feto y posteriormente proporcionan la fuerza necesaria para su expulsión durante el parto. El útero no gestante (no grávido) se sitúa generalmente en la pelvis menor, con el cuerpo apoyado sobre la vejiga urinaria y su cuello entre esta y el recto (fig. 6-43 A).
El útero es una estructura muy dinámica, cuyo tamaño y proporciones cambian con los diversos cambios vitales.
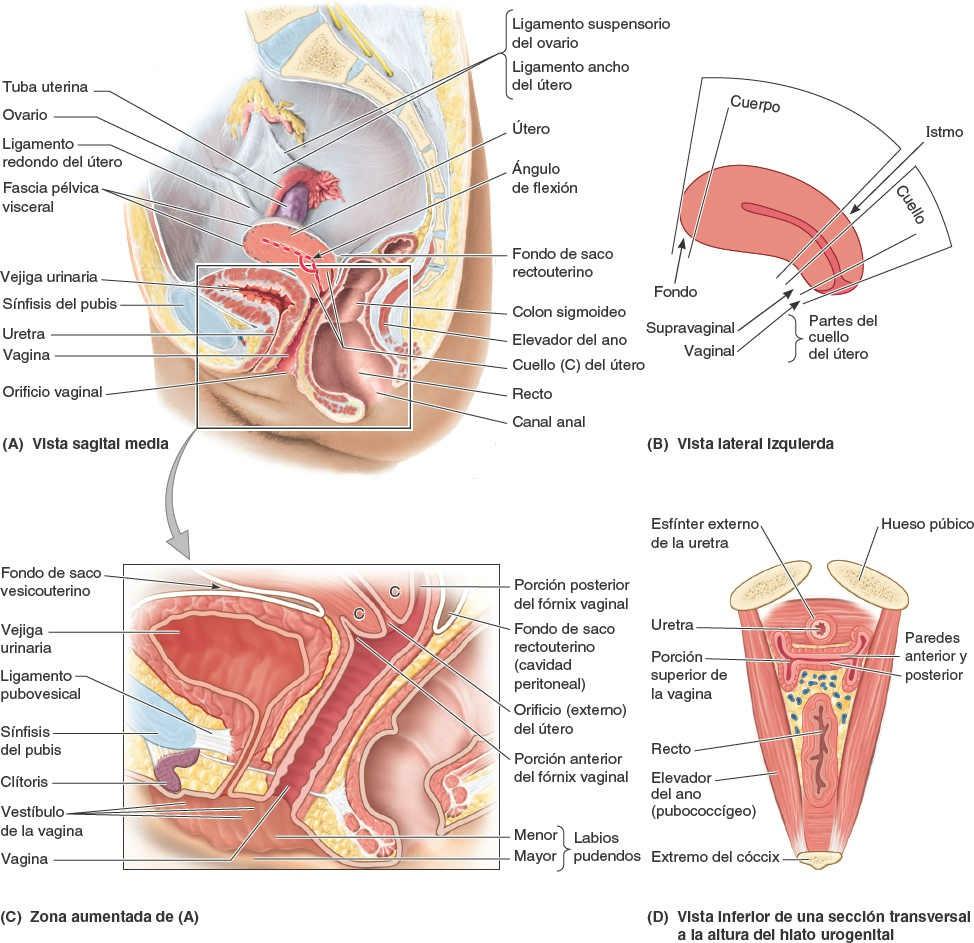
El útero adulto suele estar en anteversión (apuntado anterosuperiormente respecto al eje de la vagina) y anteflexión (el cuerpo del útero está flexionado o inclinado anteriormente, en relación con el cuello del útero, creando el ángulo de flexión), de manera que su masa se sitúa sobre la vejiga urinaria. Por lo tanto, cuando la vejiga urinaria está vacía, el útero se sitúa típicamente en un plano casi transversal (figs. 6-43 A y B, y 6-44 A). La posición del útero varía con el grado de repleción de la vejiga urinaria (fig. 6-44 B) y el recto. Aunque su tamaño varía considerablemente, el útero no gestante suele medir 7,5 cm de largo, 5 cm de ancho y 2 cm de fondo, y pesa aproximadamente 90 g. El útero puede dividirse en dos porciones principales (fig. 6-43 B): el cuerpo y el cuello.
El cuerpo del útero, que forma los dos tercios superiores de la estructura, incluye el fondo del útero, la parte redondeada del cuerpo que se sitúa superior a los orificios uterinos de las tubas uterinas (fig. 6-39 B). El cuerpo del útero se sitúa entre las capas del ligamento ancho y puede moverse libremente (fig. 6-39 A). Tiene dos caras: vesical (relacionada con la vejiga) e intestinal. El cuerpo está separado del cuello por el istmo del útero, la región relativamente constreñida del cuerpo (alrededor de 1 cm de longitud) (figs. 6-39 A y B, y 6-43 B).
El cuello del útero es el tercio inferior, estrecho y cilíndrico, del útero, con una longitud de aproximadamente 2,5 cm en la mujer adulta no gestante. A efectos descriptivos se divide en dos porciones: una porción supravaginal, entre el istmo y la vagina, y una porción vaginal, que protruye en la vagina (fig. 6-43 B) y rodea el orificio (externo) del útero, siendo a su vez rodeada por un estrecho receso, el fórnix de la vagina (fig. 6-43 C). La porción supravaginal del cuello está separada de la vejiga urinaria, anteriormente, por tejido conectivo laxo, y del recto, posteriormente, por el fondo de saco rectouterino (fig. 6-43 A).
La cavidad uterina, con forma de hendidura, tiene una longitud aproximada de 6 cm desde el orificio del útero hasta la pared del fondo (fig. 6-39 B). Los cuernos uterinos son las regiones superolaterales de la cavidad uterina, por donde entran las tubas uterinas. La cavidad uterina se continúa inferiormente como el conducto del cuello del útero. Este conducto fusiforme se extiende desde un estrechamiento dentro del istmo del cuerpo del útero, el orificio anatómico interno, a través de las porciones supravaginal y vaginal del cuello, comunicándose con la luz de la vagina a través del orificio externo. La cavidad uterina (en particular el conducto del cuello del útero) y la luz de la vagina constituyen conjuntamente el canal del parto a través del cual pasará el feto al final de la gestación.
La pared del cuerpo del útero consta de tres capas:
- Perimetrio, la capa serosa externa, formada por peritoneo apoyado en una delgada capa de tejido conectivo.
- Miometrio, la capa muscular media de músculo liso, que se distiende notablemente (se hace más ancha pero más fina) durante el embarazo. Las ramas principales de los vasos sanguíneos y los nervios del útero se localizan en esta capa. Durante el parto, la contracción del miometrio es estimulada hormonalmente a intervalos cada vez más cortos para dilatar el orificio del cuello del útero y expulsar el feto y la placenta. Durante la menstruación, las contracciones del miometrio pueden provocar espasmos dolorosos.
- Endometrio, la capa mucosa interna, que se adhiere firmemente al miometrio y participa de forma activa en el ciclo menstrual, variando su estructura en cada etapa. Si se produce la concepción, el blastocisto se implanta en esta capa; si no se produce la concepción, la superficie interna de esta cubierta se desprende durante la menstruación.
El contenido de tejido muscular del cuello es notablemente inferior al del cuerpo del útero. El cuello es mayoritariamente fibroso, y está compuesto sobre todo por colágeno y por pequeñas cantidades de músculo liso y elastina.
Ligamentos del útero
Externamente, el ligamento propio del ovario se une al útero posteroinferior a la unión uterotubárica (fig. 6-39 A y B). El ligamento redondo del útero se une anteroinferiormente a esa unión. Estos dos ligamentos son vestigios del gubernáculo ovárico, relacionado con el descenso de la gónada desde su lugar de desarrollo en la pared posterior del abdomen (fig. 5-17 A).
El ligamento ancho del útero es una capa doble de peritoneo (mesenterio) que se extiende desde los lados del útero hasta las paredes laterales y el suelo de la pelvis (fig. 6-39 A). Este ligamento ayuda a mantener el útero relativamente centrado en la pelvis. Las dos capas del ligamento se continúan una con otra en un borde libre, que rodea la tuba uterina. Lateralmente, el peritoneo del ligamento ancho se prolonga superiormente sobre los vasos ováricos como ligamento suspensorio del ovario. Entre las capas del ligamento ancho a cada lado del útero, el ligamento propio del ovario se sitúa posterosuperiormente y el ligamento redondo del útero anteroinferiormente. La tuba uterina se sitúa en el borde libre anterosuperior del ligamento ancho, dentro de un pequeño mesenterio denominado mesosálpinx. De forma parecida, el ovario se encuentra dentro de un pequeño mesenterio llamado mesoovario en la cara posterior del ligamento ancho. La porción principal del ligamento ancho, inferior al mesosálpinx y al mesoovario, actúa como un mesenterio para el útero y es el mesometrio.
El útero es una estructura densa que se sitúa en el centro de la cavidad pélvica. Los soportes principales del útero que lo mantienen en esa posición son dinámicos y pasivos. El soporte dinámico del útero lo aporta el diafragma pélvico. Su tono durante la sedestación, la bipedestación y la contracción activa durante los períodos de aumento de la presión intraabdominal (estornudo, tos, etc.) se transmite a través de los órganos pélvicos circundantes y la fascia endopelviana en que están embebidos.
El soporte pasivo del útero se debe a su posición —la forma en que el útero se apoya normalmente en anteversión y anteflexión sobre la parte superior de la vejiga urinaria (fig. 6-43 A). Cuando aumenta la presión intraabdominal, el útero es comprimido contra la vejiga. El cuello del útero es la parte menos móvil del útero, debido al soporte pasivo proporcionado por condensaciones de fascia endopelviana (ligamentos), que también pueden contener músculo liso (figs. 6-13 y 6-14):
- Los ligamentos cardinales o cervicales transversos se extienden desde el cuello del útero supravaginal y porciones laterales del fórnix de la vagina hasta las paredes laterales de la pelvis (fig. 6-14).
- Los ligamentos uterosacros discurren, superiores y ligeramente posteriores, desde los lados del cuello del útero hasta el centro del sacro; pueden palparse en un tacto rectal.
Conjuntamente, estos soportes pasivos y activos mantienen al útero centrado en la cavidad pélvica y resisten la tendencia de este a caer o ser empujado a través de la vagina.
Relaciones del útero
El peritoneo cubre el útero anterior y superiormente, excepto en el cuello del útero (fig. 6-39 A). El peritoneo se refleja anteriormente desde el útero sobre la vejiga urinaria y, posteriormente, sobre la porción posterior del fórnix de la vagina hacia el recto (fig. 6-43 A). Anteriormente, el cuerpo del útero está separado de la vejiga urinaria por el fondo de saco vesicouterino, donde el peritoneo se refleja desde el útero hacia el borde posterior de la cara superior de la vejiga. Posteriormente, el cuerpo y la porción supravaginal del cuello del útero están separados del colon sigmoideo por una capa de peritoneo y la cavidad peritoneal, y del recto por el fondo de saco rectouterino. Lateralmente, la arteria uterina cruza el uréter superiormente, cerca del cuello del útero (fig. 6-41).
El siguiente es un resumen de las relaciones del útero (fig. 6-45):
- Anteriormente (anteroinferiormente en la posición normal de anteversión): el fondo de saco vesicouterino y la cara superior de la vejiga; la porción supravaginal del cuello del útero se relaciona con la vejiga urinaria y sólo está separada de ella por tejido conectivo fibroso.
- Posteriormente: el fondo de saco rectouterino que contiene asas de intestino delgado y la cara anterior del recto; en este lugar, únicamente la fascia visceral pélvica que une el recto y el útero resiste los aumentos de presión intraabdominal.
- Lateralmente: el ligamento ancho peritoneal que flanquea el cuerpo del útero y los ligamentos cardinales, fasciales, a cada lado del cuello del útero y la vagina; en la transición entre los dos ligamentos, los uréteres discurren anteriormente y un poco superiores a la porción lateral del fórnix de la vagina, e inferiores a las arterias uterinas, generalmente unos 2 cm laterales a la porción supravaginal del cuello del útero (fig. 6-13 A).
Vascularización del útero
La irrigación del útero deriva principalmente de las arterias uterinas, con posible aporte colateral de las arterias ováricas (fig. 6-41).
Las venas uterinas entran en el ligamento ancho con las arterias y forman un plexo venoso uterino a ambos lados del cuello del útero. Las venas de este plexo drenan en las venas ilíacas internas.
Vagina
La vagina es un tubo musculomembranoso (con una longitud de 7-9 cm) que se extiende desde la cara más superior de la parte vaginal del cuello del útero hacia el orificio vaginal, la abertura en el extremo inferior de la vagina (figs. 6-39 B y 6-43 A y C). El vestíbulo de la vagina, la hendidura entre los labios pudendos menores, contiene los orificios uretrales externos y vaginal, y las desembocaduras de las glándulas vestibulares mayores y menores. La parte vaginal del cuello del útero se encuentra anteriormente en la vagina superior. La vagina:
- Sirve como conducto para el flujo menstrual.
- Forma la parte inferior del canal del parto.
- Recibe al pene y la eyaculación durante el coito.
- Se comunica superiormente con el conducto del cuello del útero e inferiormente con el vestíbulo de la vagina.
La vagina normalmente está colapsada. El orificio vaginal suele colapsarse hacia la línea media, de modo que sus paredes anterior y posterior contactan a cada lado de una hendidura anteroposterior. Sin embargo, superiormente al orificio, las paredes anterior y posterior están en contacto a cada lado de una cavidad potencial transversal, con forma de H en un corte transversal (fig. 6-43 D), salvo en su extremo superior, donde el cuello del útero las separa. La vagina se sitúa posterior a la vejiga urinaria y la uretra; esta última se proyecta en su pared inferior anterior (fig. 6-39 B). Asimismo, se sitúa anterior al recto, pasando entre los bordes mediales de los elevadores del ano (puborrectal).
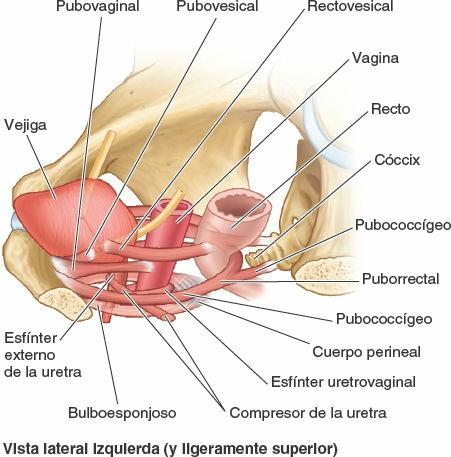
En el fórnix de la vagina, el receso alrededor del cuello del útero, se describen unas porciones anterior, posterior y laterales (figs. 6-39 A y 6-43 C). La porción posterior del fórnix vaginal es la porción más profunda y está íntimamente relacionada con el fondo de saco rectouterino. Cuatro músculos comprimen la vagina y actúan como esfínteres: pubovaginal, esfínter externo de la uretra, esfínter uretrovaginal y bulboesponjoso (fig. 6-46).
Las relaciones de la vagina son (fig. 6-27):
- Anteriormente, el fondo de la vejiga urinaria y la uretra.
- Lateralmente, el elevador del ano, la fascia pélvica visceral y los uréteres.
- Posteriormente (de inferior a superior), el canal anal, el recto y el fondo de saco rectouterino.
Vascularización de la vagina
Las arterias que irrigan la porción superior de la vagina derivan de las arterias uterinas; las que irrigan las porciones media e inferior de la vagina derivan de las arterias vaginales y de la pudenda interna (figs. 6-18 y 6-41).
Las venas forman los plexos venosos vaginales a los lados de la vagina y en la mucosa vaginal (fig. 6-41). Estas venas comunican con el plexo venoso uterino como plexo uterovaginal, y drenan en las venas ilíacas internas a través de la vena uterina. Este plexo también se comunica con los plexos venosos vesical y rectal.
Inervación de la vagina y el útero
Únicamente entre un quinto y un cuarto inferior de la vagina es somático en lo referente a su inervación. La inervación de esta porción de la vagina procede del nervio perineal profundo, un ramo del nervio pudendo, que transporta fibras simpáticas y viscerales aferentes, pero no fibras parasimpáticas (fig. 6-47). Sólo esta parte que cuenta con inervación somática es sensible al tacto y a la temperatura, incluso a pesar de que las fibras somáticas y viscerales aferentes tienen los cuerpos celulares en los mismos ganglios espinales (S2-S4).
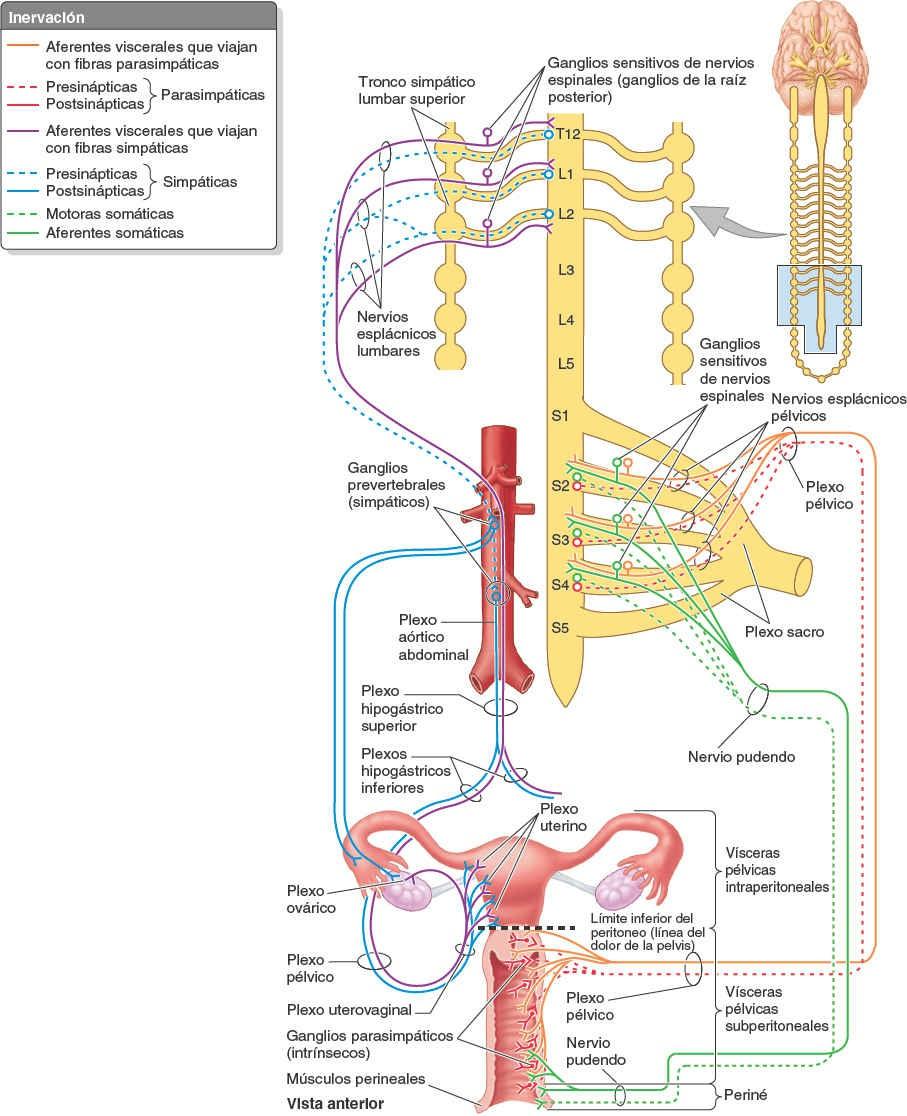
La inervación de la mayor parte de la vagina (los tres cuartos a cuatro quintos superiores) es visceral. Los nervios de esta porción derivan del plexo nervioso uterovaginal, que discurre con la arteria uterina en la unión de la base del ligamento ancho (peritoneal) y la parte superior del ligamento cervical transverso (fascial). El plexo uterovaginal es un plexo pélvico que se extiende hacia las vísceras pélvicas desde el plexo hipogástrico inferior. A través de este plexo discurren fibras simpáticas, parasimpáticas y aferentes viscerales.
La inervación simpática se origina en los segmentos torácicos inferiores de la médula espinal y discurre a través de nervios esplácnicos lumbares y la serie de plexos intermesentérico-hipogástrico-pélvicos. La inervación parasimpática se origina en los segmentos S2-S4 de la médula espinal y discurre a través de nervios esplácnicos pélvicos hacia el plexo hipogástrico inferior-uterovaginal. La inervación aferente visceral de las porciones superior (intraperitoneal; fondo y cuerpo) e inferior (subperitoneal; cuello) del útero y de la vagina difiere en cuanto a su recorrido y destino.
Las fibras aferentes viscerales, que transportan sensaciones dolorosas desde el fondo y el cuerpo del útero intraperitoneales (superiores a la línea de dolor de la pelvis), viajan de forma retrógrada con las fibras simpáticas hacia los ganglios sensitivos de nervios espinales torácicos inferiores-lumbares superiores; las que proceden del cuello del útero y la vagina subperitoneales (inferiores a la línea de dolor de la pelvis) discurren retrógradamente con las fibras parasimpáticas hacia los ganglios sensitivos de los nervios espinales S2-S4. Las dos vías diferentes que siguen las fibras para las sensaciones dolorosas viscerales son clínicamente relevantes, ya que ofrecen a las embarazadas distintas modalidades de anestesia para el parto. Todas las fibras aferentes viscerales del útero y la vagina que no están implicadas con sensaciones dolorosas (las que transportan sensaciones inconscientes) siguen también la última vía.
Drenaje linfático de las vísceras pélvicas
La mayoría de los vasos linfáticos de la pelvis sigue al sistema venoso, acompañando a las tributarias de la vena ilíaca interna hasta los nódulos ilíacos internos, directamente o a través de los nódulos linfáticos sacros (fig. 6-48). Sin embargo, las estructuras situadas superiormente en la porción anterior de la pelvis drenan a los nódulos ilíacos externos, una vía linfática que no es paralela al drenaje venoso. Desde los nódulos ilíacos externos e internos, la linfa fluye por los nódulos linfáticos ilíacos comunes y lumbares (de la cava/aórticos), drenando a través de los troncos linfáticos lumbares en la cisterna del quilo.
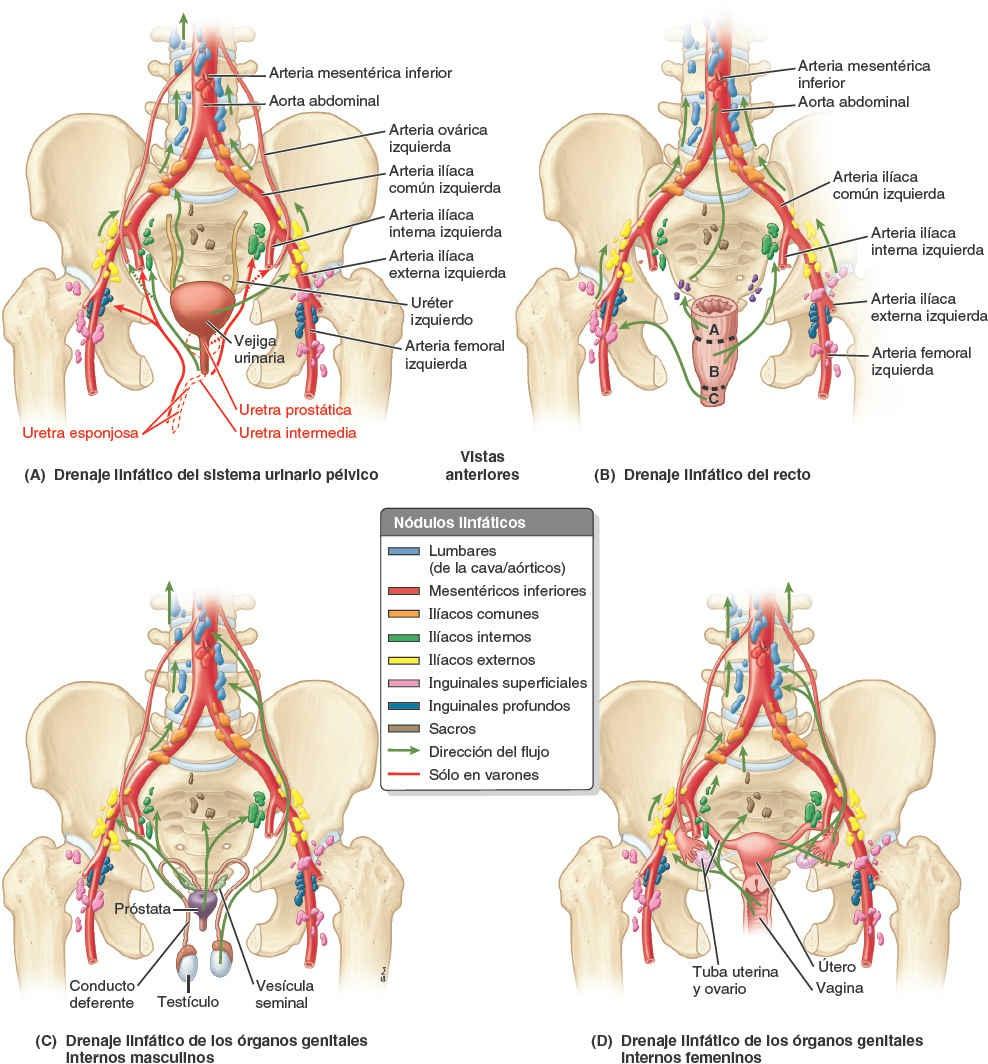
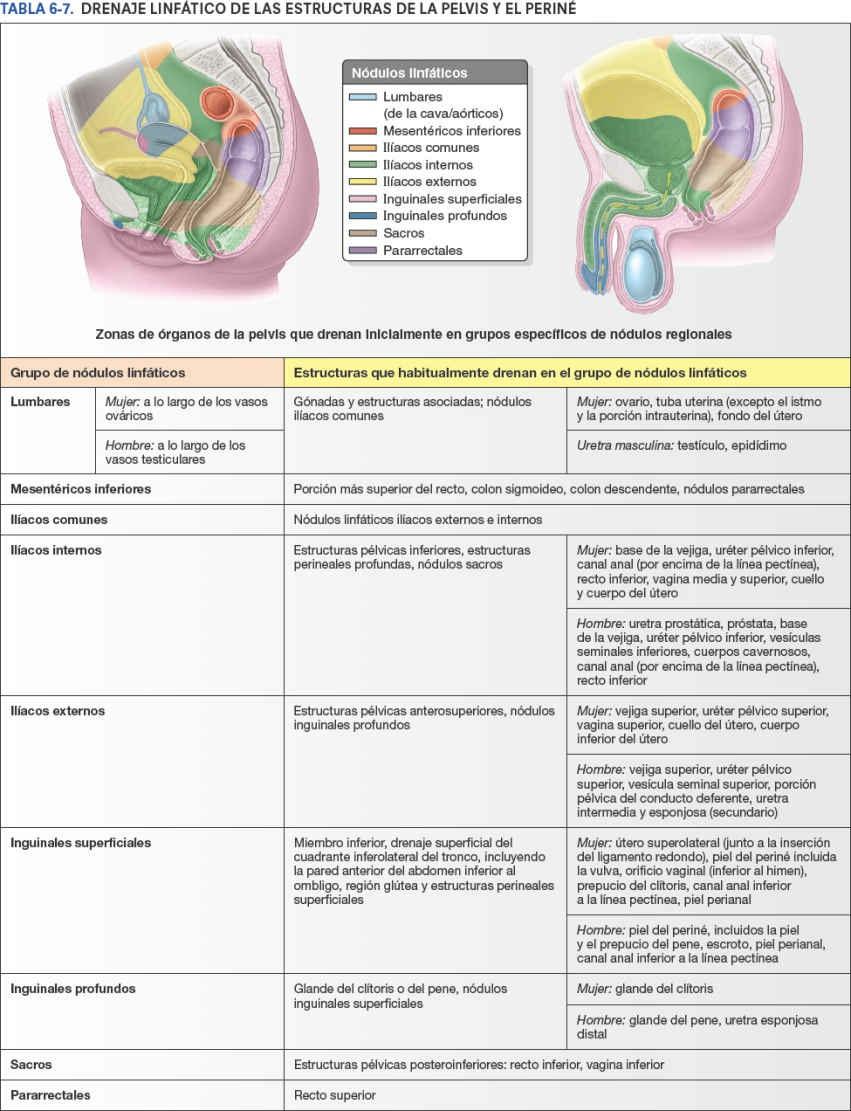
Drenaje linfático del sistema urinario
La parte superior de la porción pélvica de los uréteres drena principalmente en los nódulos ilíacos externos, mientras que la inferior drena en los nódulos ilíacos internos (fig. 6-48 A; tabla 6-7). Los vasos linfáticos procedentes de las caras superolaterales de la vejiga pasan a los nódulos linfáticos ilíacos externos, mientras que los que vienen del fondo y el cuello pasan a los nódulos linfáticos ilíacos internos. Algunos vasos del cuello de la vejiga drenan en los nódulos linfáticos sacros o ilíacos comunes. La mayoría de los vasos linfáticos de la uretra femenina y de la porción proximal de la uretra masculina pasan a los nódulos linfáticos ilíacos internos. No obstante, unos pocos vasos procedentes de la uretra femenina también pueden drenar en los nódulos sacros y, desde la uretra femenina distal, a los nódulos linfáticos inguinales.
Drenaje linfático del recto
Los vasos linfáticos de la mitad superior del recto se dirigen hacia los nódulos linfáticos mesentéricos inferiores, muchos de ellos pasando por los nódulos linfáticos pararrectales, localizados directamente sobre la capa muscular del recto, y/o por los nódulos linfáticos sacros (fig. 6-48 B; tabla 6-7). Los nódulos mesentéricos inferiores drenan en los nódulos linfáticos lumbares (de la cava/aórticos). Los vasos linfáticos de la mitad inferior del recto drenan directamente en los nódulos linfáticos sacros o, especialmente desde la porción distal de la ampolla, siguen a los vasos rectales medios para drenar en los nódulos linfáticos ilíacos internos.
Drenaje linfático de las vísceras pélvicas masculinas
Los vasos linfáticos del conducto deferente, los conductos eyaculadores y las porciones inferiores de las vesículas seminales drenan en los nódulos linfáticos ilíacos externos (fig. 6-48 C; tabla 6-7). Los vasos linfáticos de las porciones superiores de las vesículas seminales y la próstata desembocan principalmente en los nódulos ilíacos internos, pero parte del drenaje de estos últimos pasa a los nódulos sacros.
Drenaje linfático de las vísceras pélvicas femeninas
Los vasos linfáticos de los ovarios se unen a los de las tubas uterinas y a la mayor parte de los del fondo del útero, y siguen las venas ováricas a medida que ascienden hacia los nódulos linfáticos lumbares derechos e izquierdos (de la cava/aórticos) (fig. 6-48 D; tabla 6-7).
Los vasos linfáticos del útero drenan en muchas direcciones, viajando a lo largo de los vasos sanguíneos que lo irrigan y de los ligamentos que se insertan en él:
- La mayor parte de los vasos del fondo y de la porción superior del cuerpo del útero discurren paralelos a los vasos ováricos hacia los nódulos linfáticos lumbares (de la cava/aórticos), aunque algunos procedentes del fondo, especialmente los que están cerca de la entrada de las tubas uterinas y las inserciones de los ligamentos redondos, discurren por el ligamento redondo del útero hacia los nódulos linfáticos inguinales superficiales.
- Los vasos de la mayor parte del cuerpo del útero y algunos del cuello del útero discurren por dentro del ligamento ancho hacia los nódulos linfáticos ilíacos externos.
- Los vasos del cuello del útero también discurren junto a los vasos uterinos, por dentro de los ligamentos cervicales transversos hacia los nódulos linfáticos ilíacos internos, y junto a los ligamentos uterosacros hacia los nódulos linfáticos sacros.
Los vasos linfáticos de la vagina drenan las distintas porciones de la vagina del siguiente modo:
- Porción superior, hacia los nódulos linfáticos ilíacos internos y externos.
- Porción media, hacia los nódulos linfáticos ilíacos internos.
- Porción inferior, hacia los nódulos linfáticos ilíacos comunes y sacros (fig. 6-48; tabla 6-7).
- Orificio vaginal, hacia los nódulos linfáticos inguinales superficiales.