03. Vísceras de la Cavidad Torácica
En una sección transversal se aprecia que la cavidad torácica tiene forma de riñón: un espacio transversalmente oval profundamente hendido posteriormente por la columna vertebral torácica y las cabezas, y los cuellos de las costillas que se articulan con ella (fig. 4-30 A). La cavidad torácica está dividida en tres compartimentos (fig. 4-30 A y C):
- Las cavidades pulmonares derecha e izquierda, compartimentos bilaterales, que contienen los pulmones y las pleuras (membranas de revestimiento), y ocupan la mayor parte de la cavidad torácica.
- Un compartimento central, el mediastino, que se interpone entre las dos cavidades pulmonares separándolas y contiene el resto de las estructuras torácicas —el corazón, las porciones torácicas de los grandes vasos, la porción torácica de la tráquea, el esófago, el timo y otras estructuras (ej. nódulos linfáticos). Se extiende verticalmente desde la apertura torácica superior hasta el diafragma y anteroposteriormente desde el esternón hasta los cuerpos de las vértebras torácicas.
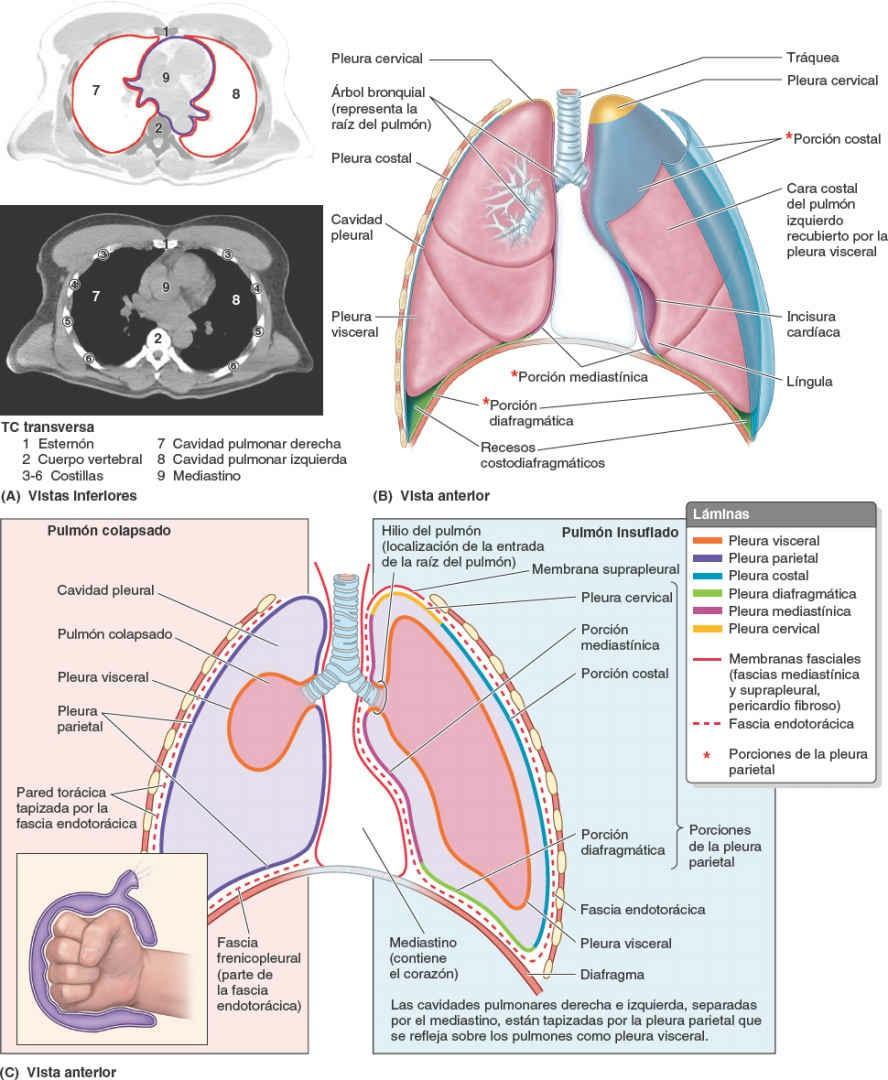
Pleuras, pulmones, tráquea y árbol bronquial
Cada cavidad pulmonar (derecha e izquierda) está revestida por una membrana pleural (pleura) que también se refleja y cubre la superficie externa de los pulmones que ocupan las cavidades (fig. 4-30 B y C). Para visualizar la relación entre las pleuras y los pulmones, basta con apretar con el puño un globo poco inflado (fig. 4-30 C). La parte interior de la pared del globo (adyacente al puño, que representa el pulmón) es comparable a la pleura visceral; la pared externa restante del globo representa la pleura parietal. La cavidad entre las dos capas del globo, aquí llena de aire, es análoga a la cavidad pleural, pero esta contiene únicamente una fina película de líquido. En la muñeca (que representa la raíz del pulmón), las paredes internas y externas del globo son continuas, como lo son las hojas visceral y parietal de la pleura, que juntas forman el saco pleural. Adviértase que el pulmón se halla fuera del saco pleural, aunque rodeado por este, al igual que el puño está rodeado por el globo, pero fuera de este.
El recuadro de la figura 4-30 C también ayuda a comprender el desarrollo de los pulmones y de la pleura. Durante el período embrionario, los pulmones en desarrollo se invaginan en (crecen hacia) los conductos pericardioperitoneales, los precursores de las cavidades pleurales. El epitelio celómico invaginado cubre los primordios de los pulmones y se convierte en la pleura visceral de la misma manera en que el globo cubre el puño. El epitelio que reviste las paredes de los conductos pericardioperitoneales forma la pleura parietal. Durante la embriogénesis, las cavidades pleurales se separan de las cavidades pericárdica y peritoneal.
Pleuras
Cada pulmón está revestido y rodeado por un saco pleural seroso que consta de dos membranas continuas: la pleura visceral, que cubre los pulmones formando su brillante superficie externa, y la pleura parietal que reviste las cavidades pulmonares (fig. 4-30 B y C).
La cavidad pleural —el potencial espacio entre las hojas de la pleura— contiene una lámina capilar de líquido seroso pleural, que lubrica las superficies pleurales y permite a las hojas de la pleura deslizarse suavemente una sobre otra durante la respiración. La tensión superficial del líquido pleural proporciona la cohesión que mantiene la superficie del pulmón en contacto con la pared torácica; por consiguiente, el pulmón se expande y se llena de aire cuando se expande el tórax y mientras sigue siendo posible el deslizamiento, de modo similar a una capa de agua entre dos placas de vidrio.
La pleura visceral (pleura pulmonar) cubre íntimamente al pulmón y se adhiere a todas sus superficies, incluida la situada dentro de las fisuras horizontal y oblicua (figs. 4-30 B y C, y 4-31 A). En el cadáver, la pleura visceral no puede disecarse de la superficie del pulmón. Dota al pulmón de una superficie lisa resbaladiza, permitiéndole moverse libremente sobre la pleura parietal. La pleura visceral se continúa con la pleura parietal en el hilio del pulmón, por donde entran y salen de este las diferentes estructuras que forman la raíz del pulmón (ej. bronquios y vasos pulmonares) (fig. 4-30 C).
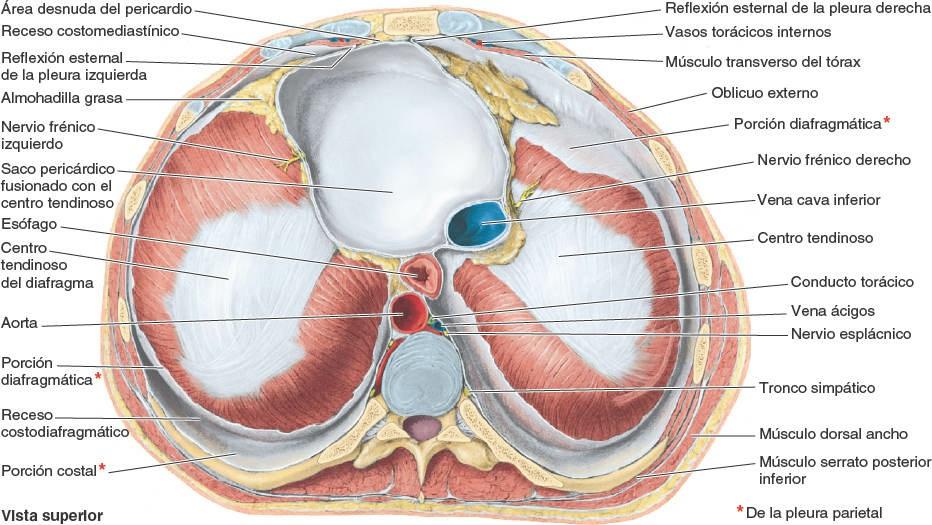
La pleura parietal reviste las cavidades pulmonares, adhiriéndose de ese modo a la pared torácica, el mediastino y el diafragma. Es más gruesa que la pleura visceral, y en las disecciones quirúrgicas y del cadáver puede separarse de las superficies que cubre. La pleura parietal consta de tres porciones —costal, mediastínica y diafragmática— y de la pleura cervical.
La porción costal de la pleura parietal (pleura costal o costovertebral) recubre las superficies internas de la pared torácica (figs. 4-30 B y C, y 4-32). Está separada de la cara interna de la pared torácica (esternón, costillas, cartílagos costales, músculos y membranas intercostales, y los lados de las vértebras torácicas) por la fascia endotorácica. Esta fina membrana extrapleural de tejido conectivo laxo forma un plano de separación natural para la separación quirúrgica de la pleura costal de la pared torácica.
La porción mediastínica de la pleura parietal (pleura mediastínica) recubre las caras laterales del mediastino, el compartimento de tejidos y órganos que separa las cavidades pulmonares y sus sacos pleurales. Se continúa superiormente en la raíz del cuello como pleura cervical. Se continúa anterior y posteriormente con la pleura costal, e inferiormente con la pleura diafragmática. Superior a la raíz del pulmón, la pleura mediastínica es una lámina continua que pasa anteroposteriormente entre el esternón y la columna vertebral. En el hilio del pulmón, la pleura mediastínica se refleja lateralmente en la raíz del pulmón para hacerse continua con la pleura visceral.
La porción diafragmática de la pleura parietal (pleura diafragmática) recubre la cara superior o torácica del diafragma a cada lado del mediastino, excepto a lo largo de sus inserciones costales (orígenes) y donde el diafragma se fusiona con el pericardio, la membrana fibroserosa que rodea al corazón (figs. 4-30 B y C, y 4-32). Una fina lámina más elástica de la fascia endotorácica, la fascia frenicopleural, conecta la pleura diafragmática con las fibras musculares del diafragma (fig. 4-30 C).
La pleura cervical cubre el vértice del pulmón (la parte del pulmón que se extiende superiormente a través de la apertura superior del tórax hacia el interior de la raíz del cuello (figs. 4-30 B y C, y 4-31 A). Es una continuación superior de las porciones costal y mediastínica de la pleura parietal. La pleura cervical forma una cúpula en forma de copa (cúpula pleural) sobre el vértice que alcanza su cima 2-3 cm por encima del nivel del tercio medio de la clavícula y a la altura del cuello de la 1ª costilla. La pleura cervical está reforzada por una extensión fibrosa de la fascia endotorácica, la membrana suprapleural (fascia de Sibson). La membrana se inserta en el borde interno de la 1ª costilla y en el proceso transverso de la vértebra C7 (fig. 4-30 C).
Las líneas relativamente abruptas a lo largo de las cuales la pleura parietal cambia de dirección (se refleja) desde una a otra pared de la cavidad pleural son las líneas de reflexión pleural (figs. 4-31 y 4-32). Tres líneas de reflexión pleural delimitan la extensión de las cavidades pulmonares de cada lado: las líneas esternal, costal y diafragmática. Los contornos de las cavidades pulmonares derecha e izquierda son asimétricos (es decir, no son imágenes especulares el uno del otro) debido a que el corazón está girado y se extiende hacia el lado izquierdo, dejando una impronta mayor en la cavidad izquierda que en la derecha.
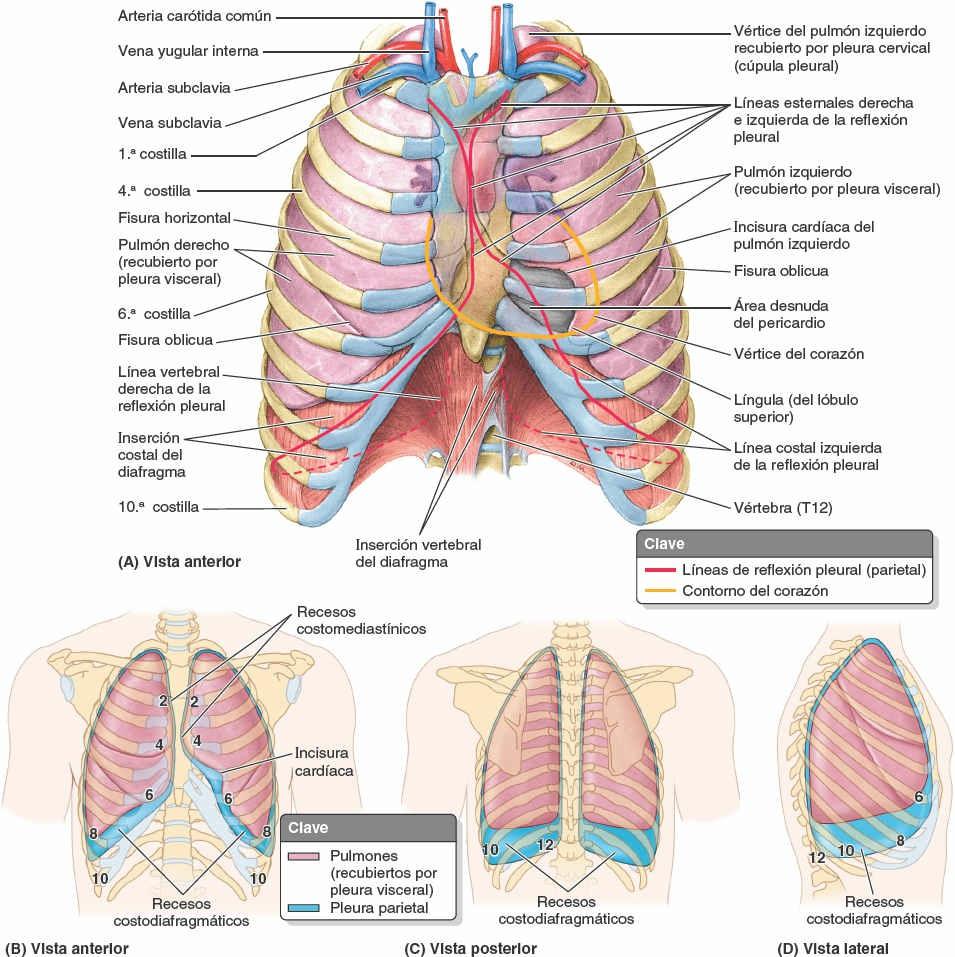
La desviación del corazón hacia el lado izquierdo afecta sobre todo a las líneas de reflexión pleural esternales derecha e izquierda, que son asimétricas. Las líneas esternales son agudas o abruptas y aparecen donde la pleura costal se continúa anteriormente con la pleura mediastínica. Empezando superiormente desde las cúpulas (fig. 4-31 A), las líneas de reflexión esternales derecha e izquierda discurren a nivel inferomedial, pasando posteriores a las articulaciones esternoclaviculares para encontrarse en la línea media anterior, posterior al esternón al nivel de su ángulo. Entre los niveles de los cartílagos costales 2º-4º, las líneas derecha e izquierda descienden en contacto. Los sacos pleurales incluso pueden solaparse uno con otro.
La línea de reflexión pleural esternal del lado derecho continúa inferiormente en la línea media anterior hacia la cara posterior del proceso xifoides (al nivel del 6º cartílago costal), donde gira lateralmente (fig. 4-31). La línea de reflexión esternal en el lado izquierdo, sin embargo, desciende en la línea media anterior sólo hasta el nivel del 4º cartílago costal. Aquí pasa hacia el borde izquierdo del esternón y continúa inferiormente hasta el 6º cartílago costal, creando una incisura poco profunda a medida que discurre lateral hacia un área de contacto directo entre el pericardio (saco del corazón) y la pared torácica anterior. Esta incisura poco profunda en el saco pleural y el «área desnuda» de contacto del pericardio con la pared anterior (figs. 4-31 y 4-32) es importante para la pericardiocentesis.
Las líneas de reflexión pleural costal son continuaciones agudas de las líneas esternales y se encuentran donde la pleura costal se continúa con la pleura diafragmática inferiormente. La línea costal derecha avanza lateralmente desde la línea media anterior. Sin embargo, y debido a la existencia del área desnuda del pericardio en el lado izquierdo, la línea costal izquierda comienza en la línea medioclavicular; por lo demás, las líneas costales derecha e izquierda son simétricas y avanzan lateralmente, posteriormente, y después medialmente, pasando de forma oblicua a través de la 8º costilla en la línea medioclavicular y la 10ª costilla en la línea axilar media, haciéndose continuas posteriormente con las líneas vertebrales en los cuellos de las costillas 12ª inferior a ellas.
Las líneas de reflexión pleural vertebrales son mucho más redondeadas, y son reflexiones graduales que se encuentran donde la pleura costal se continúa con la pleura mediastínica posteriormente. Estas líneas son paralelas a la columna vertebral y discurren en los planos paravertebrales desde el nivel de T1 hasta T12, donde continúan con las líneas costales.
Durante la espiración, los pulmones no ocupan por completo las cavidades pleurales; de este modo, la pleura diafragmática periférica está en contacto con las porciones más inferiores de la pleura costal. Los espacios pleurales potenciales en esa zona se denominan recesos costodiafragmáticos, unos «surcos» revestidos de pleura que rodean la convexidad superior del diafragma dentro de la pared torácica (figs. 4-30 B, 4-32 y 4-33 C). Unos recesos pleurales similares, pero de menor tamaño, se localizan posteriores al esternón, donde la pleura costal está en contacto con la pleura mediastínica. Los espacios potenciales de esa zona se denominan recesos costomediastínicos. El receso izquierdo es mayor (menos ocupado) debido a que la incisura cardíaca del pulmón izquierdo es más pronunciada que la incisura correspondiente en el saco pleural. Durante la inspiración profunda, los bordes inferiores de los pulmones se desplazan a mayor distancia en el interior de los recesos pleurales, y se retiran de ellos durante la espiración (fig. 4-33 B y C).

Pulmones
Los pulmones son los órganos vitales de la respiración. Su función principal es oxigenar la sangre poniendo el aire inspirado en estrecha relación con la sangre venosa de los capilares pulmonares. Aunque los pulmones de un cadáver pueden estar contraídos, firmes al tacto y descoloridos, los pulmones sanos de un individuo vivo normalmente son ligeros, blandos y esponjosos, y ocupan por completo las cavidades pulmonares. También son elásticos y se retraen alrededor de un tercio de su tamaño cuando se abre la cavidad torácica (fig. 4-30 C). Los pulmones están separados uno de otro por el mediastino. Cada pulmón tiene (figs. 4-33 y 4-34):
- Un vértice, el extremo superior romo del pulmón que asciende por encima del nivel de la 1ª costilla hacia el interior de la raíz del cuello, que está cubierto por pleura cervical.
- Una base, la superficie inferior cóncava del pulmón, opuesta al vértice, que descansa y se acomoda sobre la cúpula homolateral del diafragma.
- Dos o tres lóbulos, creados por una o dos fisuras.
- Tres caras (costal, mediastínica y diafragmática).
- Tres bordes (anterior, inferior y posterior).
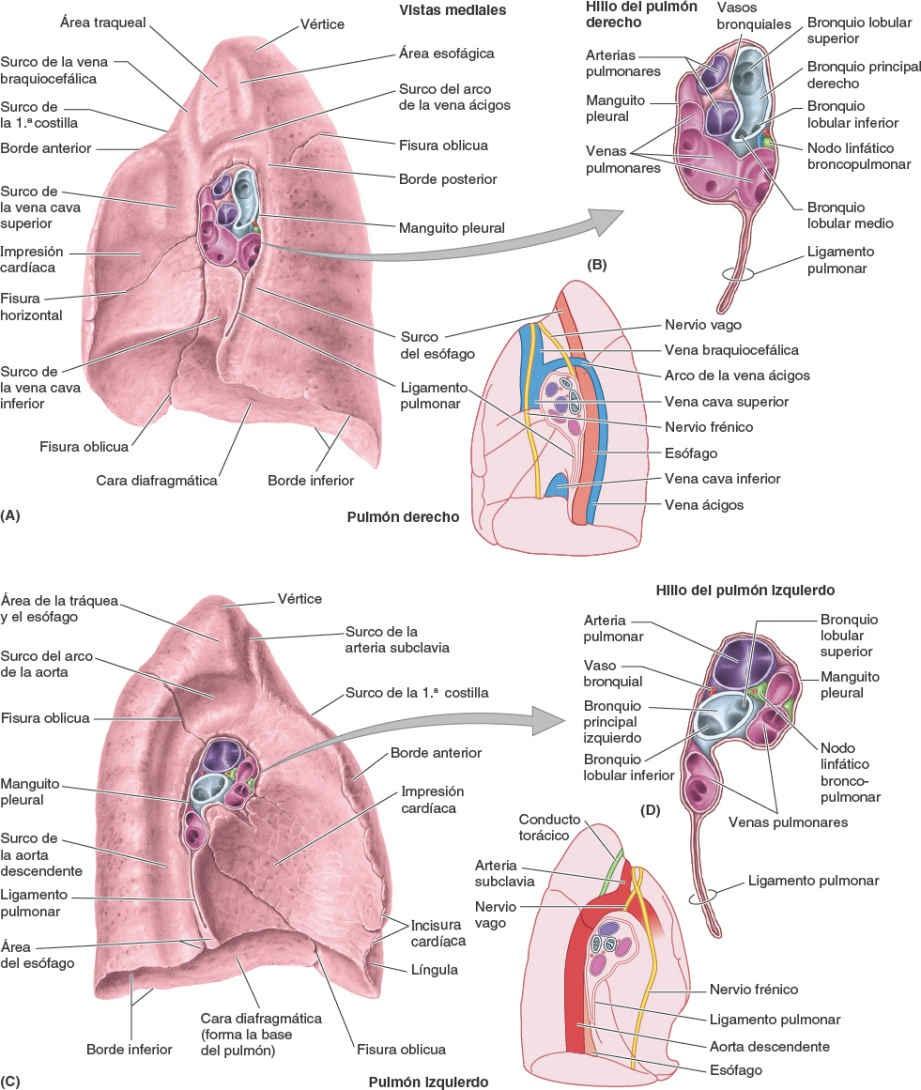
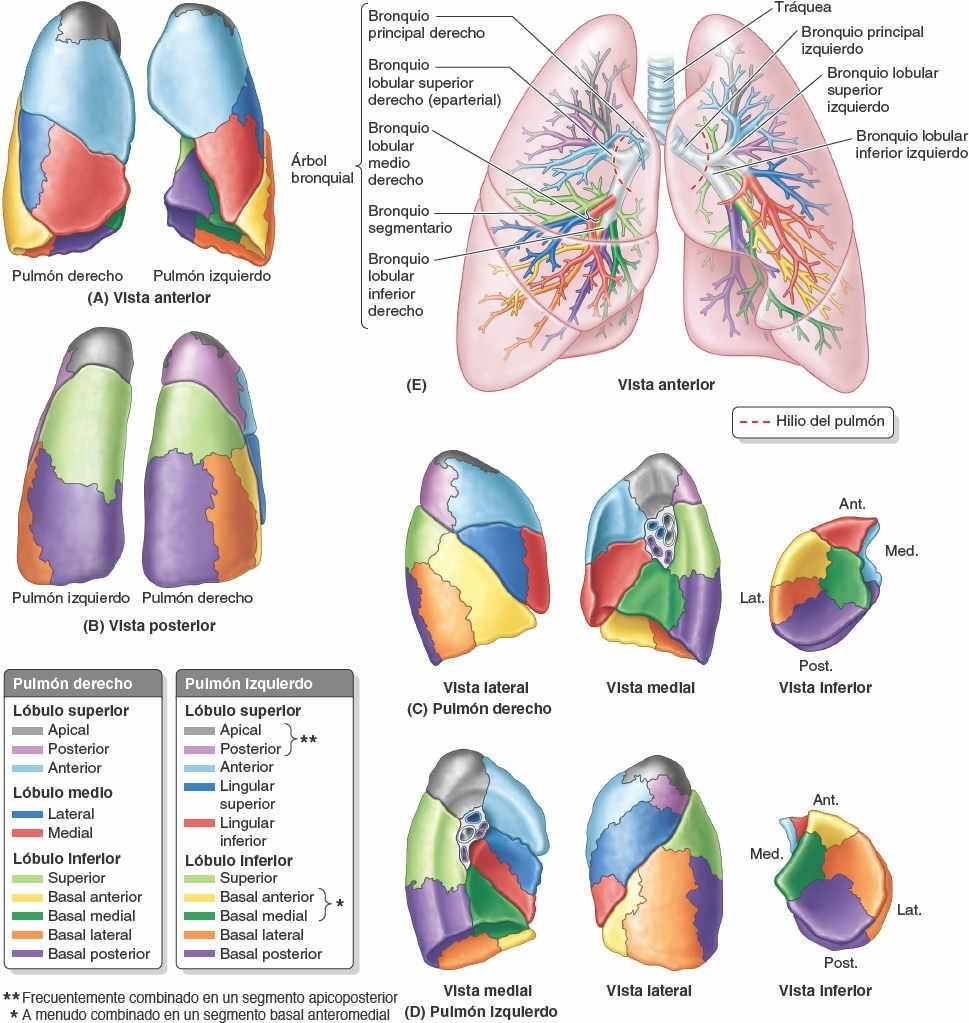
El pulmón derecho presenta unas fisuras oblicua derecha y horizontal que lo dividen en tres lóbulos derechos: superior, medio e inferior. El pulmón derecho es más grande y pesado que el izquierdo, aunque es más corto y ancho debido a que la cúpula derecha del diafragma es más alta y el corazón y el pericardio protruyen más hacia la izquierda. El borde anterior del pulmón derecho es relativamente recto. El pulmón izquierdo tiene una única fisura oblicua izquierda que lo divide en dos lóbulos izquierdos, superior e inferior. El borde anterior del pulmón izquierdo presenta una profunda incisura cardíaca, una hendidura debida a la desviación hacia el lado izquierdo del vértice del corazón. Esta incisura deprime fundamentalmente la cara anteroinferior del lóbulo superior. A menudo, esta hendidura crea una prolongación delgada, en la porción más inferior y anterior del lóbulo izquierdo, en forma de lengua, la língula, que se extiende por debajo de la incisura cardíaca y se desliza hacia dentro y hacia fuera del receso costomediastínico durante la inspiración y la espiración (figs. 4-30 B, 4-31 A y 4-34 C).
Los pulmones de un cadáver embalsamado, normalmente firmes al tacto, muestran las impresiones formadas por las estructuras adyacentes a él, como las costillas, el corazón y los grandes vasos (figs. 4-33 A y 4-34 A y C). Estas marcas proporcionan indicios de las relaciones de los pulmones; sin embargo, sólo las impresiones cardíacas son evidentes durante la cirugía y en el cadáver fresco.
La cara costal del pulmón es grande, lisa y convexa. Está relacionada con la pleura costal, que la separa de las costillas, los cartílagos costales y los músculos intercostales íntimos (fig. 4-33 C). La porción posterior de la cara costal se relaciona con los cuerpos de las vértebras torácicas y en ocasiones se denomina porción vertebral de la cara costal.
La cara mediastínica del pulmón es cóncava debido a su relación con el mediastino medio, que contiene el pericardio y el corazón (fig. 4-34). La cara mediastínica incluye el hilio, que recibe la raíz del pulmón. En el cadáver embalsamado se observa un surco del esófago y una impresión cardíaca del corazón en la cara mediastínica del pulmón derecho. Debido a que dos tercios del corazón se sitúan a la izquierda de la línea media, la impresión cardíaca sobre la cara mediastínica del pulmón izquierdo es mucho más grande. Esta cara del pulmón izquierdo también muestra el surco continuo y prominente del arco de la aorta y la aorta descendente, así como el surco más pequeño del esófago (fig. 4-34 C).
La cara diafragmática del pulmón, que también es cóncava, forma la base del pulmón, que descansa sobre la cúpula del diafragma. La concavidad es más profunda en el pulmón derecho debido a la posición más alta de la cúpula derecha, que recubre el hígado. Lateralmente y posteriormente, la cara diafragmática está limitada por un margen agudo y fino (borde inferior) que se proyecta en el receso costodiafragmático de la pleura (figs. 4-33 C y 4-34).
El borde anterior del pulmón es donde las caras costal y mediastínica se encuentran anteriormente y cubren el corazón. La incisura cardíaca indenta este borde del pulmón izquierdo. El borde inferior del pulmón circunscribe la cara diafragmática del pulmón y separa esta cara de las caras costal y mediastínica. El borde posterior del pulmón es donde las caras costal y mediastínica se encuentran posteriormente; es amplio y redondeado y se sitúa en la cavidad formada en el lado de la región torácica de la columna vertebral.
Los pulmones se fijan al mediastino por las raíces de los pulmones —esto es, los bronquios (y los vasos bronquiales asociados), las arterias pulmonares, las venas pulmonares superiores e inferiores, los plexos nerviosos pulmonares (simpático, parasimpático y fibras aferentes viscerales) y los vasos linfáticos (fig. 4-34). Si se secciona la raíz del pulmón antes de (medial a) la ramificación del bronquio principal (primario) y la arteria pulmonar, su disposición habitual es:
- La arteria pulmonar está más superior en la raíz izquierda (el bronquio lobular superior, o bronquio epiarterial, puede estar más superior en la raíz derecha).
- Las venas pulmonares superiores e inferiores son las más anteriores e inferiores, respectivamente.
- El bronquio principal se sitúa contra y aproximadamente en el centro del límite posterior, con los vasos bronquiales discurriendo sobre su superficie externa (normalmente sobre la cara posterior en este punto).
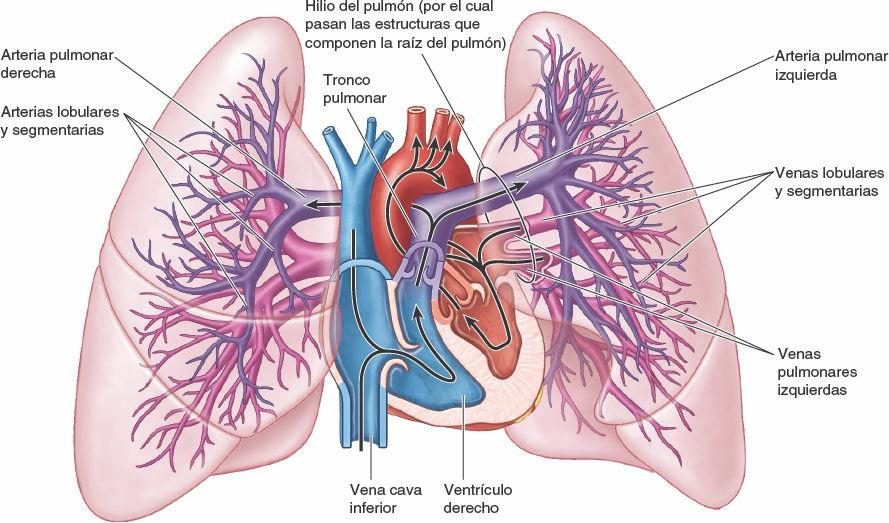
El hilio del pulmón es un área en forma de cuña en la cara mediastínica de cada pulmón, por la cual las estructuras que forman la raíz del pulmón entran o salen del pulmón (fig. 4-34 B y D). El hilio («entrada») puede compararse con el área de tierra donde la raíz de una planta entra en el suelo. Medial al hilio, la raíz del pulmón se incluye dentro del área de continuidad entre las hojas parietal y visceral de la pleura —el manguito pleural (mesoneumo)—.
Inferior a la raíz del pulmón, esta continuidad entre la pleura parietal y la visceral forma el ligamento pulmonar, que se extiende entre el pulmón y el mediastino, inmediatamente anterior al esófago (fig. 4-34 A a D). El ligamento pulmonar consta de una doble capa de pleura separada por una pequeña cantidad de tejido conectivo. Cuando se corta la raíz del pulmón y este se extirpa, el ligamento pulmonar parece colgar de la raíz. Para visualizar la raíz del pulmón, el manguito pleural que lo rodea y el ligamento pulmonar que cuelga de ella, póngase una bata de laboratorio muy grande y abduzca su miembro superior. Su antebrazo se puede comparar a la raíz del pulmón, y la manga de la bata representa el manguito pleural que la rodea. El ligamento pulmonar se puede comparar con la manga floja que cuelga de su antebrazo. Su muñeca, su mano y sus dedos en abducción representan las estructuras ramificadas de la raíz —los bronquios y los vasos pulmonares.
Tráquea y árbol bronquial
Desde su inicio en la laringe, las paredes de las vías respiratorias están sostenidas por anillos de cartílago hialino en forma de herradura o de C. La vía respiratoria sublaríngea constituye la tráquea y el árbol bronquial. La tráquea (que se describe con el mediastino superior, más adelante) está situada dentro del mediastino superior. Se bifurca a nivel del plano transverso del tórax (o ángulo del esternón) en bronquios principales, uno para cada pulmón, que pasan inferolateralmente para entrar en los pulmones por los hilios (fig. 4-35 E).
- El bronquio principal derecho es más ancho y corto, y discurre más vertical, que el bronquio principal izquierdo cuando pasa directamente hacia el hilio pulmonar.
- El bronquio principal izquierdo discurre inferolateralmente, inferior al arco de la aorta y anterior al esófago y la aorta torácica, para alcanzar el hilio pulmonar.
Dentro de los pulmones, las ramas bronquiales se ramifican de manera constante para formar el árbol bronquial. Adviértase que las ramas del árbol bronquial son componentes de la raíz de cada pulmón (compuesta por ramas de la arteria pulmonar y venas, así como por los bronquios).
Cada bronquio principal (primario) se divide en bronquios lobulares (secundarios), dos en el izquierdo y tres en el derecho, cada uno de los cuales abastece a un lóbulo del pulmón. Cada bronquio lobular se divide en varios bronquios segmentarios (terciarios) que abastecen los segmentos broncopulmonares (figs. 4-35 y 4-36).
Los segmentos broncopulmonares:
- Son las subdivisiones más grandes de un lóbulo.
- Son segmentos del pulmón de forma piramidal, con sus vértices orientados hacia la raíz del pulmón y sus bases hacia la superficie pleural.
- Están separados de los segmentos adyacentes por tabiques de tejido conectivo.
- Están abastecidos independientemente por un bronquio segmentario y una rama terciaria de la arteria pulmonar.
- Se denominan según el bronquio segmentario que los abastece.
- Drenan a través de las porciones intersegmentarias de las venas pulmonares situadas en el tejido conectivo entre segmentos adyacentes a los que drenan.
- Normalmente son de 18 a 20 (10 en el pulmón derecho: 8-10 en el pulmón izquierdo, dependiendo de la combinación de segmentos).
- Son quirúrgicamente resecables.
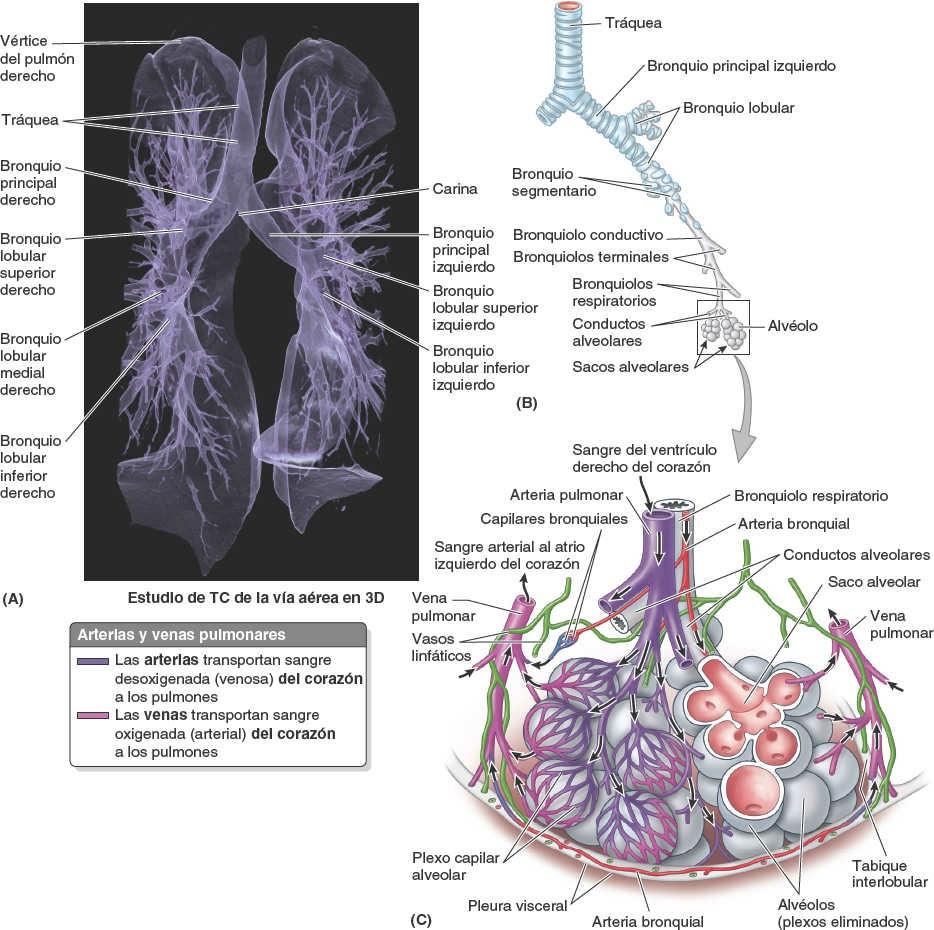
Más allá de los bronquios segmentarios terciarios (fig. 4-35 B) hay de 20 a 25 generaciones de ramificaciones, bronquiolos de conducción, que finalmente dan lugar a los bronquiolos terminales, los bronquiolos de conducción más pequeños (fig. 4-36). Los bronquiolos carecen de cartílago en sus paredes. Los bronquiolos de conducción transportan aire, pero no poseen glándulas ni alvéolos. Cada bronquiolo terminal da origen a varias generaciones de bronquiolos respiratorios, que se caracterizan por la presencia dispersa de evaginaciones saculares de paredes finas (los alvéolos) que se extienden desde su luz. Los alvéolos pulmonares constituyen la unidad estructural básica de intercambio de gases en el pulmón. Debido a la presencia de los alvéolos, los bronquiolos respiratorios están implicados tanto en el transporte de aire como en el intercambio de gases. Cada bronquiolo respiratorio da origen a 2-11 conductos alveolares, cada uno de los cuales origina a su vez 5-6 sacos alveolares.
Los conductos alveolares son vías respiratorias alargadas, densamente revestidas de alvéolos, que conducen a unos espacios comunes, los sacos alveolares, en los cuales se abren los racimos de alvéolos. Se desarrollan nuevos alvéolos hasta aproximadamente los 8 años de edad, momento en que hay unos 300 millones de alvéolos.
Vascularización de los pulmones y las pleuras
Cada pulmón tiene una arteria pulmonar que lo irriga y dos venas pulmonares que drenan la sangre procedente de él (fig. 4-37). Las arterias pulmonares derecha e izquierda se originan del tronco pulmonar a nivel del ángulo esternal y transportan sangre pobre en oxígeno («venosa») hacia los pulmones para su oxigenación. (En las ilustraciones anatómicas suelen colorearse en azul, como las venas.) Cada arteria pulmonar pasa a formar parte de la raíz del pulmón correspondiente y se divide secundariamente en arterias lobulares. Las arterias lobulares superiores derecha e izquierda para el lóbulo superior se originan primero, antes de entrar en el hilio.
Continuando dentro del pulmón, la arteria desciende posterolateral al bronquio principal como arteria lobular inferior del pulmón izquierdo y como una arteria intermedia que se dividirá en arterias lobulares inferior y media del pulmón derecho.
Las arterias lobulares se dividen en arterias segmentarias terciarias. Las arterias y los bronquios están emparejados en el pulmón, se ramifican simultáneamente y recorren caminos paralelos. En consecuencia, un par formado por una arteria lobular y un bronquio lobular secundarios abastecen cada lóbulo, y un par formado por una arteria segmentaria y un bronquio segmentario terciarios abastecen cada segmento broncopulmonar del pulmón, con la arteria situada, normalmente, en la cara anterior del bronquio correspondiente.
Dos venas pulmonares, una vena pulmonar superior e inferior en cada lado, transportan sangre rica en oxígeno («arterial») desde los correspondientes lóbulos de cada pulmón hasta el atrio izquierdo del corazón. La vena lobular media es tributaria de la vena pulmonar superior derecha. (En las ilustraciones anatómicas, las venas pulmonares suelen colorearse de rojo o violeta, como las arterias.) Las venas pulmonares siguen en el pulmón un curso independiente de las arterias y los bronquios, discurriendo entre y recibiendo sangre desde los segmentos broncopulmonares adyacentes a medida que se dirigen hacia el hilio. Excepto en la región central, perihiliar, del pulmón, las venas procedentes de la pleura visceral y de la circulación venosa bronquial drenan en las venas pulmonares, un volumen de sangre poco oxigenada relativamente pequeño que entra en el gran volumen de sangre bien oxigenada que retorna al corazón. Las venas de la pleura parietal se unen a las venas sistémicas en las partes adyacentes de la pared torácica.
Las arterias bronquiales proporcionan sangre para nutrir las estructuras que componen la raíz de los pulmones, los tejidos de sostén de los pulmones y la pleura visceral (fig. 4-38 A). Las dos arterias bronquiales izquierdas normalmente se originan de forma directa en la aorta torácica. La única arteria bronquial derecha puede originarse también directamente de la aorta. Sin embargo, es más frecuente que se origine indirectamente, bien de la porción proximal de una de las arterias intercostales posteriores superiores (en general de la 3ª arteria intercostal posterior derecha) o bien de un tronco común con la arteria bronquial superior izquierda.
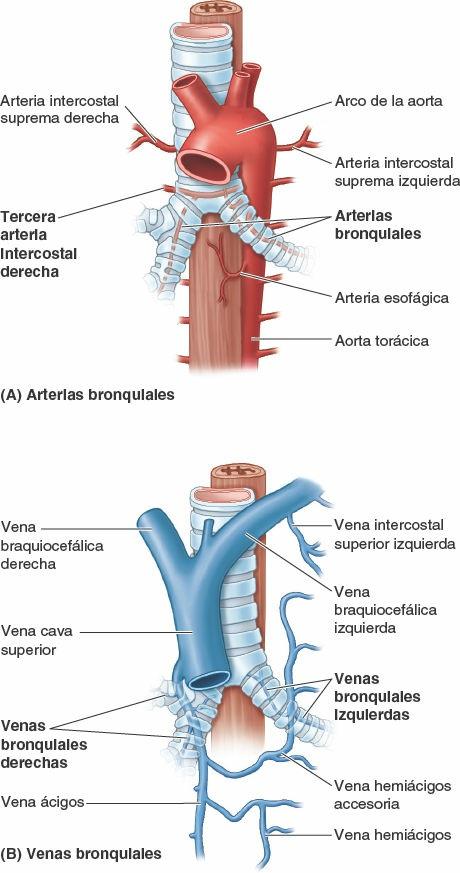
Las pequeñas arterias bronquiales dan ramas para la parte superior del esófago y luego discurren, típicamente, a lo largo de las caras posteriores de los bronquios principales, irrigando a estos y sus ramas hasta los bronquiolos respiratorios. (Sin embargo, hay variaciones como las que se muestran en las figs. 4-63 y 4-69, que representan la disección de un cadáver.) Las ramas más distales de las arterias bronquiales se anastomosan con ramas de las arterias pulmonares en las paredes de los bronquiolos y en la pleura visceral. La pleura parietal es irrigada por las arterias que irrigan la pared torácica.
Las venas bronquiales (fig. 4-38 B) drenan sólo una parte de la sangre aportada a los pulmones por las arterias bronquiales, principalmente aquella que se distribuye hacia la porción más proximal de la raíz de los pulmones o cerca de esta. El resto de la sangre es drenada por las venas pulmonares, específicamente la que procede de la pleura visceral, las regiones más periféricas del pulmón y los componentes distales de la raíz del pulmón. La vena bronquial derecha drena en la vena ácigos, mientras que la vena bronquial izquierda drena en la vena hemiácigos accesoria o en la vena intercostal superior izquierda. Las venas bronquiales reciben también algo de sangre de las venas esofágicas.
Los plexos linfáticos pulmonares se comunican libremente (fig. 4-39). El plexo linfático superficial (subpleural) se sitúa profundo a la pleura visceral y drena el parénquima (tejido) pulmonar y la pleura visceral. Los vasos linfáticos de este plexo superficial drenan en los nódulos linfáticos broncopulmonares (nódulos linfáticos hiliares) en la región del hilio pulmonar.
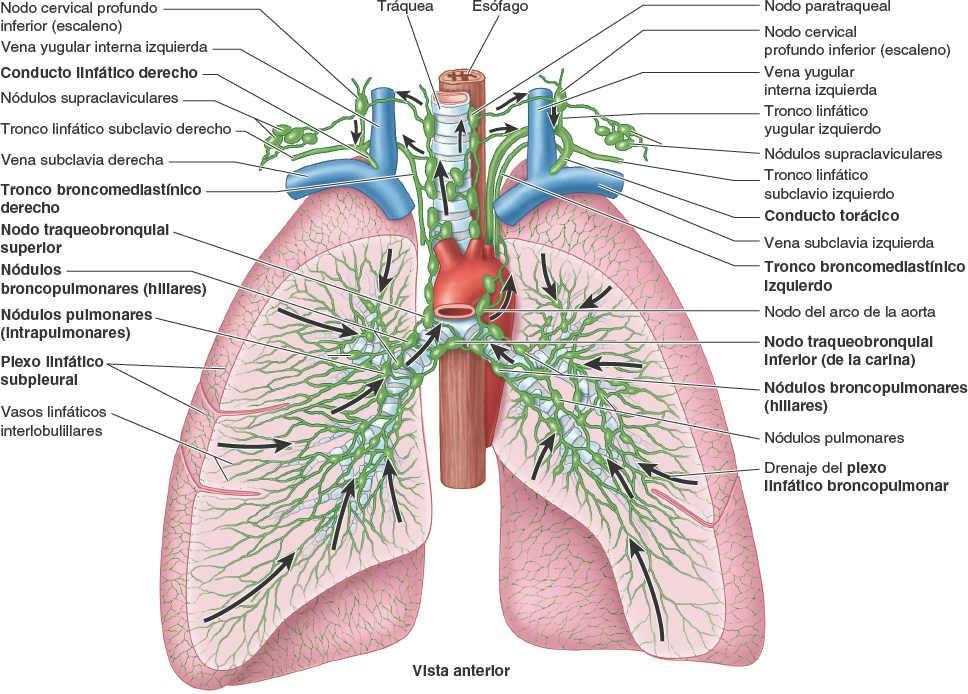
El plexo linfático broncopulmonar profundo se localiza en la submucosa de los bronquios y en el tejido conectivo peribronquial. Está dedicado principalmente al drenaje de las estructuras que forman la raíz del pulmón. Los vasos linfáticos de este plexo profundo drenan inicialmente en los nódulos linfáticos pulmonares intrínsecos, situados a lo largo de los bronquios lobulares. Los vasos linfáticos de estos nódulos se continúan siguiendo los vasos bronquiales y pulmonares hasta el hilio del pulmón, donde drenan también en los nódulos linfáticos broncopulmonares.
A partir de ellos, la linfa procedente tanto del plexo linfático profundo como del superficial drena en los nódulos linfáticos traqueobronquiales superiores e inferiores, superior e inferiormente a la bifurcación de la tráquea y los bronquios principales, respectivamente. El pulmón derecho drena sobre todo a través de los sucesivos grupos de nódulos del lado derecho, y el lóbulo superior del pulmón izquierdo drena principalmente a través de los nódulos correspondientes del lado izquierdo. Sin embargo, muchos, aunque no todos, los linfáticos del lóbulo más inferior del pulmón izquierdo drenan en los nódulos traqueobronquiales superiores derechos; a continuación, la linfa sigue la vía de drenaje del lado derecho.
La linfa de los nódulos linfáticos traqueobronquiales pasa a los troncos linfáticos broncomediastínicos derecho e izquierdo, los principales conductos linfáticos que drenan las vísceras torácicas. Normalmente, estos troncos terminan a cada lado en los ángulos venosos (uniones de las venas yugular interna y subclavia); sin embargo, el tronco broncomediastínico derecho puede fusionarse primero con otros troncos linfáticos, convergiendo aquí para formar el corto conducto linfático derecho. El tronco broncomediastínico izquierdo puede terminar en el conducto torácico. La linfa de la pleura parietal drena en los nódulos linfáticos de la pared torácica (intercostales, paraesternales, mediastínicos y frénicos). Una minoría de los vasos linfáticos de la pleura parietal cervical drena en los nódulos linfáticos axilares.
Nervios de los pulmones y las pleuras
Los nervios de los pulmones y la pleura visceral derivan de los plexos pulmonares localizados anterior y posteriormente (sobre todo) a las raíces de los pulmones (fig. 4-40). Estas redes nerviosas contienen fibras parasimpáticas, simpáticas y aferentes viscerales.
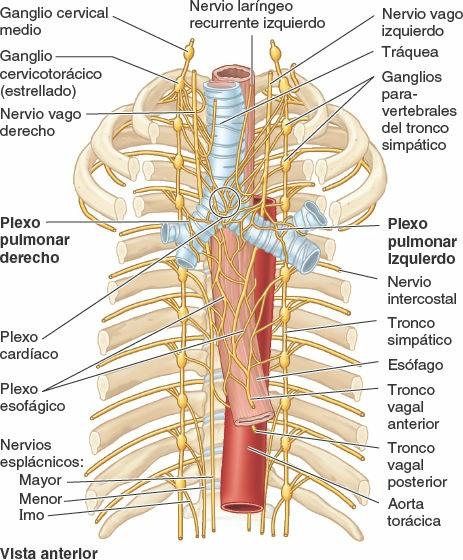
Las fibras parasimpáticas del plexo pulmonar son fibras presinápticas del nervio vago (NC X). Hacen sinapsis con las células ganglionares parasimpáticas (cuerpos celulares de las neuronas postsinápticas) que se localizan en los plexos pulmonares y a lo largo de las ramas del árbol bronquial. Las fibras parasimpáticas son motoras para el músculo liso del árbol bronquial (broncoconstrictoras), inhibidoras para los vasos pulmonares (vasodilatadoras) y secretoras para las glándulas del árbol bronquial (secretomotoras).
Las fibras simpáticas de los plexos pulmonares son fibras postsinápticas. Sus cuerpos celulares (células ganglionares simpáticas) están en los ganglios simpáticos paravertebrales de los troncos simpáticos. Las fibras simpáticas son inhibidoras para el músculo bronquial (broncodilatadoras), motoras para los vasos pulmonares (vasoconstrictoras) e inhibidoras para las glándulas alveolares del árbol bronquial, células epiteliales secretoras de los alvéolos de tipo II (fig. 4-36).
Las fibras aferentes viscerales de los plexos pulmonares son tanto reflejas (conducen la sensibilidad subconsciente asociada a reflejos que controlan funciones) como nociceptivas (conducen impulsos dolorosos generados en respuesta a estímulos dolorosos o nocivos, como irritantes químicos, isquemia o estiramiento excesivo).
Las fibras aferentes viscerales reflejas con los cuerpos celulares en el ganglio sensitivo del nervio vago (NC X) acompañan a las fibras parasimpáticas, transportando impulsos centralmente desde las terminaciones nerviosas asociadas con:
- La mucosa bronquial, probablemente en relación con la sensibilidad táctil del reflejo tusígeno.
- Los músculos bronquiales, posiblemente implicados en la percepción del estiramiento.
- El tejido conectivo interalveolar, en asociación con los reflejos de Hering-Breuer (mecanismo que tiende a limitar los desplazamientos respiratorios).
- Las arterias, actuando como barorreceptores (receptores sensibles a la presión arterial).
- Las venas pulmonares, actuando como quimiorreceptores (receptores sensibles a las concentraciones de gases en sangre).
Las fibras aferentes nociceptivas procedentes de la pleura visceral y los bronquios acompañan a las fibras simpáticas a través del tronco simpático hasta los ganglios sensitivos de los nervios espinales torácicos superiores, mientras que las que proceden de la tráquea acompañan a las fibras parasimpáticas hasta el ganglio sensitivo del nervio vago (NC X).
Los nervios de la pleura parietal derivan de los nervios intercostales y frénicos. La pleura costal y la porción periférica de la pleura diafragmática están inervadas por los nervios intercostales. Estos transportan las sensaciones de presión y dolor. La porción central de la pleura diafragmática y la pleura mediastínica están inervadas por los nervios frénicos (figs. 4-32 y 4-34 B y D).
Anatomía de superficie de las pleuras y los pulmones
Las pleuras cervicales y los vértices de los pulmones pasan a través de la apertura superior del tórax hacia dentro de las fosas supraclaviculares mayores, que están situadas posterior y superiormente a las clavículas y lateralmente a los tendones de los músculos esternocleidomastoideos (fig. 4-41 A). Los bordes anteriores de los pulmones se sitúan adyacentes a la línea anterior de reflexión de la pleura parietal entre los cartílagos costales 2º y 4º. Aquí, el borde de reflexión pleural izquierdo se desplaza lateralmente y luego inferiormente en la incisura cardíaca para alcanzar el 6º cartílago costal. El borde anterior del pulmón izquierdo está más profundamente indentado por su incisura cardíaca. En el lado derecho, la reflexión pleural se continúa inferiormente desde el 4º hasta el 6º cartílagos costales, en estrecho paralelismo con el borde anterior del pulmón derecho. Tanto las reflexiones pleurales como los bordes anteriores de los pulmones se desvían lateralmente a nivel de los 6. os cartílagos costales. Las reflexiones pleurales alcanzan la línea medioclavicular a nivel del 8º cartílago costal, la 10ª costilla en la línea axilar media y la 12ª costilla en la línea escapular; sin embargo, los bordes inferiores de los pulmones alcanzan la línea medioclavicular al nivel de la 6ª costilla, la línea axilar media al nivel de la 8ª costilla y la línea escapular en la 10ª costilla, siguiendo su trayecto hacia el proceso espinoso de la vértebra T10. A continuación siguen hacia el proceso espinoso de la T12. De este modo, normalmente la pleura parietal se extiende unas dos costillas por debajo del pulmón.
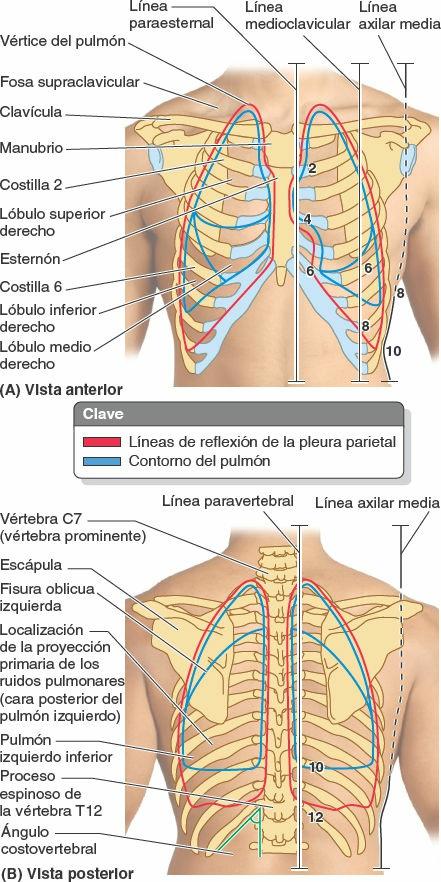
Las fisuras oblicuas de los pulmones se extienden desde el nivel del proceso espinoso de la vértebra T2 posteriormente hasta el 6º cartílago costal anteriormente, que coincide de manera aproximada con el borde medial de la escápula cuando se eleva el miembro superior por encima de la cabeza (lo que hace que el ángulo inferior rote lateralmente). La fisura horizontal del pulmón derecho se extiende anteriormente desde la fisura oblicua a lo largo de la 4ª costilla y el cartílago costal (fig. 4-41 B).
Visión general del mediastino
El mediastino, ocupado por la masa de tejido situada entre las dos cavidades pulmonares, es el compartimento central de la cavidad torácica (fig. 4-42). Está cubierto en cada lado por la pleura mediastínica y contiene todas las vísceras y estructuras torácicas, excepto los pulmones. El mediastino se extiende desde la apertura torácica superior hasta el diafragma inferiormente, y desde el esternón y los cartílagos costales anteriormente hasta los cuerpos de las vértebras torácicas de manera posterior. A diferencia de la rígida estructura que se observa en el cadáver embalsamado, en el individuo vivo el mediastino es una región de gran movilidad debido a que consta fundamentalmente de estructuras viscerales huecas (llenas de líquido o de aire) unidas sólo por tejido conectivo laxo, a menudo infiltrado por grasa. Las estructuras principales del mediastino también están rodeadas de vasos sanguíneos y linfáticos, nódulos linfáticos, nervios y grasa.
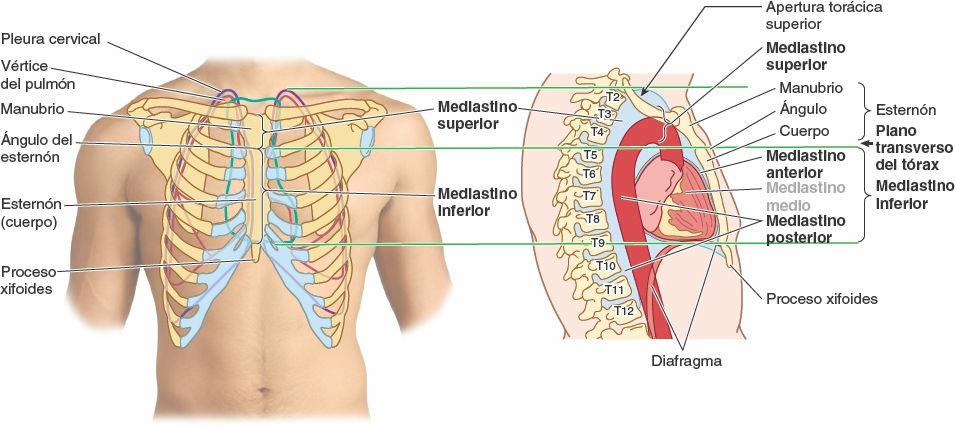
La laxitud del tejido conectivo y la elasticidad de los pulmones y la pleura parietal a cada lado del mediastino le permiten acomodarse al movimiento, así como a los cambios de volumen y presión en la cavidad torácica como, por ejemplo, los producidos por los movimientos del diafragma, la pared torácica y el árbol traqueobronquial durante la respiración, la contracción (latido) del corazón y las pulsaciones de las grandes arterias o el paso a través del esófago de las sustancias ingeridas. El tejido conectivo se hace más fibroso y rígido con la edad; de ahí que las estructuras mediastínicas se vuelvan menos móviles. Con finalidad descriptiva, el mediastino se divide en dos partes: superior e inferior (fig. 4-42).
El mediastino superior se extiende inferiormente desde la apertura torácica superior hasta el plano horizontal que incluye el ángulo del esternón anteriormente y pasa aproximadamente a través del disco intervertebral entre T4 y T5 posteriormente, que a menudo se conoce como plano transverso del tórax. El mediastino inferior —entre el plano transverso del tórax y el diafragma— está a su vez dividido por el pericardio en tres partes: anterior, medio y posterior. El pericardio y su contenido (corazón y raíces de los grandes vasos) forman el mediastino medio. Algunas estructuras, como el esófago, pasan verticalmente a través del mediastino y, por tanto, se extienden por más de un compartimento mediastínico.
Pericardio
El mediastino medio contiene el pericardio, el corazón y las raíces de los grandes vasos (fig. 4-34) —aorta ascendente, tronco pulmonar y VCS— que salen y entran al corazón.
El pericardio es una membrana fibroserosa que cubre el corazón y el inicio de los grandes vasos (figs. 4-33 B y 4-43). El pericardio es un saco cerrado compuesto por dos capas. La capa externa es resistente, el pericardio fibroso, y se continúa con el centro tendinoso del diafragma (fig. 4-32). La superficie interna del pericardio fibroso está tapizada por una membrana serosa brillante, la lámina parietal del pericardio seroso. Esta lámina se refleja sobre el corazón y los grandes vasos (aorta, tronco y venas pulmonares, y venas cavas superior e inferior) como lámina visceral del pericardio seroso. El pericardio seroso se compone principalmente de mesotelio, una capa única de células aplanadas que forman un epitelio que tapiza tanto la superficie interna del pericardio fibroso como la superficie externa del corazón. El pericardio fibroso:
- Se continúa superiormente con la túnica adventicia (tejido conectivo perivascular) de los grandes vasos que entran y salen del corazón, y con la lámina pretraqueal de la fascia cervical profunda.
- Está insertado anteriormente en la superficie posterior del esternón mediante los ligamentos esternopericárdicos, que tienen un desarrollo muy variable.
- Está unido posteriormente a las estructuras del mediastino posterior por tejido conectivo laxo.
- Se continúa inferiormente con el centro tendinoso del diafragma (fig. 4-43 C y D).
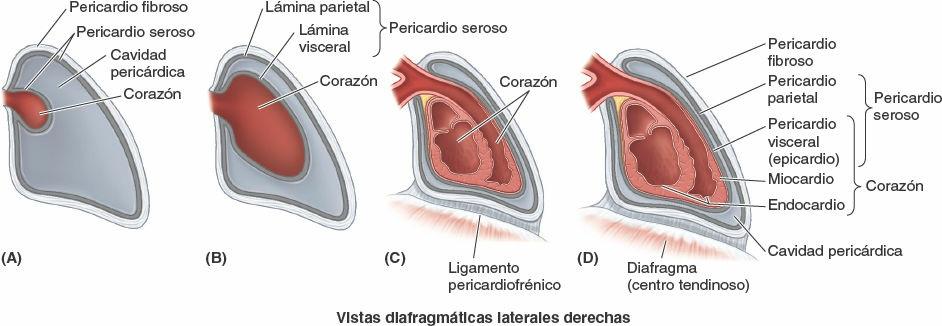
La pared inferior (suelo) del saco pericárdico fibroso está firmemente insertada y confluye centralmente (entremezclándose de forma parcial) con el centro tendinoso del diafragma. Este lugar de continuidad se ha denominado ligamento pericardiofrénico; sin embargo, el pericardio fibroso y el centro tendinoso no son estructuras separadas que se fusionan secundariamente, ni son separables por disección. Como resultado de estas inserciones descritas, el corazón está relativamente bien sujeto dentro de este saco fibroso. El pericardio está influido por los movimientos del corazón y los grandes vasos, el esternón y el diafragma.
Dentro del saco pericárdico, el corazón y las raíces de los grandes vasos se relacionan anteriormente con el esternón, los cartílagos costales y las extremidades anteriores de las costillas 3ª-5ª en el lado izquierdo (fig. 4-44). El corazón y el saco pericárdico están situados oblicuamente, unos dos tercios a la izquierda y un tercio a la derecha del plano medio. Si giramos la cabeza a la izquierda unos 45o sin rotar los hombros, la rotación de la cabeza se aproxima a la rotación relativa del corazón en relación con el tronco.
El pericardio fibroso protege al corazón frente a los sobrellenados repentinos debido a que no es flexible y está íntimamente relacionado con los grandes vasos que lo perforan superiormente. La aorta ascendente arrastra al pericardio superiormente más allá del corazón hasta el nivel del ángulo del esternón.
La cavidad pericárdica es el espacio potencial entre las capas enfrentadas de las láminas parietal y visceral del pericardio seroso. Normalmente contiene una delgada película de líquido que permite al corazón moverse y latir en un entorno sin fricciones.
La lámina visceral del pericardio seroso forma el epicardio, la más externa de las tres capas de la pared del corazón. Se extiende sobre el inicio de los grandes vasos, para continuarse con la lámina parietal del pericardio seroso, 1) donde la aorta y el tronco pulmonar abandonan el corazón y 2) donde la VCS, la vena cava inferior (VCI) y las venas pulmonares entran en el corazón.
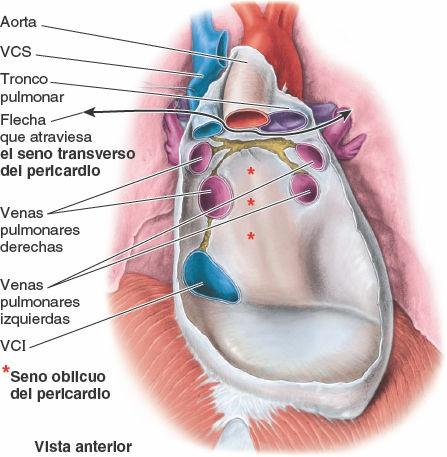
El seno transverso del pericardio es un conducto que discurre transversalmente dentro de la cavidad pericárdica entre estos dos grupos de vasos y las reflexiones del pericardio seroso alrededor de ellos. La reflexión del pericardio seroso alrededor del segundo grupo de vasos define el seno oblicuo del pericardio. Estos senos pericárdicos se forman durante el desarrollo embrionario del corazón como consecuencia del plegamiento del tubo cardíaco primitivo. A medida que se pliega el tubo cardíaco, su extremo venoso se desplaza posterosuperiormente (fig. 4-45), de manera que el extremo venoso del tubo se sitúa adyacente al extremo arterial, separado sólo por el seno transverso del pericardio (fig. 4-46). Por tanto, el seno transverso es posterior a las porciones intrapericárdicas del tronco pulmonar y de la aorta ascendente, anterior a la VCS y superior a los atrios del corazón.
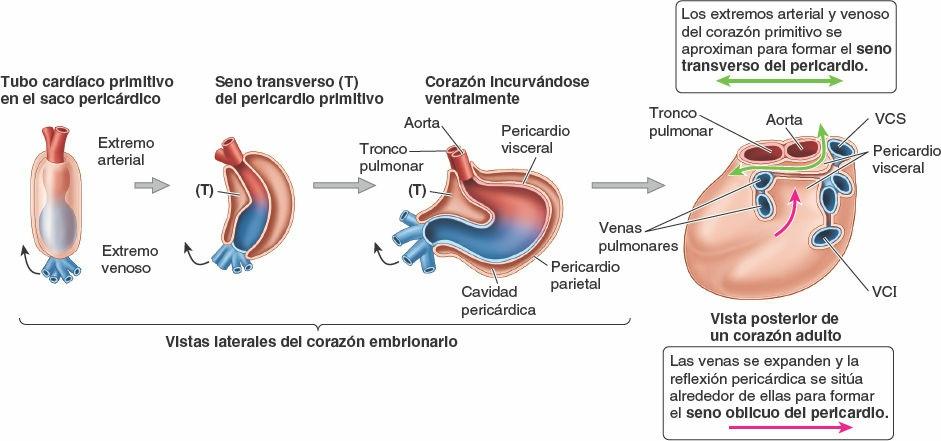
A medida que se desarrollan y expanden las venas del corazón, la reflexión pericárdica que las rodea forma el seno oblicuo del pericardio, un receso ancho en forma de fondo de saco en la cavidad pericárdica posterior a la base (cara posterior) del corazón, formado por el atrio izquierdo (figs. 4-45 y 4-46). El seno oblicuo está limitado lateralmente por las reflexiones pericárdicas que rodean las venas pulmonares y la VCI, y posteriormente por el pericardio que cubre la cara anterior del esófago. El seno oblicuo puede ser accesible inferiormente y admitirá varios dedos; no obstante, los dedos no pueden deslizarse alrededor de dichas estructuras ya que este seno es un fondo de saco ciego.
La irrigación arterial del pericardio (fig. 4-47) procede principalmente de una rama delgada de la arteria torácica interna, la arteria pericardiofrénica, que a menudo acompaña o como mínimo es paralela al nervio frénico hasta el diafragma.
Otras pequeñas contribuciones vasculares para el pericardio proceden de:
- La arteria musculofrénica, una rama terminal de la arteria torácica interna.
- Las arterias bronquiales, esofágicas y frénicas superiores, ramas de la aorta torácica.
- Las arterias coronarias (sólo irrigan la lámina visceral del pericardio seroso), las primeras ramas de la aorta.
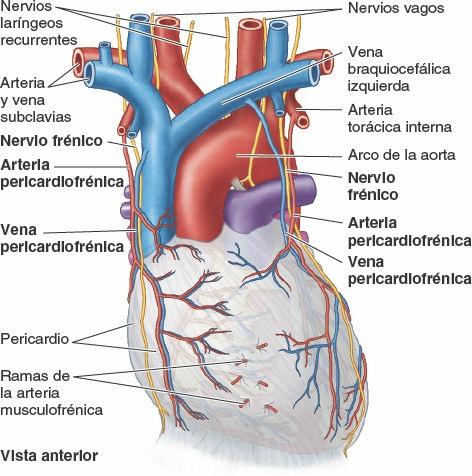
El drenaje venoso del pericardio está a cargo de:
- Las venas pericardiofrénicas, tributarias de las venas braquiocefálicas (o de las venas torácicas internas).
- Tributarias variables del sistema venoso ácigos.
La inervación del pericardio procede de:
- Los nervios frénicos (C3-C5), fuente principal de fibras sensitivas; las sensaciones dolorosas transportadas por estos nervios frecuentemente son referidas hacia la piel (dermatomas C3-C5) de la región supraclavicular homolateral (extremo superior del hombro del mismo lado).
- Los nervios vagos, de función indeterminada.
- Los troncos simpáticos, vasomotores.
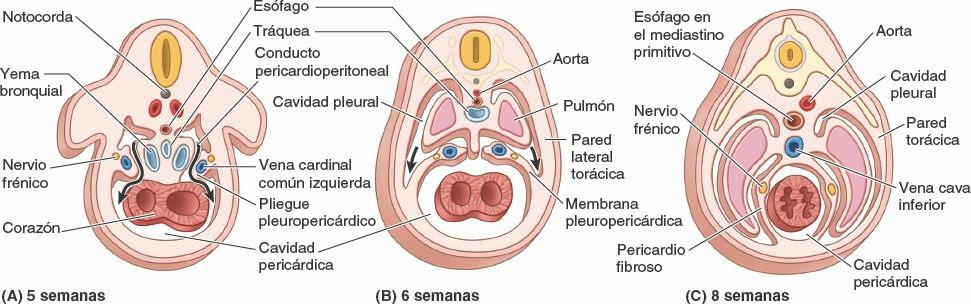
La inervación del pericardio por los nervios frénicos, y el recorrido de estos nervios somáticos entre el corazón y los pulmones, no se comprenden bien sin considerar el desarrollo embrionario del pericardio fibroso. Una membrana (membrana pleuropericárdica) que incluye el nervio frénico es separada de la pared corporal en formación por las cavidades pleurales en desarrollo, que se extienden para alojar los pulmones en rápido crecimiento (fig. 4-48). Los pulmones se desarrollan dentro de los conductos pericardioperitoneales que discurren a ambos lados del intestino anterior, que conectan las cavidades torácica y abdominal a cada lado del septo transverso. Los conductos (cavidades pleurales primitivas) son demasiado pequeños para alojar a los pulmones en su rápido crecimiento, y comienzan a invadir el mesénquima de la pared corporal posterior, lateral y anteriormente, separándolo en dos capas: una capa exterior que se convertirá en la pared torácica definitiva (costillas y músculos intercostales) y una capa interior o profunda (las membranas pleuropericárdicas) que contiene los nervios frénicos y forma el pericardio fibroso. Así, el saco pericárdico puede ser fuente de dolor en la misma medida que lo son la parrilla costal o la pleura parietal, aunque el dolor tiende a referirse a los dermatomas de la pared corporal —áreas desde las que más a menudo se reciben sensaciones—.
Corazón
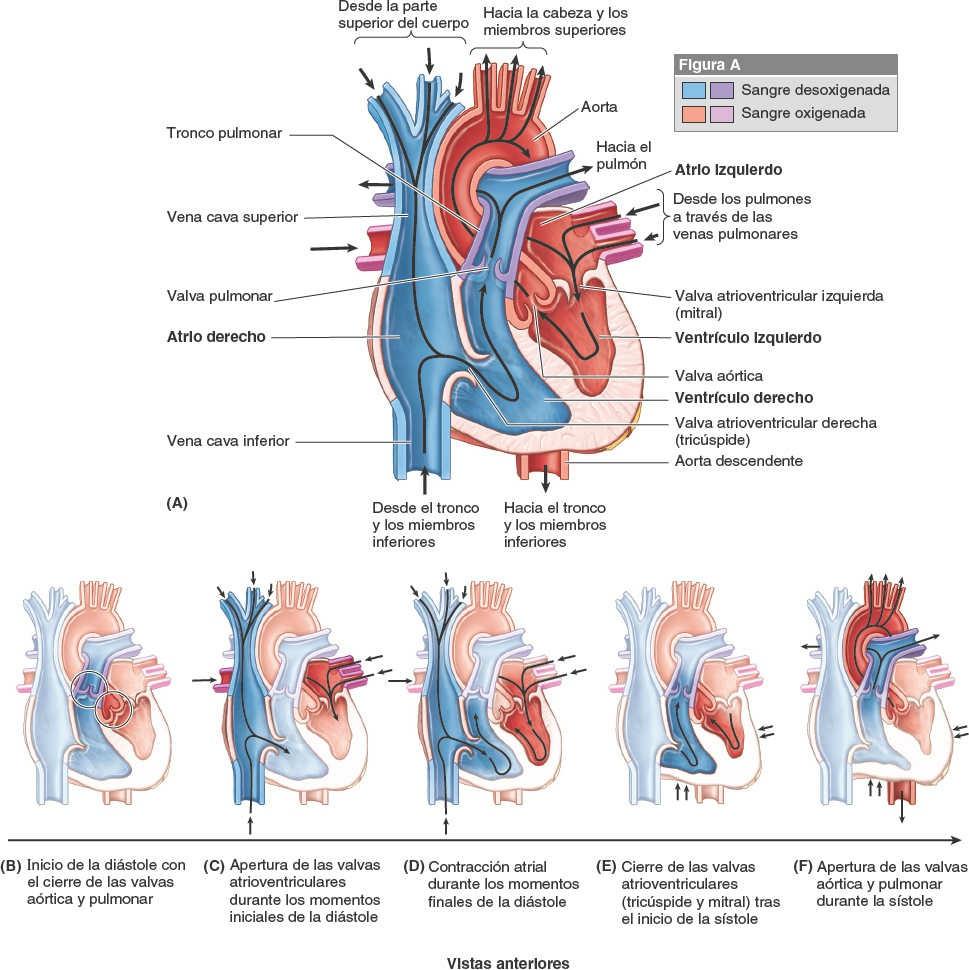
El corazón, algo más grande que un puño cerrado, es una bomba doble de presión y succión, autoadaptable, cuyas partes trabajan al unísono para impulsar la sangre a todo el organismo. El lado derecho del corazón (corazón derecho) recibe sangre poco oxigenada (venosa) procedente del cuerpo a través de la VCS y la VCI, y la bombea a través del tronco y las arterias pulmonares hacia los pulmones para su oxigenación (fig. 4-49 A). El lado izquierdo del corazón (corazón izquierdo) recibe sangre bien oxigenada (arterial) procedente de los pulmones, a través de las venas pulmonares, y la bombea hacia la aorta para su distribución por el organismo.
El corazón tiene cuatro cavidades: atrios (aurículas) derecho e izquierdo y ventrículos derecho e izquierdo. Los atrios son las cavidades receptoras que bombean sangre hacia los ventrículos (las cavidades de eyección). Las acciones sincrónicas de bombeo de las dos bombas atrioventriculares (AV) (cavidades derechas e izquierdas) constituyen el ciclo cardíaco (fig. 4-49 B a F). El ciclo empieza con un período de elongación y llenado ventricular (diástole) y finaliza con un período de acortamiento y vaciado ventricular (sístole).
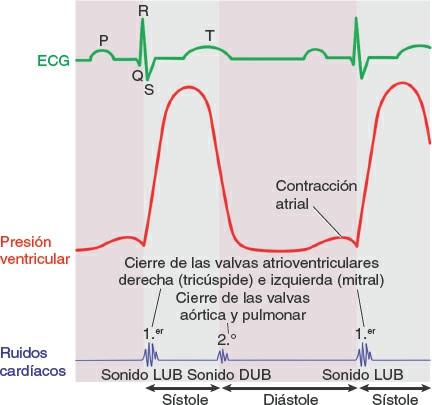
Con un fonendoscopio pueden oírse dos tonos o ruidos cardíacos: un ruido lub (1º) cuando la sangre pasa desde el atrio a los ventrículos, y un ruido dub (2º) cuando los ventrículos expelen la sangre del corazón. Los ruidos cardíacos se producen por el cierre súbito de las valvas unidireccionales que normalmente impiden el retorno del flujo sanguíneo durante las contracciones del corazón (fig. 4-50).
La pared de cada cavidad cardíaca está formada, de superficie a profundidad, por tres capas (fig. 4-43):
- El endocardio, una delgada capa interna (endotelio y tejido conectivo subendotelial), o membrana de revestimiento del corazón, que también cubre sus valvas.
- El miocardio, una gruesa capa media helicoidal, formada por músculo cardíaco.
- El epicardio, una delgada capa externa (mesotelio) formada por la lámina visceral del pericardio seroso.
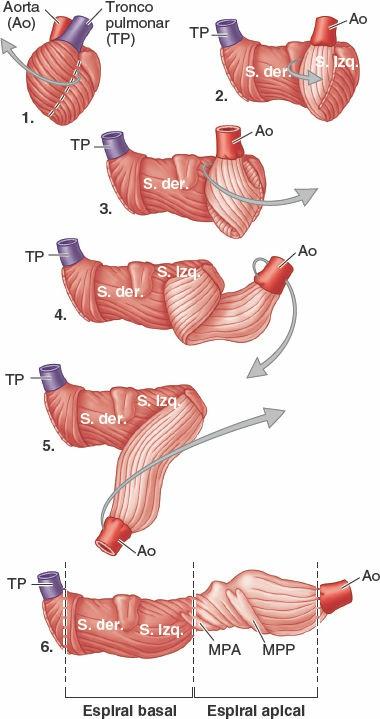
Las paredes del corazón están formadas en su mayor parte por miocardio, especialmente en los ventrículos. Cuando los ventrículos se contraen, producen un movimiento de compresión debido a la orientación en doble hélice de las fibras musculares cardíacas del miocardio (fig. 4-51). Este movimiento expulsa inicialmente la sangre de los ventrículos a medida que se contrae la espiral más externa (basales), primero estrechando y después acortando el corazón, con lo que se reduce el volumen de las cavidades ventriculares. La contracción secuencial continuada de la espiral más interna (apical) alarga el corazón, que luego se ensancha cuando el miocardio se relaja brevemente, con lo que aumenta el volumen de las cavidades para extraer la sangre de los atrios.
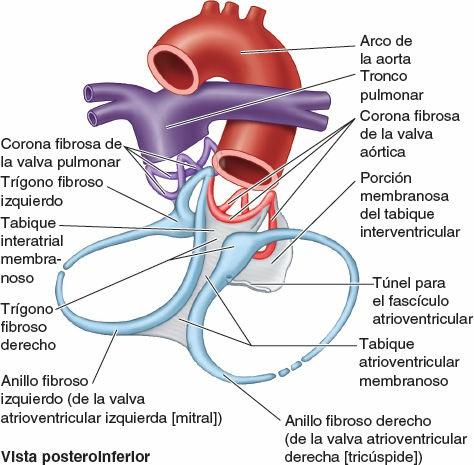
Las fibras musculares se fijan en el esqueleto fibroso del corazón (fig. 4-52). Este complejo armazón fibroso de colágeno denso constituye cuatro anillos fibrosos que rodean los orificios de las valvas, los trígonos fibrosos derecho e izquierdo (formados por conexiones entre los anillos) y las porciones membranosas de los tabiques interatrial e interventricular. El esqueleto fibroso del corazón:
- Mantiene permeables los orificios de las valvas atrioventriculares y semilunares e impide su distensión excesiva por el volumen de sangre que se bombea a través de ellos.
- Proporciona la inserción para las válvulas y cúspides de las valvas.
- Proporciona inserción para el miocardio, que cuando se desenrolla forma una banda continua de miocardio ventricular, la cual se origina sobre todo en el anillo fibroso de la valva pulmonar y se inserta fundamentalmente en el anillo fibroso de la valva aórtica (fig. 4-51).
- Forma un «aislante» eléctrico al separar los impulsos desde los atrios y los ventrículos conducidos mientéricamente, para que puedan contraerse de forma independiente, rodeándolos y proporcionando un paso para la porción inicial del fascículo atrioventricular, parte del sistema de conducción del corazón.
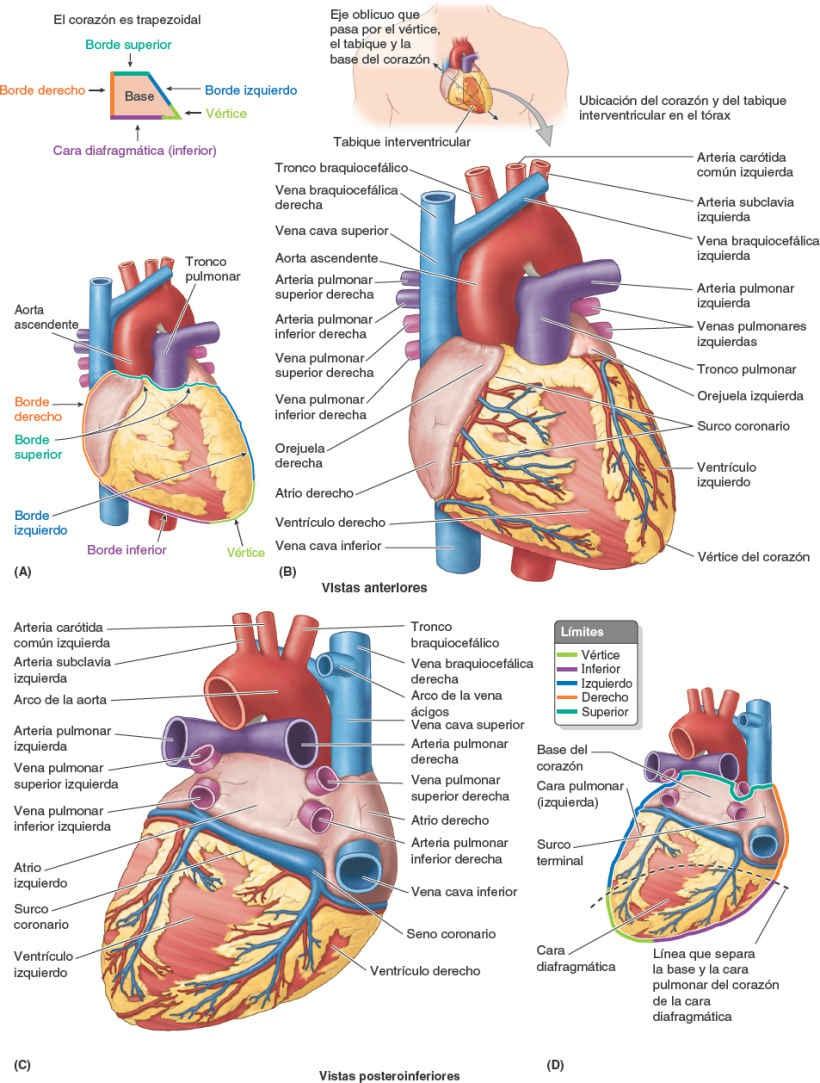
Externamente, los atrios están separados de los ventrículos por el surco coronario (surco atrioventricular), y los ventrículos derecho e izquierdo se separan uno de otro por los surcos interventriculares (IV), anterior y posterior (fig. 4-53 B y D). En una cara anterior o posterior, el corazón tiene un aspecto trapezoidal (fig. 4-53 A), pero en tres dimensiones tiene una forma similar a una pirámide invertida con un vértice (orientado anteriormente y hacia la izquierda), una base (opuesta al vértice, dirigida sobre todo posteriormente) y cuatro caras.
El vértice del corazón (fig. 4-53 B):
- Está formado por la porción inferolateral del ventrículo izquierdo.
- Se sitúa posterior al 5º espacio intercostal izquierdo en los adultos, generalmente a 9 cm del plano medio (la anchura de una mano).
- Suele permanecer inmóvil a lo largo de todo el ciclo cardíaco.
- Es el punto donde los ruidos del cierre de la valva atrioventricular izquierda (mitral) son máximos (choque de la punta); el vértice está debajo del lugar donde el latido puede auscultarse en la pared torácica.
La base del corazón (fig. 4-53 C y D):
- Constituye la cara posterior del corazón (opuesta al vértice).
- Está formada principalmente por el atrio izquierdo, con una contribución menor del derecho.
- Se orienta posteriormente hacia los cuerpos de las vértebras T6-T9 y está separada de ellas por el pericardio, el seno oblicuo del pericardio, el esófago y la aorta.
- Se extiende superiormente hasta la bifurcación del tronco pulmonar e inferiormente hasta el surco coronario.
- Recibe las venas pulmonares en los lados izquierdo y derecho de su porción atrial izquierda, y las venas cavas superior e inferior al nivel de los extremos superior e inferior de su porción atrial derecha.
Las cuatro caras del corazón (fig. 4-53 A a D) son:
- Cara anterior (esternocostal), formada principalmente por el ventrículo derecho.
- Cara diafragmática (inferior), constituida principalmente por el ventrículo izquierdo y en parte por el ventrículo derecho; está relacionada sobre todo con el centro tendinoso del diafragma.
- Cara pulmonar derecha, constituida principalmente por el atrio derecho.
- Cara pulmonar izquierda, formada principalmente por el ventrículo izquierdo; produce la impresión cardíaca en el pulmón izquierdo.
El corazón tiene un aspecto trapezoidal en sus caras anterior (fig. 4-53 A y B) y posterior (fig. 4-53 C y D). Los cuatro bordes del corazón son:
- Borde derecho (ligeramente convexo), formado por el atrio derecho y que se extiende entre la VCS y la VCI.
- Borde inferior (casi horizontal), formado principalmente por el ventrículo derecho y una pequeña porción del ventrículo izquierdo.
- Borde izquierdo (oblicuo, casi vertical), formado principalmente por el ventrículo izquierdo y una pequeña porción de la orejuela izquierda.
- Borde superior, formado en una vista anterior por los atrios y orejuelas derechos e izquierdos; la aorta ascendente y el tronco pulmonar emergen del borde superior y la VCS entra por su lado derecho. Posterior a la aorta y al tronco pulmonar, y anterior a la VCS, el borde superior forma el límite inferior del seno transverso del pericardio.
El tronco pulmonar, de unos 5 cm de largo y 3 cm de ancho, es la continuación arterial del ventrículo derecho y se divide en las arterias pulmonares derecha e izquierda. El tronco y las arterias pulmonares transportan sangre poco oxigenada hacia los pulmones para su oxigenación (figs. 4-49 A y 4-53 B).
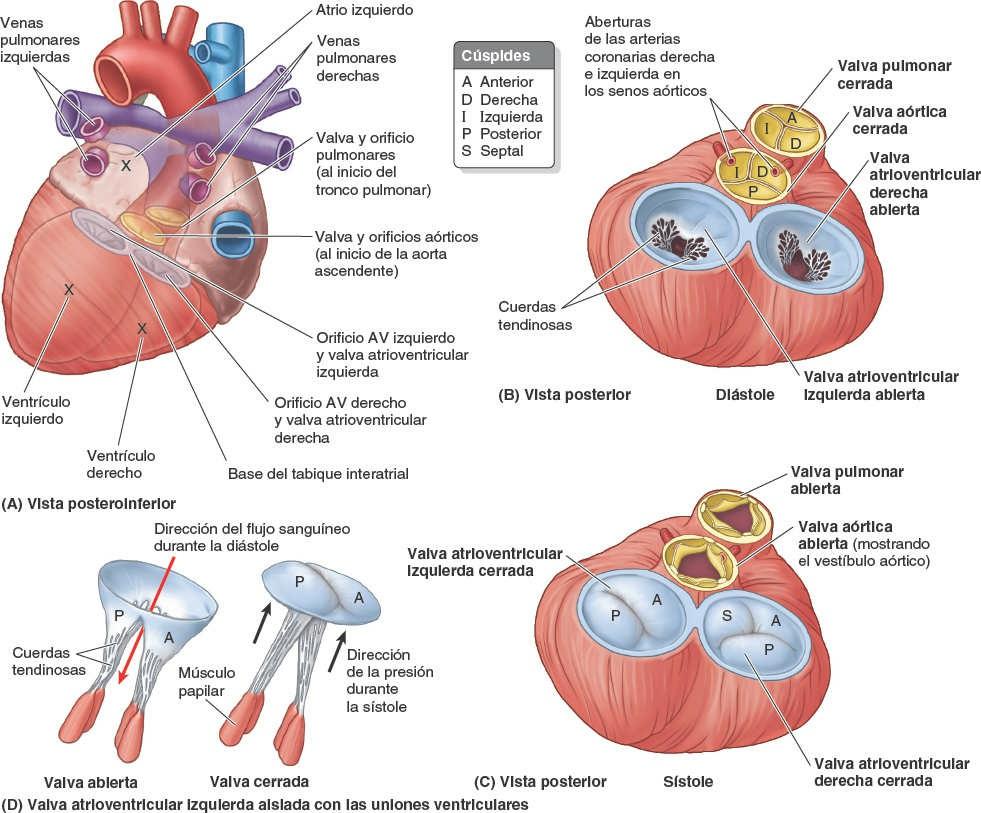
Atrio derecho
El atrio derecho forma el borde derecho del corazón y recibe sangre venosa de la VCS, la VCI y el seno coronario (fig. 4-53 B y D). La orejuela derecha, semejante a una oreja, es un pequeño saco muscular cónico que se proyecta desde el atrio derecho como un espacio adicional que incrementa la capacidad del atrio cuando se solapa con la aorta ascendente.
El interior del atrio derecho (fig. 4-54 A y B) tiene:
- Una porción posterior lisa, de pared delgada (el seno de las venas cavas), donde desembocan la VCS, la VCI y el seno coronario, transportando sangre pobre en oxígeno hacia el interior del corazón.
- Una pared muscular rugosa compuesta por músculos pectinados.
- Un orificio AV derecho a través del cual el atrio derecho descarga hacia el interior del ventrículo derecho la sangre pobre en oxígeno que ha recibido.
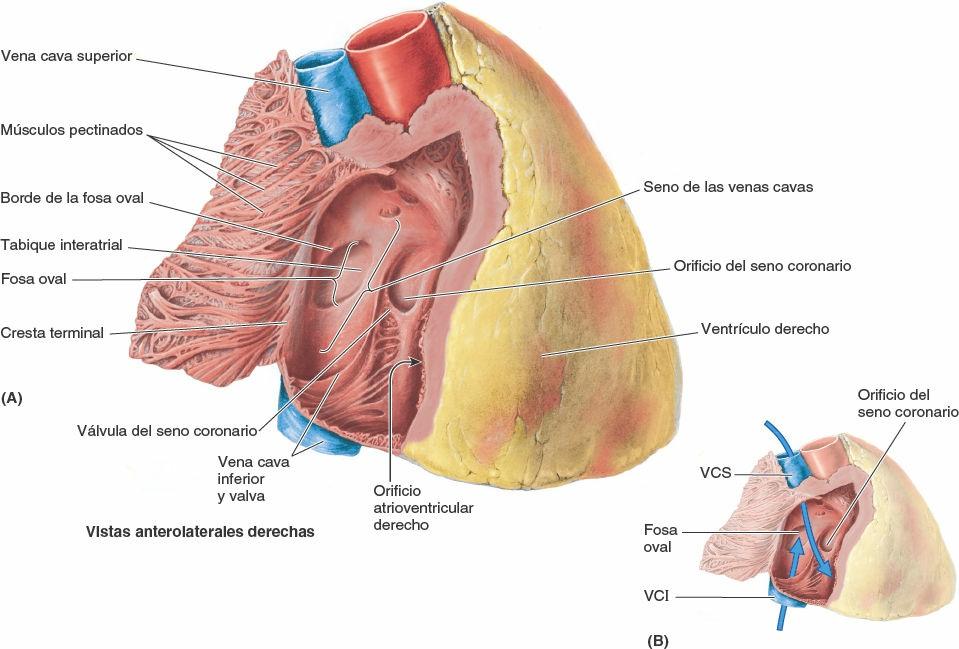
Las porciones lisa y rugosa de la pared atrial están separadas externamente por un surco vertical poco profundo, el surco terminal (fig. 4-53 C), e internamente por la cresta terminal (fig. 4-54 A). La VCS desemboca en la porción superior del atrio derecho a nivel del tercer cartílago costal derecho. La VCI desemboca en la porción inferior del atrio derecho casi en línea con la VCS, cerca del nivel del 5º cartílago costal.
El orificio del seno coronario, un corto tronco venoso que recibe la mayoría de las venas cardíacas, está entre el orificio AV derecho y el orificio de la VCI. El tabique interatrial que separa los atrios tiene una depresión oval, del tamaño de la huella de un pulgar, la fosa oval, que es un vestigio del foramen oval y su válvula en el feto. Para comprender completamente las características del atrio derecho es preciso conocer el desarrollo embrionario del corazón.
Ventrículo derecho
El ventrículo derecho forma la mayor porción de la cara anterior del corazón, una pequeña parte de la cara diafragmática y casi la totalidad del borde inferior del corazón (fig. 4-52 B). Superiormente, se estrecha en un cono arterial, el cono arterioso (infundíbulo), que conduce al tronco pulmonar (fig. 4-55). El interior del ventrículo derecho tiene unas elevaciones musculares irregulares denominadas trabéculas carnosas. Una gruesa cresta muscular, la cresta supraventricular, separa la pared muscular trabecular de la porción de entrada de la cavidad de la pared lisa del cono arterioso o porción de salida del ventrículo derecho. La porción de entrada del ventrículo derecho recibe sangre del atrio derecho a través del orificio atrioventricular derecho (tricúspide) (fig. 4-56 A), que se localiza posterior al cuerpo del esternón al nivel de los espacios intercostales 4º y 5º. El orificio AV derecho está rodeado por uno de los anillos fibrosos del esqueleto fibroso del corazón (fig. 4-52). El anillo fibroso mantiene constante el calibre del orificio (lo suficientemente grande para permitir la entrada de las puntas de tres dedos) y se opone a la dilatación que puede producirse por el paso forzado de sangre a diferentes presiones a través de él.
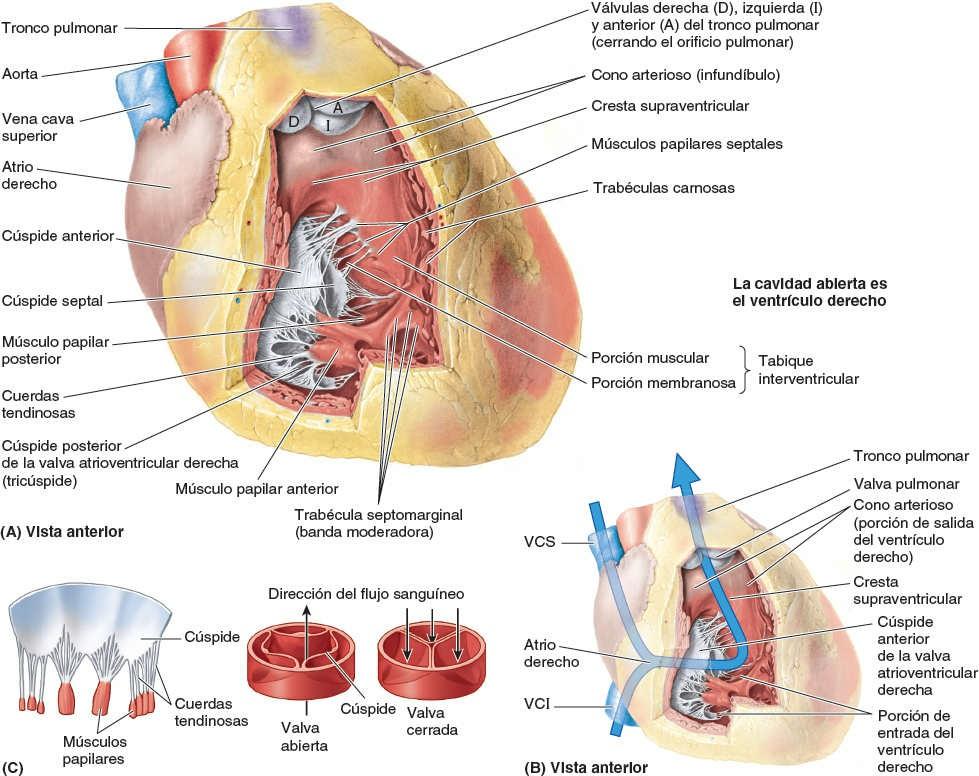
La valva atrioventricular derecha o tricúspide (figs. 4-55 y 4-56) cierra el orificio AV derecho. Las bases de las cúspides valvulares están unidas al anillo fibroso alrededor del orificio. Debido a que el anillo fibroso mantiene el calibre del orificio, las cúspides valvulares unidas contactan unas con las otras de la misma forma con cada latido cardíaco. Las cuerdas tendinosas se insertan en los bordes libres y las caras ventriculares de las cúspides anterior, posterior y septal, de manera similar a las cuerdas de un paracaídas (fig. 4-55 A). Las cuerdas tendinosas se originan en los vértices de los músculos papilares, que son proyecciones musculares cónicas con sus bases unidas a la pared ventricular. Los músculos papilares empiezan a contraerse antes que el ventrículo derecho, de modo que tensan las cuerdas tendinosas y mantienen unidas las cúspides. Debido a que las cuerdas están unidas a los lados adyacentes de dos cúspides, impiden la separación de estas y su inversión cuando se aplica tensión en las cuerdas durante la contracción ventricular (sístole), es decir, impiden que las cúspides de la valva atrioventricular derecha sufran un prolapso (se dirijan hacia el interior del atrio derecho) cuando aumenta la presión ventricular. Así, mediante las cúspides de la válvula se bloquea el reflujo de sangre (flujo de sangre retrógrado) desde el ventrículo derecho hacia el atrio derecho durante la sístole ventricular (fig. 4-56 C).
En el ventrículo derecho hay tres músculos papilares que se corresponde con las cúspides de la valva atrioventricular derecha (fig. 4-55 A):
- El músculo papilar anterior, el más grande y prominente de los tres, se origina en la pared anterior del ventrículo derecho; sus cuerdas tendinosas se unen a las cúspides anterior y posterior de la valva atrioventricular derecha.
- El músculo papilar posterior, más pequeño que el músculo anterior, puede constar de varias porciones; se origina en la pared inferior del ventrículo derecho y sus cuerdas tendinosas se unen a las cúspides posterior y septal de la valva atrioventricular derecha.
- El músculo papilar septal se origina en el tabique interventricular y sus cuerdas tendinosas se unen a las cúspides anterior y septal de la valva atrioventricular derecha.
El tabique interventricular (TIV), constituido por las porciones membranosa y muscular, es una división robusta dispuesta oblicuamente entre los ventrículos derecho e izquierdo (figs. 4-55 A y 4-58), que forma parte de las paredes de ambos. Debido a la elevada presión de la sangre en el ventrículo izquierdo, la porción muscular del TIV, que forma la mayor parte de este, tiene el grosor del resto de la pared del ventrículo izquierdo (dos a tres veces más gruesa que la del derecho) y se comba hacia el interior de la cavidad del ventrículo derecho. Superior y posteriormente, una fina membrana, parte del esqueleto fibroso del corazón (fig. 4-52), forma la porción membranosa del TIV, mucho más pequeña. En el lado derecho, la cúspide septal de la valva atrioventricular derecha está unida a la parte media de esta porción membranosa del esqueleto fibroso (fig. 4-55). Esto significa que, inferior a la cúspide, la membrana es un TIV, pero superior a ella es un tabique atrioventricular, que separa el atrio derecho del ventrículo izquierdo.
La trabécula septomarginal (banda moderadora) es un haz muscular curvado que atraviesa la cavidad ventricular derecha desde la porción inferior del TIV hacia la base del músculo papilar anterior. Esta trabécula es importante, ya que conduce parte de la rama derecha del fascículo atrioventricular, una parte del sistema de conducción del corazón hasta el músculo papilar anterior. Este «atajo» a través de la cavidad del ventrículo parece facilitar el tiempo de conducción, lo que permite la contracción coordinada del músculo papilar anterior.
El atrio derecho se contrae cuando el ventrículo derecho está vacío y relajado; así, la sangre es impulsada a través de este orificio hacia el ventrículo derecho, empujando las cúspides de la valva atrioventricular derecha hacia un lado, como si fueran cortinas. La sangre entra en el ventrículo derecho (tracto de entrada) posteriormente, y cuando el ventrículo se contrae, la sangre sale hacia el tronco pulmonar (tracto de salida) superiormente y hacia la izquierda (fig. 4-55 B). En consecuencia, la sangre sigue un recorrido en forma de U a través del ventrículo derecho, cambiando de dirección unos 140o. Este cambio de dirección viene facilitado por la cresta supraventricular, que desvía el flujo entrante en la cavidad principal del ventrículo y el flujo saliente en el cono arterioso hacia el orificio pulmonar. El orificio de entrada (AV) y el orificio de salida (pulmonar) están separados entre sí unos 2 cm. La valva pulmonar (figs. 4-55 B y 4-56) en el vértice del cono arterioso está al nivel del tercer cartílago costal izquierdo.
Atrio izquierdo
El atrio izquierdo forma la mayor parte de la base del corazón (fig. 4-53 C y D). En este atrio, de paredes lisas, entran los pares de venas pulmonares derechas e izquierdas, carentes de válvulas (fig. 4-57). En el embrión sólo hay una vena pulmonar común, del mismo modo que hay un único tronco pulmonar. La pared de esta vena y cuatro de sus tributarias han sido incorporadas a la pared del atrio izquierdo del mismo modo que el seno venoso ha sido incorporado al derecho. La porción de la pared derivada de la vena pulmonar embrionaria es lisa. La orejuela izquierda, tubular y musculosa, con una pared trabeculada por los músculos pectinados, forma la porción superior del borde izquierdo del corazón y se superpone a la raíz del tronco pulmonar (fig. 4-53 A y B). Representa los vestigios de la porción izquierda del atrio primitivo. Una depresión semilunar en el tabique interatrial señala el suelo de la fosa oval (fig. 4-57 A); la cresta que la rodea es la valva del foramen oval.
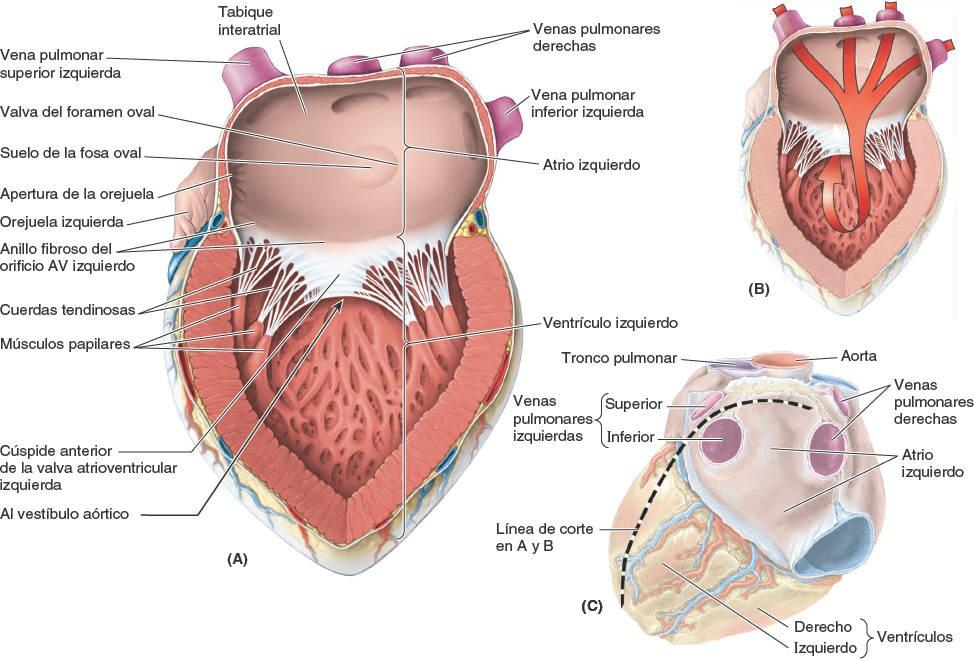
El interior del atrio izquierdo posee:
- Una porción más grande de pared lisa y una orejuela muscular más pequeña que contiene músculos pectinados.
- Cuatro venas pulmonares (dos superiores y dos inferiores) que penetran por su pared posterior lisa (fig. 4-57 A a C).
- Una pared ligeramente más gruesa que la del atrio derecho.
- Un tabique interatrial que se inclina posteriormente y hacia la derecha.
Un orificio AV izquierdo a través del cual el atrio izquierdo vierte la sangre oxigenada, que recibe de las venas pulmonares, en el interior del ventrículo izquierdo (fig. 4-58 B).
Ventrículo izquierdo
El ventrículo izquierdo forma el vértice del corazón, casi toda su cara y borde izquierdos (pulmonares), y la mayor parte de la cara diafragmática (figs. 4-53 y 4-58). Debido a que la presión arterial es mucho más alta en la circulación sistémica que en la pulmonar, el ventrículo izquierdo desarrolla más trabajo que el derecho.
El interior del ventrículo izquierdo tiene (fig. 4-58):
- Paredes que son entre dos y tres veces más gruesas que las del ventrículo derecho.
- Paredes cubiertas con gruesas crestas musculares, trabéculas carnosas, que son más delgadas y más numerosas que las del ventrículo derecho.
- Una cavidad cónica más larga que la del ventrículo derecho.
- Unos músculos papilares anterior y posterior mayores que los del ventrículo derecho.
- Una porción de salida de pared lisa, no muscular y superoanterior, el vestíbulo de la aorta, que conduce hacia el orificio y la valva aórticos (fig. 4-58 A a C).
- Una valva AV izquierda o valva mitral, con dos válvulas que cierra el orificio AV izquierdo (figs. 4-56 y 4-58).
- Un orificio aórtico situado en su porción posterosuperior derecha y rodeado por un anillo fibroso al que se unen las tres válvulas —derecha, posterior e izquierda— de la valva aórtica; la aorta ascendente tiene su origen en el orificio aórtico.
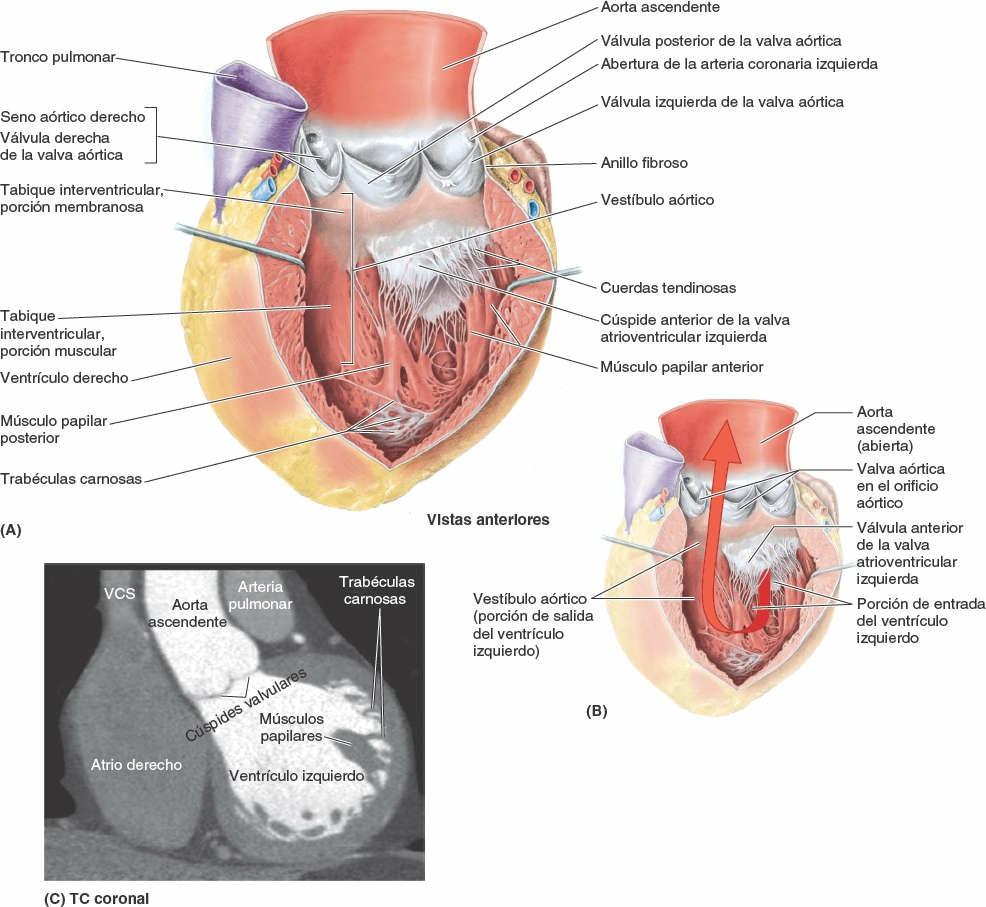
La valva atrioventricular izquierda (mitral) tiene dos cúspides, anterior y posterior. La valva atrioventricular izquierda se localiza posterior al esternón al nivel del 4º cartílago costal. Cada una de estas cúspides recibe cuerdas tendinosas de más de un músculo papilar. Estos músculos y sus cuerdas sostienen la valva, permitiendo que las cúspides resistan la presión desarrollada durante las contracciones (bombeo) del ventrículo izquierdo (figs. 4-56 C y 4-58 A). Las cuerdas tendinosas se tensan, justo antes de la sístole y durante esta, impidiendo que las cúspides sean empujadas hacia el interior del atrio izquierdo. A medida que atraviesa el ventrículo izquierdo, el torrente sanguíneo experimenta dos giros en ángulo recto, cuyo resultado conjunto es un cambio de dirección de 180o. Esta inversión del flujo tiene lugar alrededor de la cúspide anterior de la valva atrioventricular izquierda (fig. 4-58 B).
La valva aórtica semilunar, entre el ventrículo izquierdo y la aorta ascendente, está situada oblicuamente (fig. 4-56). Se localiza posterior al lado izquierdo del esternón al nivel del tercer espacio intercostal.
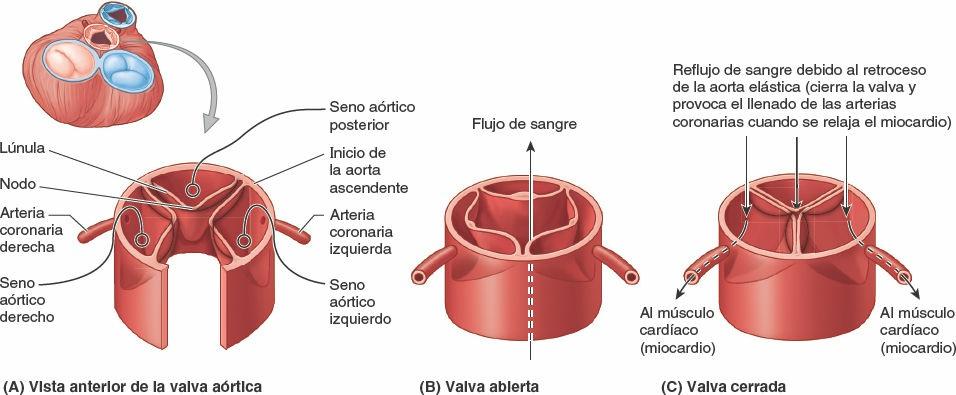
Valvas semilunares
Cada una de las tres válvulas semilunares de la valva pulmonar (anterior, derecha e izquierda), al igual que las válvulas semilunares de la valva aórtica (posterior, derecha e izquierda), es cóncava cuando se ve superiormente (figs. 4-56 B y 4-58 A).
Las válvulas semilunares no tienen cuerdas tendinosas que las sostengan. Su área es más pequeña que la de las cúspides de las valvas AV, y la fuerza ejercida sobre ellas es menos de la mitad que la ejercida sobre las cúspides de las valvas atrioventriculares derecha e izquierda. Las válvulas se proyectan en la arteria, pero son presionadas hacia (y no contra) sus paredes a medida que la sangre sale del ventrículo (figs. 4-56 C y 4-59 B). Tras la relajación del ventrículo (diástole), la retracción elástica de la pared del tronco pulmonar o de la aorta hace retroceder la sangre hacia el corazón. Sin embargo, las válvulas se cierran bruscamente, como un paraguas plegado por el viento, y así atrapan el flujo sanguíneo revertido (figs. 4-56 B y 4-59 C). Se juntan para cerrar por completo el orificio, apoyándose una en la otra a medida que sus bordes se encuentran y evitando así que una cantidad importante de sangre retorne al ventrículo.
El borde de cada válvula se engrosa en la región de contacto, formando la lúnula; el vértice del borde angulado libre se engrosa adicionalmente formando el nodo (fig. 4-59 A). Inmediatamente superior a cada válvula semilunar, las paredes de los orígenes del tronco pulmonar y la aorta están ligeramente dilatadas, formando un seno. Los senos aórticos y los senos del tronco pulmonar (senos pulmonares) son espacios situados en el origen del tronco pulmonar y de la aorta ascendente, entre la pared dilatada del vaso y cada válvula de las valvas semilunares (figs. 4-56 B y 4-58 A). La sangre que se encuentra en los senos y en la dilatación de la pared evita que las válvulas golpeen contra la pared del vaso, lo que podría impedir el cierre.
El orificio de entrada a la arteria coronaria derecha está en el seno aórtico derecho; el de la coronaria izquierda está en el seno aórtico izquierdo, y en el seno aórtico posterior (no coronario) no se origina arteria alguna (figs. 4-58 A y 4-59).
Vascularización del corazón
Los vasos sanguíneos del corazón comprenden las arterias coronarias y las venas cardíacas, que llevan sangre hacia y desde la mayor parte del miocardio (figs. 4-60 y 4-62). El endocardio y parte del tejido subendocárdico localizado inmediatamente externo al endocardio reciben oxígeno y nutrientes por difusión o directamente por microvascularización desde las cavidades del corazón. Los vasos sanguíneos del corazón, normalmente embebidos en tejido graso, recorren la superficie del corazón justamente profundos al epicardio. En ocasiones, partes de los vasos se integran en el miocardio. La inervación de los vasos sanguíneos del corazón corresponde tanto al sistema simpático como al parasimpático.
Irrigación arterial del corazón
Las arterias coronarias, las primeras ramas de la aorta, irrigan el miocardio y el epicardio. Las arterias coronarias derecha e izquierda se originan de los correspondientes senos aórticos en la parte proximal de la aorta ascendente, justo por encima de la valva aórtica, y pasan alrededor de los lados opuestos del tronco pulmonar (figs. 4-59 y 4-60; tabla 4-4). Las arterias coronarias irrigan tanto los atrios como los ventrículos; sin embargo, las ramas atriales suelen ser cortas y no se ven fácilmente en el corazón del cadáver. La distribución ventricular de cada arteria coronaria no está claramente delimitada.
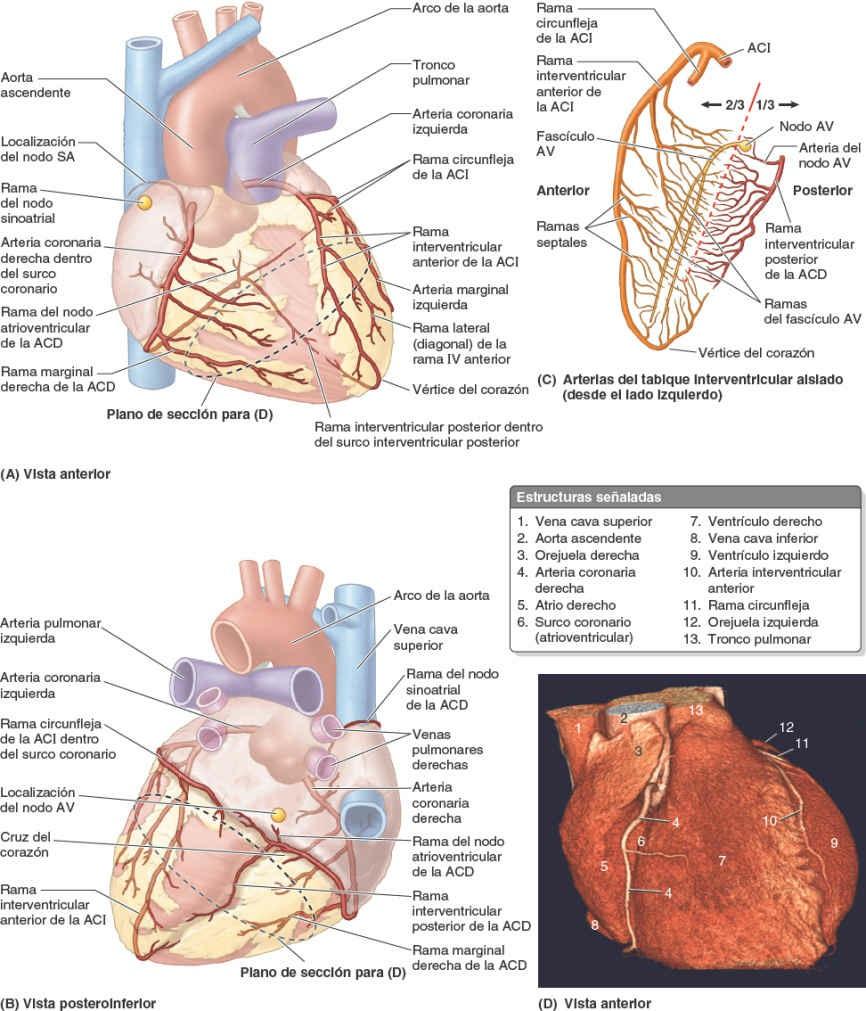
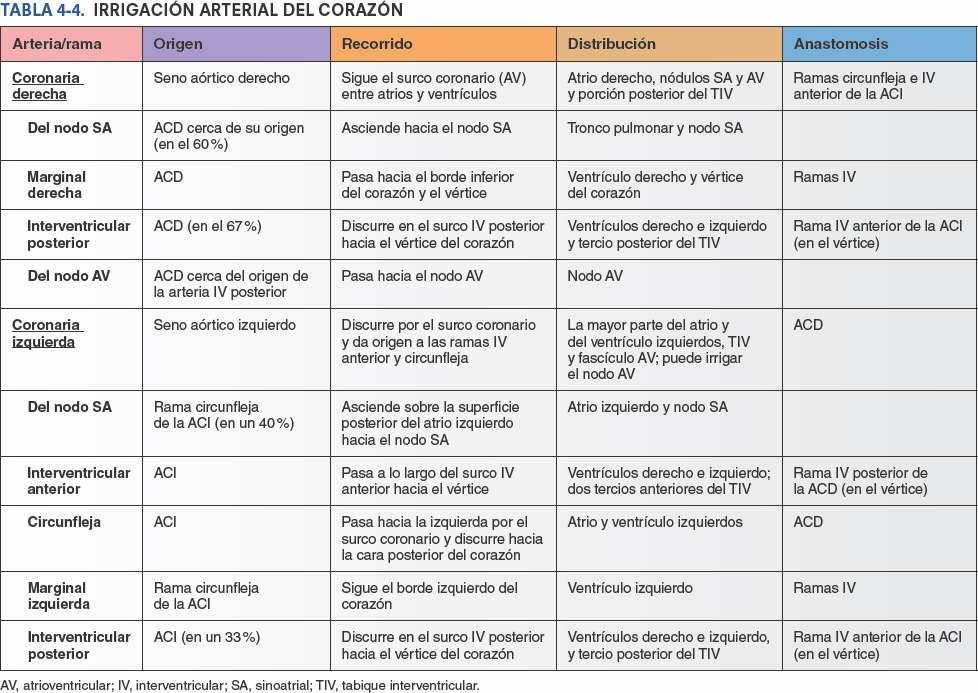
La arteria coronaria derecha (ACD) se origina en el seno aórtico derecho de la aorta ascendente y pasa al lado derecho del tronco pulmonar, discurriendo por el surco coronario (figs. 4-59 y 4-60 A). Cerca de su origen, la ACD normalmente da origen a una rama para el nodo sinoatrial (SA) ascendente, que irriga el nodo SA. La ACD desciende entonces por el surco coronario y da origen a la rama marginal derecha, que irriga el borde derecho del corazón a medida que discurre hacia el vértice (aunque no lo alcanza). Después de emitir esta rama, la ACD gira hacia la izquierda y continúa por el surco coronario hacia la cara posterior del corazón. En la cara posterior de la cruz del corazón —la unión de los tabiques interatrial e interventricular entre las cuatro cavidades del corazón— la ACD da origen a la rama para el nodo atrioventricular (AV), que irriga el nodo AV (fig. 4-60 A a C). Los nódulos SA y AV forman parte del sistema de conducción del corazón.
El predominio del sistema arterial coronario viene definido por cuál es la arteria que da origen a la rama interventricular (IV) posterior (arteria descendente posterior). El predominio de la ACD es lo más habitual (en un 67% de los sujetos) (fig. 4-60 A); la ACD da origen a una rama grande, la rama interventricular posterior, que desciende en el surco IV posterior hacia el vértice del corazón. Esta rama irriga áreas adyacentes de ambos ventrículos y envía ramas septales interventriculares perforantes para el TIV (fig. 4-60 C). La rama terminal (ventricular izquierda) de la ACD continúa entonces, en un recorrido corto, por el surco coronario (fig. 4-60 A y B). Así, en el patrón de distribución más frecuente, la ACD irriga la cara diafragmática del corazón (fig. 4-60 D).
Habitualmente, la ACD irriga (fig. 4-60):
- El atrio derecho.
- La mayor parte del ventrículo derecho.
- Parte del ventrículo izquierdo (la cara diafragmática).
- Parte del TIV (normalmente el tercio posterior).
- El nodo SA (en un 60% de la población).
- El nodo AV (en un 80% de la población).
La arteria coronaria izquierda (ACI) se origina en el seno aórtico izquierdo de la aorta ascendente (fig. 4-59), pasa entre la orejuela izquierda y el lado izquierdo del tronco pulmonar, y discurre por el surco coronario (fig. 4-59 A y B). En un 40% de las personas, aproximadamente, la rama del nodo SA se origina de la rama circunfleja de la ACI y asciende por la cara posterior del atrio izquierdo hacia el nodo SA. Cuando entra en el surco coronario, en el extremo superior del surco IV anterior, la ACI se divide en dos ramas, la rama interventricular anterior (los clínicos siguen utilizando el término DAI, abreviatura de arteria «descendente anterior izquierda») y la rama circunfleja (fig. 4-60 A y C).
La rama interventricular anterior pasa a lo largo del surco IV anterior hasta el vértice del corazón. En ese punto, gira alrededor del borde inferior del corazón y generalmente se anastomosa con la rama IV posterior de la ACD (fig. 4-60 B). La rama IV anterior irriga porciones adyacentes de ambos ventrículos y, a través de ramas septales IV, los dos tercios anteriores del TIV (fig. 4-60 C). En muchas personas, la rama IV anterior da origen a una rama lateral (arteria diagonal), que desciende por la cara anterior del corazón (fig. 4-60 A).
La rama circunfleja de la ACI, más pequeña, sigue el surco coronario alrededor del borde izquierdo del corazón hasta la cara posterior de este. La rama marginal izquierda de la rama circunfleja sigue el borde izquierdo del corazón e irriga el ventrículo izquierdo. Habitualmente, la rama circunfleja de la ACI termina en el surco coronario en la cara posterior del corazón, antes de alcanzar la cruz del corazón (fig. 4-60 B), aunque en alrededor de un tercio de los corazones continúa para emitir una rama que discurre por el surco IV posterior (fig. 4-61 B), o adyacente a él.
Habitualmente, la ACI irriga (fig. 4-60):
- El atrio izquierdo.
- La mayor parte del ventrículo izquierdo.
- Parte del ventrículo derecho.
- La mayor parte del TIV (normalmente sus dos tercios anteriores), incluido el fascículo AV del tejido de conducción, a través de sus ramas septales IV perforantes.
- El nodo SA (en un 40% de la población).
Variaciones de las arterias coronarias
Las variaciones en los patrones de ramificación de las arterias coronarias son frecuentes. En el patrón dominante derecho, más común, que presenta un 67% de las personas, la ACD y la ACI comparten de forma similar la irrigación sanguínea del corazón (figs. 4-60 y 4-61 A).
En aproximadamente el 15% de los corazones, la ACI es dominante en el sentido de que la rama IV posterior es una rama de la arteria circunfleja (fig. 4-61 B). Hay codominancia en un 18% de las personas, en las que las ramas de la ACD y la ACI alcanzan la cruz y dan ramas que discurren por el surco IV posterior o cerca de él.
Unas pocas personas presentan una única arteria coronaria (fig. 4-61 C). En otras, la arteria circunfleja se origina en el seno aórtico derecho (fig. 4-61 D). Un 4% de las personas tiene una arteria coronaria accesoria.
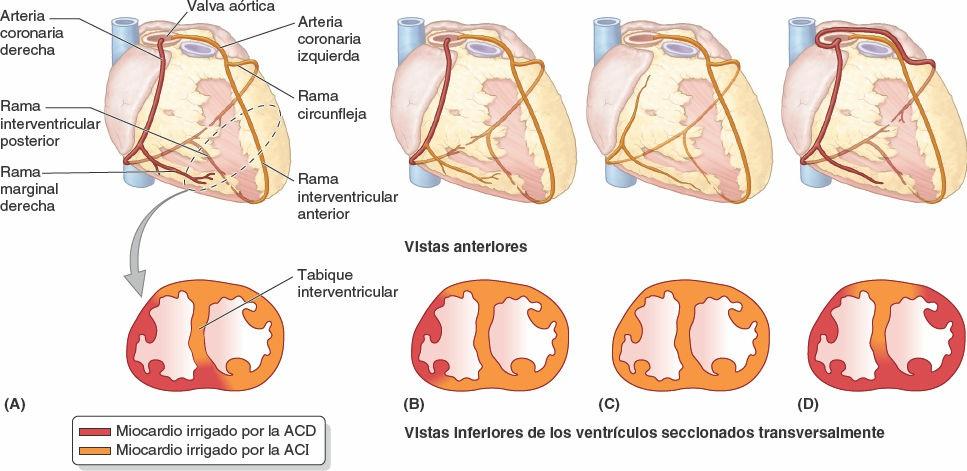
Circulación coronaria colateral
Las ramas de las arterias coronarias se consideran arterias terminales funcionales (arterias que irrigan regiones del miocardio que carecen de suficientes anastomosis con otras ramas grandes para mantener viable el tejido en caso de oclusión). No obstante, existen anastomosis entre ramas de las arterias coronarias, subepicárdicas o miocárdicas, y entre estas arterias y vasos extracardíacos, como los vasos torácicos. Hay anastomosis entre las terminaciones de las arterias coronarias derecha e izquierda en el surco coronario y entre las ramas IV alrededor del vértice en aproximadamente el 10% de corazones aparentemente normales. La posibilidad de desarrollo de circulación colateral existe, probablemente, en la mayoría de los corazones, si no en todos.
Drenaje venoso del corazón
El corazón es drenado sobre todo por venas que desembocan en el seno coronario y parcialmente por pequeñas venas que desembocan en el atrio derecho (fig. 4-62). El seno coronario, la vena principal del corazón, es un conducto venoso amplio que discurre de izquierda a derecha en la porción posterior del surco coronario. El seno coronario recibe a la vena cardíaca magna en su extremo izquierdo y a las venas cardíacas media y menor en el derecho. La vena posterior del ventrículo izquierdo y la vena marginal izquierda también desembocan en el seno coronario.
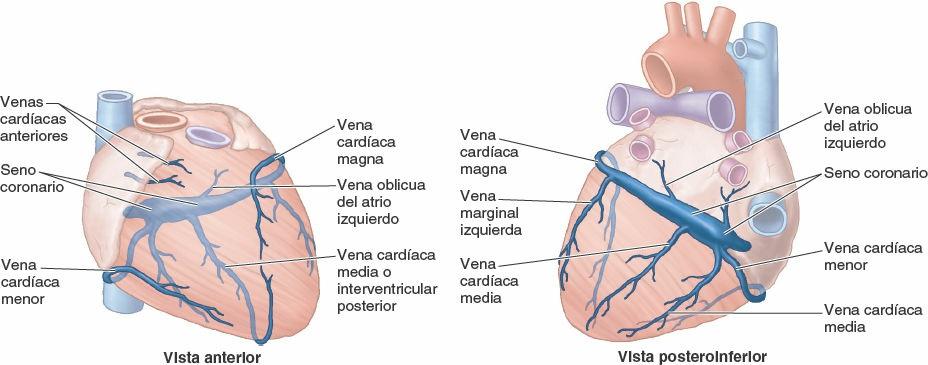
La vena cardíaca magna es la tributaria principal del seno coronario. Su primera porción, la vena interventricular anterior, empieza cerca del vértice del corazón y asciende con la rama interventricular anterior de la ACI. En el surco coronario gira a la izquierda y su segunda porción rodea el lado izquierdo del corazón con la rama circunfleja de la ACI para llegar al seno coronario. (Una situación poco corriente se produce aquí: ¡la sangre fluye en la misma dirección en la arteria y la vena pareadas!) La vena cardíaca magna drena las áreas del corazón irrigadas por la ACI.
La vena cardíaca media (vena interventricular posterior) acompaña a la rama interventricular posterior (que normalmente se origina en la ACD). Una vena cardíaca menor acompaña a la rama marginal derecha de la ACD. De ese modo, estas dos venas drenan la mayor parte de las áreas que normalmente irriga la ACD.
La vena oblicua del atrio izquierdo (de Marshall) es un pequeño vaso, relativamente poco importante en la vida posnatal, que desciende sobre la pared posterior del atrio izquierdo y se fusiona con la vena cardíaca magna para formar el seno coronario (delimitando el comienzo del seno). La vena oblicua es el vestigio de la VCS izquierda embrionaria, que normalmente se atrofia durante el período fetal, aunque a veces persiste en los adultos, sustituyendo o potenciando la VCS derecha.
Algunas venas cardíacas no drenan a través del seno coronario. Varias pequeñas venas cardíacas anteriores empiezan sobre la cara anterior del ventrículo derecho, cruzan el surco coronario y, normalmente, desembocan directamente en el atrio derecho; a veces lo hacen en la vena cardíaca menor. Las venas cardíacas mínimas son vasos diminutos que empiezan en los lechos capilares del miocardio y desembocan directamente en las cavidades del corazón, sobre todo en los atrios. Aunque se denominan venas, son comunicaciones sin válvulas con los lechos capilares del miocardio y pueden transportar sangre desde las cavidades cardíacas hasta el miocardio.
Drenaje linfático del corazón
Los vasos linfáticos del miocardio y el tejido conectivo subendocárdico se dirigen hacia el plexo linfático subepicárdico. Los vasos linfáticos de este plexo pasan hacia el surco coronario y siguen a las arterias coronarias. Un vaso linfático único, formado por la unión de varios vasos linfáticos del corazón, asciende entre el tronco pulmonar y el atrio izquierdo y acaba en los nódulos linfáticos traqueobronquiales inferiores, normalmente en el lado derecho.
Sistemas de estimulación, conducción y regulación del corazón
Sistema de estimulación y conducción del corazón
En la secuencia ordinaria de acontecimientos del ciclo cardíaco, el atrio y el ventrículo actúan conjuntamente como una bomba. El sistema de conducción del corazón (fig. 4-63) genera y transmite los impulsos que producen las contracciones coordinadas del ciclo cardíaco. El sistema de conducción está formado por tejido nodal que inicia el latido y coordina las contracciones de las cuatro cavidades cardíacas, y por fibras de conducción, altamente especializadas, que las conducen rápidamente a las diferentes áreas del corazón. Los impulsos se propagan entonces por las células del músculo estriado cardíaco, de forma que las paredes de las cavidades se contraen simultáneamente.
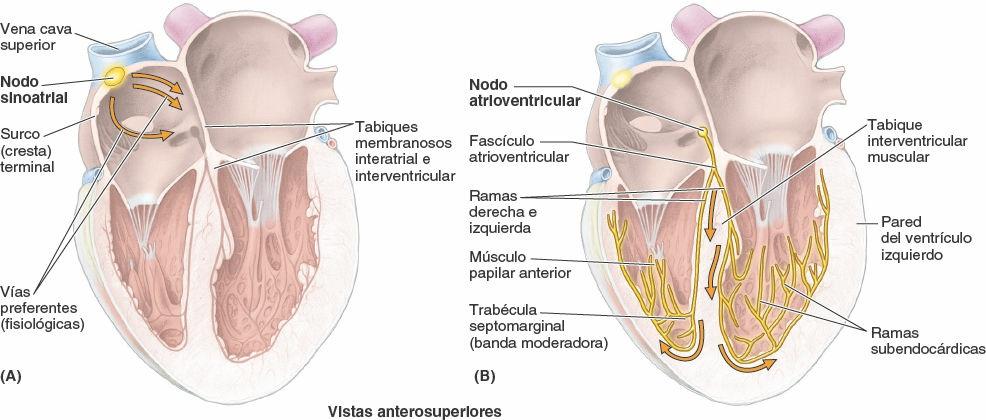
El nodo SA está situado a nivel anterolateral justamente profundo al epicardio en la unión de la VCS y el atrio derecho, cerca del extremo superior del surco terminal (figs. 4-60 A y 4-63 A). El nodo SA —una pequeña acumulación de tejido nodal, fibras musculares cardíacas especializadas, y tejido conectivo fibroelástico asociado — es el marcapasos del corazón. El nodo SA inicia y regula los impulsos para las contracciones del corazón, proporcionando un impulso unas 70 veces por minuto en la mayoría de las personas, la mayor parte del tiempo. La señal de contracción desde el nodo SA se propaga de forma miógena (a través del músculo) de ambos atrios. El nodo SA está irrigado por la arteria del nodo SA, que se origina habitualmente como una rama auricular (atrial) de la ACD (en el 60% de las personas), aunque a menudo se origina en la ACI (en el 40%). El nodo SA es estimulado por la división simpática del sistema nervioso autónomo para acelerar la frecuencia cardíaca y es inhibido por la división parasimpática para volver o aproximarse a la frecuencia basal.
El nodo atrioventricular es una agrupación más pequeña de tejido nodal que la del nodo SA. Está localizado en la región posteroinferior del TIV, cerca del orificio del seno coronario (figs. 4-60 A a C y 4-62 B). La señal generada por el nodo SA pasa a través de las paredes del atrio derecho y se propaga por el músculo cardíaco (conducción miógena), que transmite la señal rápidamente desde el nodo SA al nodo AA continuación, el nodo AV distribuye la señal hacia los ventrículos a través del fascículo atrioventricular (fig. 4-63 B). La estimulación simpática acelera la conducción y la estimulación parasimpática la lentifica. El fascículo AV, el único puente de conducción entre los miocardios atrial y ventricular, pasa desde el nodo AV a través del esqueleto fibroso del corazón (fig. 4-52) y a lo largo de la porción membranosa del TIV.
En la unión de las porciones membranosa y muscular del TIV, el fascículo AV se divide en las ramas derecha e izquierda del fascículo (fig. 4-63 B). Estas ramas pasan por cada lado de la porción muscular del TIV profundas al endocardio y luego se ramifican en ramas subendocárdicas (fibras de Purkinje), que se extienden por las paredes de los ventrículos respectivos. Las ramas subendocárdicas de la rama derecha estimulan el músculo del TIV, el músculo papilar anterior a través de la trabécula septomarginal (banda moderadora), y la pared del ventrículo derecho. La rama izquierda se divide cerca de su origen en, aproximadamente, seis haces más pequeños, que dan lugar a ramas subendocárdicas que estimulan el TIV, los músculos papilares anterior y posterior, y la pared del ventrículo izquierdo.
El nodo AV está irrigado por la arteria del nodo atrioventricular, la más grande y generalmente la primera rama septal IV de la arteria IV posterior, una rama de la ACD en el 80% de las personas (fig. 4-60 A a C). Así, la irrigación arterial tanto del nodo SA como la del AV procede normalmente de la ACD. Sin embargo, el fascículo AV atraviesa el centro del TIV, los dos tercios del cual están irrigados por ramas septales de la rama IV anterior de la ACI (fig. 4-60 C y D).
La generación del impulso y su conducción pueden resumirse del siguiente modo:
- El nodo SA inicia un impulso que es conducido rápidamente hacia las fibras musculares cardíacas de los atrios y provoca su contracción (fig. 4-63 A).
- El impulso se propaga mediante conducción miogénica, que transmite el impulso rápidamente desde el nodo SA al nodo AV.
- La señal se distribuye desde el nodo AV a través del fascículo AV y sus ramas derecha e izquierda, que pasan por cada lado del TIV para dar ramas subendocárdicas a los músculos papilares y a las paredes de los ventrículos (fig. 4-63 B).
Inervación del corazón
El corazón está inervado por fibras nerviosas autónomas procedentes del plexo cardíaco (fig. 4-64; también la fig. 4-69 B y C), que a menudo bastante artificialmente se divide en porción superficial y porción profunda. Esta red nerviosa, según se describe con más frecuencia, está situada sobre la superficie anterior de la bifurcación de la tráquea (una estructura respiratoria), ya que en la disección se observa habitualmente después de extirpar la aorta ascendente y la bifurcación del tronco pulmonar. Sin embargo, su relación primaria es con la cara posterior de estas dos últimas estructuras, en especial la aorta ascendente. El plexo cardíaco está formado por fibras simpáticas y parasimpáticas en ruta hacia el corazón, así como por fibras aferentes viscerales que conducen fibras reflejas y nociceptivas desde el corazón. Las fibras se dirigen desde el plexo a lo largo y hacia los vasos coronarios y los componentes del sistema de conducción, en particular el nodo SA.
La inervación simpática procede de fibras presinápticas, cuyos cuerpos celulares residen en los núcleos intermediolaterales (astas laterales) de los cinco o seis segmentos torácicos superiores de la médula espinal, y de fibras simpáticas postsinápticas con cuerpos celulares en los ganglios paravertebrales cervicales y torácicos superiores de los troncos simpáticos. Las fibras postsinápticas atraviesan los nervios esplácnicos cardiopulmonares y el plexo cardíaco, y terminan en los nódulos SA y AV, y se relacionan con las terminaciones de las fibras parasimpáticas en las arterias coronarias. La estimulación simpática aumenta la frecuencia cardíaca, la conducción del impulso y la fuerza de contracción, y al mismo tiempo aumenta el flujo a través de los vasos coronarios para soportar este aumento de la actividad. La estimulación adrenérgica del nodo SA y del tejido de conducción aumenta la frecuencia de despolarización de las células marcapasos mientras aumenta la conducción ALa estimulación adrenérgica directa a partir de fibras nerviosas simpáticas, así como la estimulación hormonal suprarrenal indirecta, aumentan la contractilidad atrial y ventricular. La mayor parte de los receptores adrenérgicos de los vasos coronarios son receptores b2 , que al ser activados producen relajación (o quizás inhibición) del músculo liso vascular y, por consiguiente, dilatación de las arterias. Esto aporta más oxígeno y nutrientes al miocardio durante los períodos de mayor actividad.
La inervación parasimpática del corazón procede de fibras presinápticas de los nervios vagos. Los cuerpos celulares parasimpáticos postsinápticos (ganglios intrínsecos) se localizan en la pared atrial y en el tabique interatrial, cerca de los nódulos SA y AV, y a lo largo de las arterias coronarias. La estimulación parasimpática disminuye la frecuencia cardíaca, reduce la fuerza de contracción y constriñe las arterias coronarias, con lo cual se ahorra energía entre períodos de mayor necesidad. Las fibras parasimpáticas postsinápticas liberan acetilcolina, que se une a los receptores muscarínicos para enlentecer la velocidad de despolarización de las células marcapasos y la conducción AV, así como para disminuir la contractilidad de los atrios.
Mediastino superior y grandes vasos
El mediastino superior es superior al plano transverso del tórax, que pasa a través del ángulo del esternón y la unión (disco intervertebral) de las vértebras T4 y T5 (fig. 4-65). De anterior a posterior, el mediastino superior contiene (figs. 4-66 y 4-67 A y B):
- El timo.
- Los grandes vasos, con las venas (braquiocefálicas y VCS) anteriores a las arterias (arco de la aorta y las raíces de sus ramas principales —el tronco braquiocefálico, la arteria carótida común izquierda y la subclavia izquierda) y nervios relacionados (vagos y frénicos, y el plexo nervioso cardíaco).
- La continuación inferior de las vísceras cervicales (anteriormente la tráquea y posteriormente el esófago) y nervios relacionados (nervio laríngeo recurrente izquierdo).
- El conducto torácico y troncos linfáticos.
Para resumirlo sistemáticamente, el orden de las principales estructuras en el mediastino superior, de anterior a posterior, es: 1) timo, 2) venas, 3) arterias, 4) vía aérea, 5) tubo digestivo, y 6) troncos linfáticos.
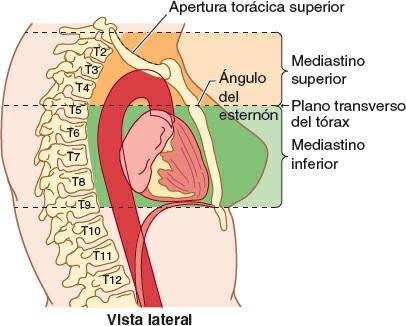
Timo
El timo, un órgano fundamentalmente linfoide, está localizado en la porción inferior del cuello y la anterior del mediastino superior (figs. 4-66 y 4-67 A). Es una glándula plana con lóbulos en forma de frasco que se sitúa posterior al manubrio del esternón y se extiende hacia el interior del mediastino anterior, anterior al pericardio fibroso. Después de la pubertad, el timo sufre una involución progresiva y es reemplazado casi completamente por grasa.
La rica vascularización arterial del timo procede sobre todo de las ramas intercostales anteriores y las ramas mediastínicas anteriores de las arterias torácicas internas. Las venas del timo desembocan en las venas braquiocefálica izquierda, torácicas internas y tiroidea inferior. Los vasos linfáticos del timo drenan en los nódulos linfáticos paraesternales, braquiocefálicos y traqueobronquiales.
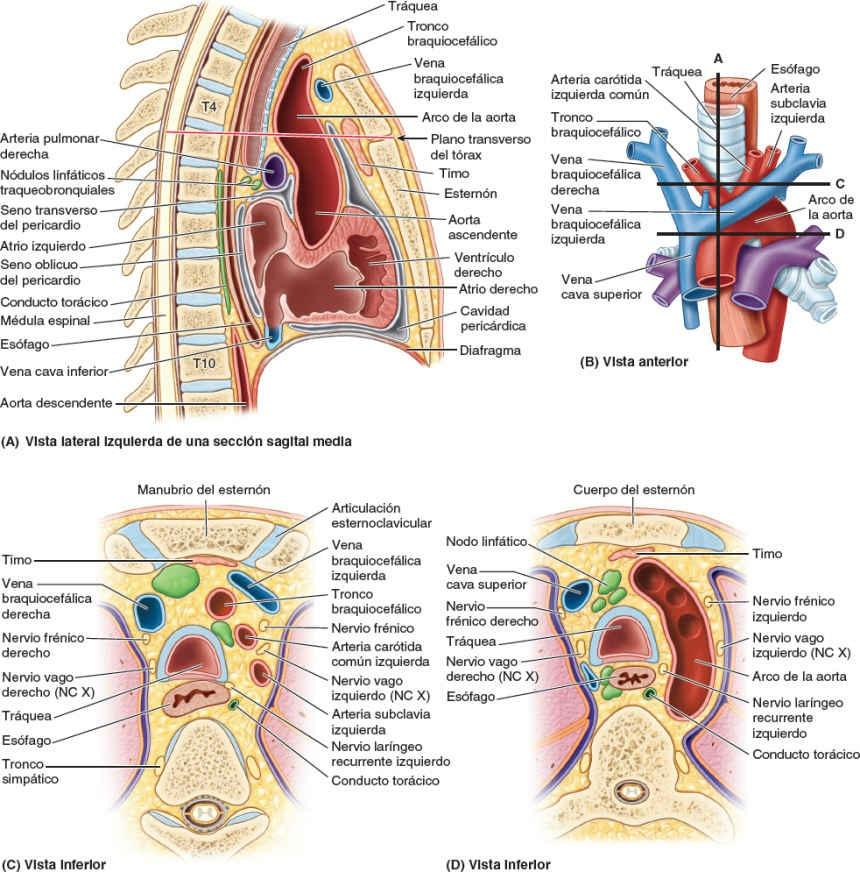
Grandes vasos
Las venas braquiocefálicas derecha e izquierda se forman posteriores a las articulaciones esternoclaviculares por la unión de las venas yugulares internas y subclavias. Al nivel del borde inferior del primer cartílago costal derecho, las venas braquiocefálicas se unen para formar la VCS (figs. 4-66 B y 4-67 B). La vena braquiocefálica izquierda es algo más del doble de larga que la derecha, ya que cruza desde el lado izquierdo al derecho, pasando anterior a las raíces de las tres ramas principales del arco de la aorta (fig. 4-67 B). Las venas braquiocefálicas derivan sangre de la cabeza, el cuello y el miembro superior izquierdo al atrio derecho.
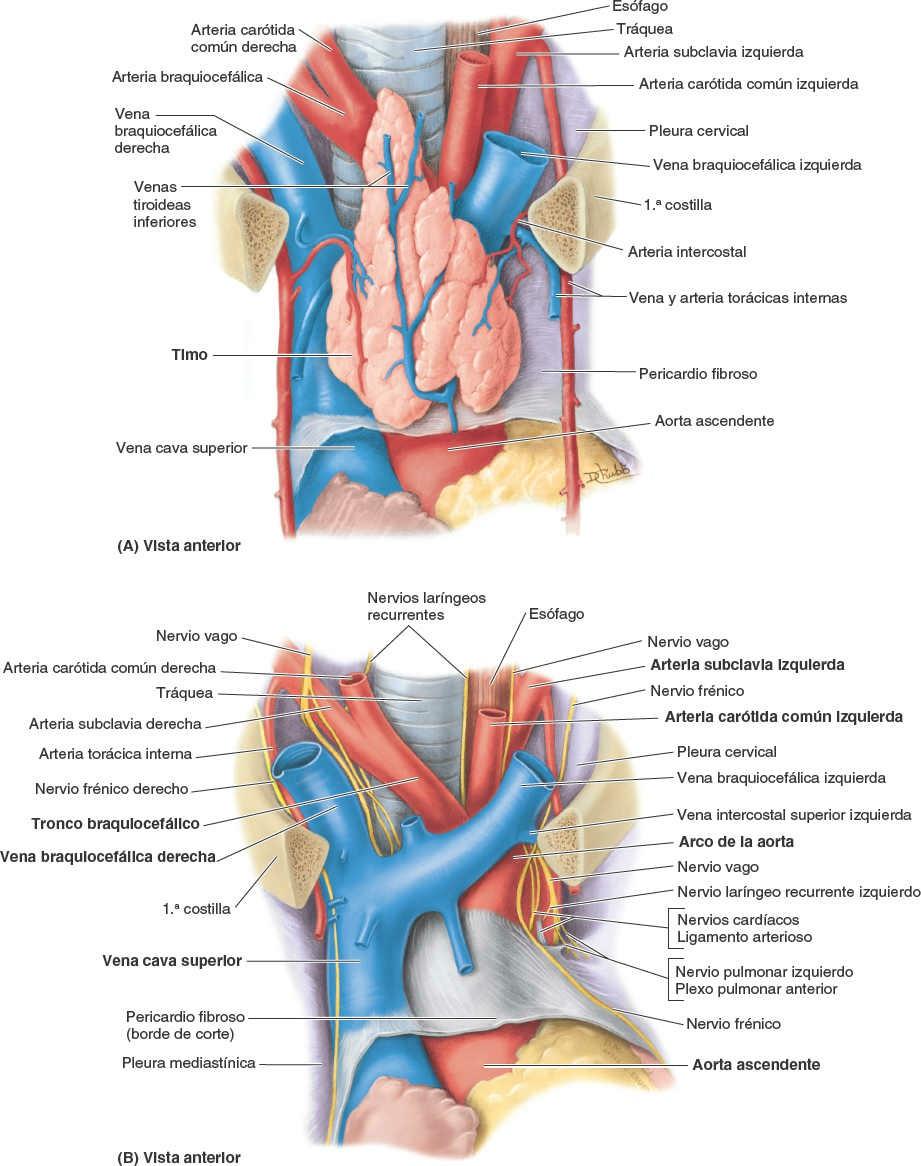
La vena cava superior retorna la sangre de todas las estructuras superiores al diafragma, excepto los pulmones y el corazón. Discurre inferiormente y termina al nivel del tercer cartílago costal, donde entra en el atrio derecho. La VCS se sitúa en el lado derecho del mediastino superior, anterolateral a la tráquea y posterolateral a la aorta ascendente. El nervio frénico derecho se encuentra entre la VCS y la pleura mediastínica. La mitad terminal de la VCS se halla en el mediastino medio, donde se encuentra junto a la aorta ascendente y forma el límite posterior del seno transverso del pericardio (fig. 4-46).
La aorta ascendente, de aproximadamente 2,5 cm de diámetro, empieza en el orificio aórtico. Sus únicas ramas son las arterias coronarias, que se originan en los senos aórticos (fig. 4-55 B). La aorta ascendente es intrapericárdica (fig. 4-67 A y B); por esta razón, y porque está situada inferior al plano transverso del tórax, se considera como parte del contenido del mediastino medio (parte del mediastino inferior).
El arco de la aorta, la continuación curva de la aorta ascendente (figs. 4-66 A y 4-68; tabla 4-5), empieza posterior a la 2. a articulación esternocostal derecha, al nivel del ángulo del esternón. Se arquea superiormente, posteriormente y hacia la izquierda, y luego inferiormente. El arco de la aorta asciende anterior a la arteria pulmonar derecha y a la bifurcación de la tráquea, alcanzando su punto más elevado en el lado izquierdo de la tráquea y el esófago, donde pasa sobre la raíz del pulmón izquierdo. El arco desciende posterior a la raíz izquierda del pulmón junto a la vértebra T4. El arco finaliza cuando se convierte en la aorta torácica (descendente), posterior a la 2ª articulación esternocostal izquierda.
El arco de la vena ácigos ocupa una posición que se corresponde con la de la aorta en el lado derecho de la tráquea sobre la raíz del pulmón derecho, aunque la sangre circula en dirección opuesta (fig. 4-64). El ligamento arterioso, el vestigio del conducto arterioso fetal, se extiende desde la raíz de la arteria pulmonar izquierda hasta la cara inferior del arco de la aorta. Las ramas del arco son habitualmente el tronco braquiocefálico, la arteria carótida común izquierda y la arteria subclavia izquierda (figs. 4-68 y 4-69 A).
El tronco braquiocefálico, la primera y más grande de las ramas del arco, se origina posterior al manubrio del esternón, donde se sitúa anterior a la tráquea y posterior a la vena braquiocefálica izquierda (figs. 4-66 A y B, 4-67 B y 4-69 A). Asciende superolateralmente para alcanzar el lado derecho de la tráquea y la articulación esternoclavicular derecha, donde se divide en las arterias carótida común derecha y subclavia derecha.
La arteria carótida común izquierda, la segunda rama del arco de la aorta, se origina posterior al manubrio del esternón, ligeramente posterior al tronco braquiocefálico y a la izquierda de este. Asciende anterior a la arteria subclavia izquierda, al principio anterior a la tráquea y luego a su izquierda. Entra en el cuello tras pasar posterior a la articulación esternoclavicular izquierda.
La arteria subclavia izquierda, la tercera rama del arco de la aorta, se origina en la parte posterior del arco, justo posterior a la arteria carótida común izquierda. Asciende lateral a la tráquea y a la arteria carótida común izquierda a través del mediastino superior, y no tiene ramas en el mediastino. Cuando abandona el tórax y entra en la raíz del cuello, pasa posterior a la articulación esternoclavicular izquierda.
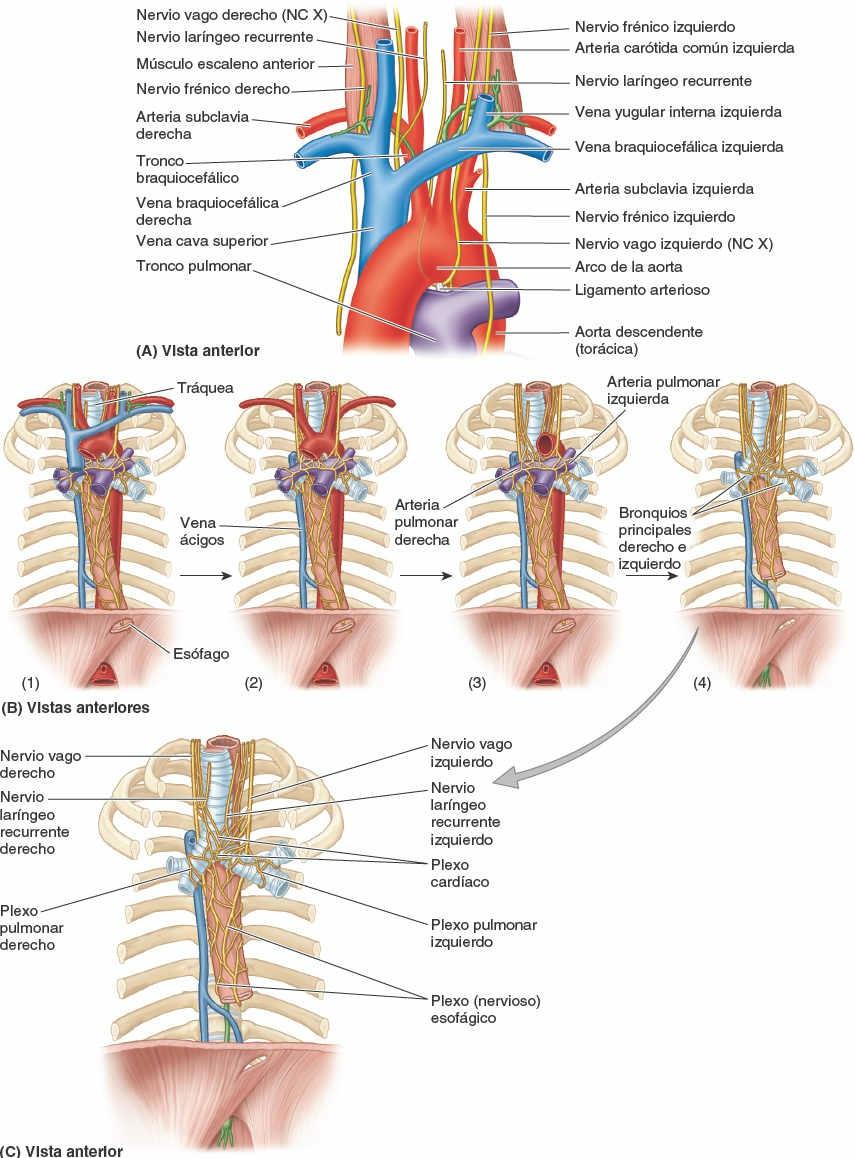
Nervios del mediastino superior
Los nervios vagos salen del cráneo y descienden a través del cuello, posterolaterales a las arterias carótidas comunes (fig. 4-68 A; tabla 4-6). Cada nervio vago entra en el mediastino superior, posterior a la articulación esternoclavicular y la vena braquiocefálica respectivas.
El nervio vago derecho entra en el tórax anterior a la arteria subclavia derecha, dando origen al nervio laríngeo recurrente derecho (fig. 4-69 A a C). El nervio laríngeo recurrente derecho forma un asa alrededor de la arteria subclavia derecha y asciende entre la tráquea y el esófago para inervar la laringe. El nervio vago derecho discurre posteroinferiormente a través del mediastino superior sobre el lado derecho de la tráquea. Después pasa posterior a la vena braquiocefálica derecha, la VCS y la raíz del pulmón derecho. Aquí se divide en muchos ramos que contribuyen al plexo pulmonar derecho (fig. 4-69 C). Normalmente, el nervio vago derecho abandona este plexo como un sólo nervio y continúa hasta el esófago, donde vuelve a dividirse y da fibras para el plexo (nervioso) esofágico. El nervio vago derecho también da lugar a nervios que contribuyen a formar el plexo cardíaco.
El nervio vago izquierdo desciende por el cuello posterior a la arteria carótida común izquierda (fig. 4-69 A). Entra en el mediastino entre la arteria carótida común izquierda y la arteria subclavia izquierda. Cuando alcanza el lado izquierdo del arco de la aorta, el nervio vago izquierdo diverge posteriormente del nervio frénico izquierdo. Lateralmente, está separado del nervio frénico por la vena intercostal superior izquierda. Cuando el nervio vago izquierdo se incurva medialmente al nivel del borde inferior del arco de la aorta, da origen al nervio laríngeo recurrente izquierdo. Este nervio pasa inferior al arco de la aorta, justo lateral al ligamento arterioso, y asciende hacia la laringe en el surco entre la tráquea y el esófago (figs. 4-64, 4-67 B, 4-69 A a C, y 4-70). El nervio vago izquierdo pasa posterior a la raíz del pulmón izquierdo, donde se divide en numerosos ramos que contribuyen a formar el plexo pulmonar izquierdo. El nervio vago izquierdo abandona este plexo como un tronco único y se dirige hacia el esófago, donde se une a fibras del nervio vago derecho en el plexo (nervioso) esofágico (fig. 4-69 B y C).
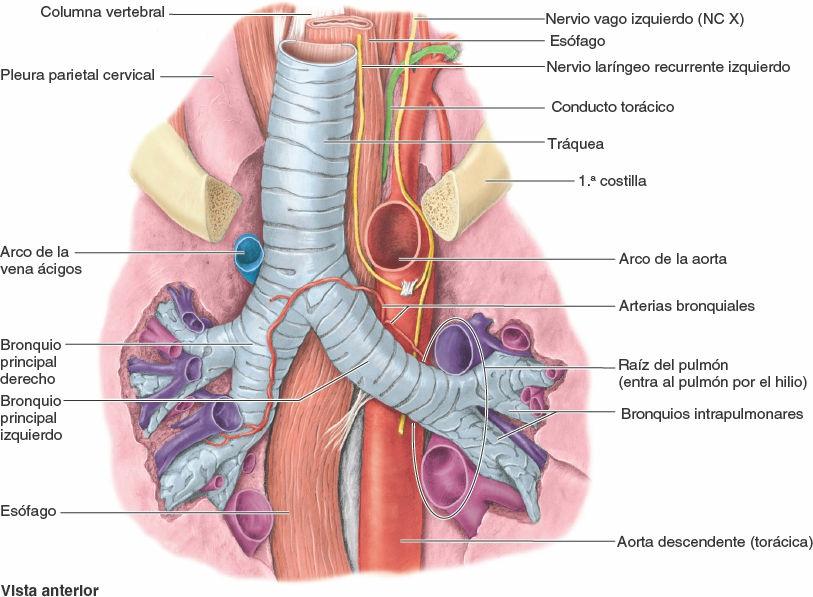
Los nervios frénicos (fig. 4-69 A) inervan el diafragma mediante fibras motoras y sensitivas; estas últimas suponen un tercio aproximadamente de las fibras del nervio. Los nervios frénicos también dan fibras sensitivas para el pericardio y la pleura mediastínica. Cada nervio frénico entra en el mediastino superior entre la arteria subclavia y el origen de la vena braquiocefálica (tabla 4-6). El hecho de que los nervios frénicos pasen anteriores a las raíces de los pulmones nos permite distinguirlos de los nervios vagos que pasan posteriores a las raíces.
El nervio frénico derecho pasa a lo largo del lado derecho de la vena braquiocefálica derecha, la VCS y el pericardio que cubre el atrio derecho. También pasa anterior a la raíz del pulmón derecho y desciende por el lado derecho de la VCI hasta el diafragma, que atraviesa cerca del orificio de la vena cava (fig. 4-71 A).
El nervio frénico izquierdo desciende entre las arterias subclavia izquierda y carótida común izquierda. Cruza la cara izquierda del arco de la aorta anterior al nervio vago izquierdo y pasa sobre la vena intercostal superior izquierda. Luego desciende anterior a la raíz del pulmón izquierdo y discurre a lo largo del pericardio fibroso, superficial al atrio y el ventrículo izquierdos del corazón, donde perfora el diafragma a la izquierda del pericardio (fig. 4-71 B). La mayor parte de las ramificaciones de los nervios frénicos para el diafragma tienen lugar en la cara diafragmática inferior (abdominal).
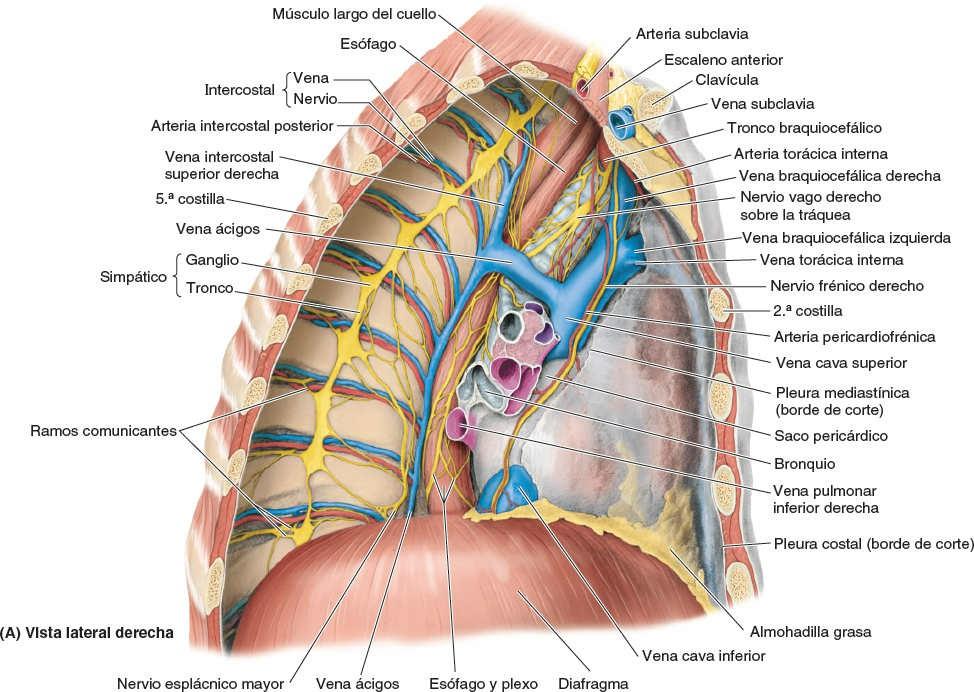
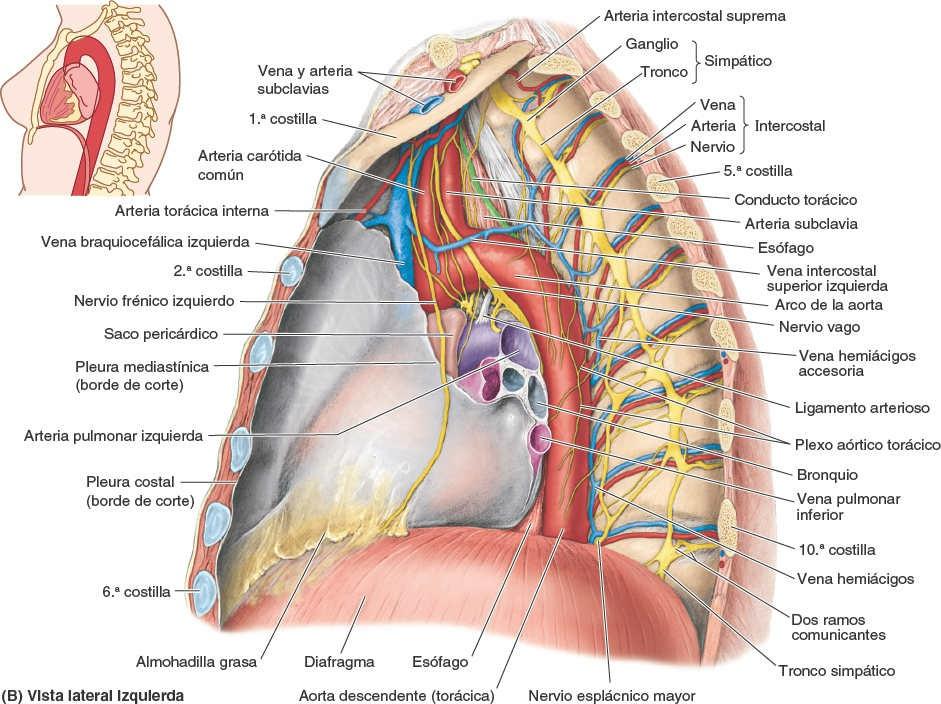
Tráquea
La tráquea desciende anterior al esófago y entra en el mediastino superior, ligeramente inclinada hacia la derecha del plano medio (figs. 4-69 B y C, y 4-70). La cara posterior de la tráquea es plana, donde está en contacto con el esófago (fig. 4-66 B). La tráquea termina al nivel del ángulo del esternón dividiéndose en los bronquios principales derecho e izquierdo (figs. 4-66 A y 4-70). La tráquea termina superior al nivel del corazón y no es un componente del mediastino posterior.
Esófago
El esófago es un tubo fibromuscular que se extiende desde la faringe hasta el estómago (figs. 4-66 A y B, 4-69 B y C, 4-70, 4-71 A y 4-72). El esófago entra en el mediastino superior entre la tráquea y la columna vertebral, donde se sitúa anterior a las vértebras T1-T4. Suele estar aplanado anteroposteriormente. En su inicio, el esófago se inclina hacia la izquierda, pero es desplazado hacia atrás por el arco de la aorta en el plano medio. Entonces está comprimido anteriormente por la raíz del pulmón izquierdo. En el mediastino superior, el conducto torácico se sitúa normalmente en el lado izquierdo del esófago y profundo (medial) al arco de la aorta (figs. 4-70 y 4-71 B). Inferior al arco, el esófago se inclina de nuevo hacia la izquierda a medida que se aproxima y atraviesa el hiato esofágico del diafragma (fig. 4-72).
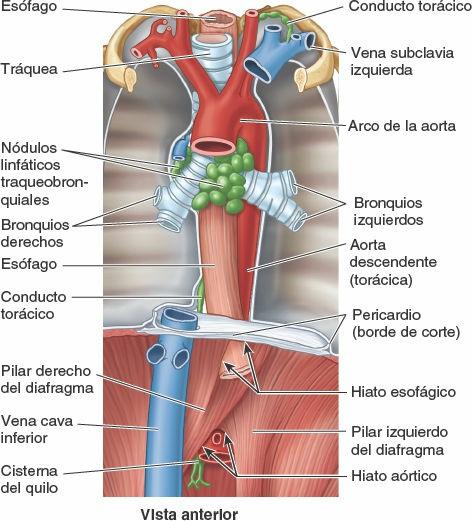
Mediastino posterior
El mediastino posterior (la parte posterior del mediastino inferior) se localiza inferior al plano transverso del tórax, anterior a las vértebras T5-T12, posterior al pericardio y el diafragma, y entre la pleura parietal de ambos pulmones (figs. 4-66 A y 4-69 C). El mediastino posterior contiene la aorta torácica, el conducto torácico y los troncos linfáticos, los nódulos linfáticos mediastínicos posteriores, las venas ácigos y hemiácigos, el esófago y el plexo nervioso esofágico. Algunos autores también incluyen los troncos simpáticos torácicos y los nervios esplácnicos torácicos; sin embargo, estas estructuras se sitúan laterales a los cuerpos vertebrales y no están dentro del compartimento del mediastino posterior.
Aorta torácica
La aorta torácica es la continuación del arco de la aorta (figs. 4-70, 4-72 y 4-73; tabla 4-5). Se inicia en el lado izquierdo del borde inferior del cuerpo de la vértebra T4 y desciende por el mediastino posterior sobre el lado izquierdo de las vértebras T5-T12. A medida que desciende, la aorta torácica se aproxima al plano medio y desplaza al esófago hacia la derecha. Está rodeada por el plexo aórtico torácico (fig. 4-71 B), una red de nervios autónomos. La aorta torácica se sitúa posterior a la raíz del pulmón izquierdo (figs. 4-70 y 4-71 B), el pericardio y el esófago. Su nombre cambia al de aorta abdominal anterior al borde inferior de la vértebra T12 y entra en el abdomen a través del hiato aórtico del diafragma (fig. 4-72). El conducto torácico y la vena ácigos ascienden por el lado derecho de la aorta torácica y la acompañan a través del hiato.
En un patrón que será más evidente en el abdomen, las ramas de la aorta descendente se originan y discurren en tres «planos vasculares» (fig. 4-73):
- Un plano anterior, plano de la línea media de las ramas viscerales impares para el intestino (tubo digestivo embrionario) y sus derivados (A en el recuadro de la fig. 4-73).
- Planos laterales de las ramas viscerales pares que irrigan otras vísceras (diferentes al intestino) y sus derivados (B).
- Planos posterolaterales de las ramas parietales pares (segmentarias) para la pared corporal (C).
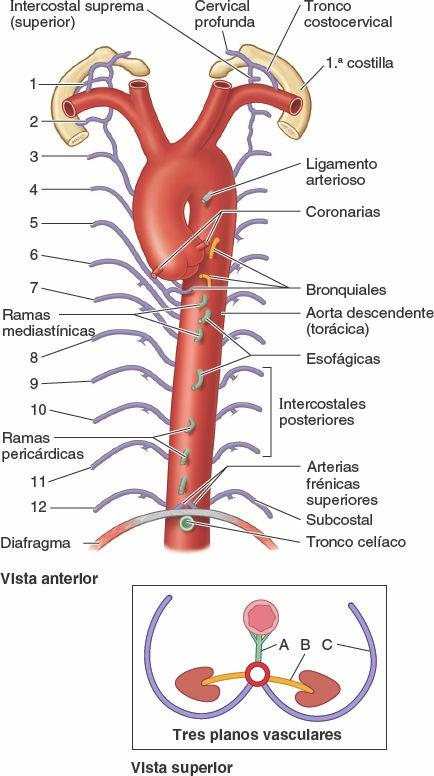
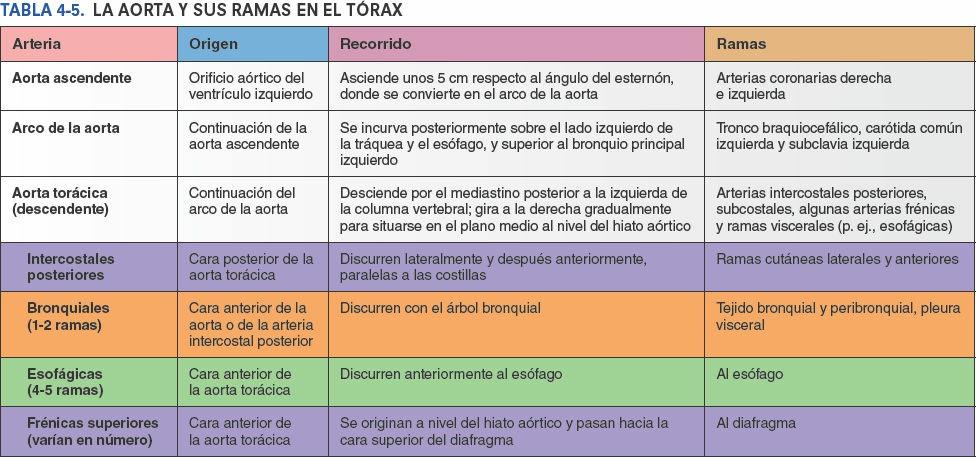
En el tórax, las ramas viscerales impares del plano vascular anterior son las arterias esofágicas —normalmente dos, aunque puede haber hasta cinco (fig. 4-73; tabla 4-5). Las ramas viscerales pares del plano lateral están representadas en el tórax por las arterias bronquiales (fig. 4-70). Aunque las arterias bronquiales derechas e izquierdas pueden originarse directamente en la aorta, es más frecuente que sólo las arterias bronquiales pares izquierdas lo hagan; las arterias bronquiales derechas se originan indirectamente como ramas de una arteria intercostal posterior derecha (normalmente la 3ª). Las ramas parietales pares de la aorta torácica que se originan posterolateralmente son las nueve arterias intercostales posteriores que irrigan todos los espacios intercostales, excepto los dos espacios superiores, y las arterias subcostales (fig. 4-73). Estas últimas se originan de la aorta torácica, aunque discurren por debajo del diafragma. Se encuentran en serie con las arterias intercostales posteriores.
Las excepciones a este patrón incluyen las:
- Arterias frénicas superiores, ramas parietales pares que pasan anterolateralmente a la superficie superior del diafragma (que en realidad se orienta posteriormente a este nivel por la convexidad del diafragma), donde se anastomosan con las ramas musculofrénica y pericardicofrénica de la arteria torácica interna.
- Ramas pericárdicas, ramas impares que se originan anteriormente aunque, en lugar de dirigirse al intestino, envían pequeñas ramas al pericardio. Esto también es válido para las pequeñas arterias mediastínicas que irrigan los nódulos linfáticos y otros tejidos del mediastino posterior.
Esófago
El esófago desciende desde el mediastino superior hacia el mediastino posterior, pasando posterior y a la derecha del arco de la aorta (figs. 4-69 C, 4-70 y 4-72), y posterior al pericardio y el atrio izquierdo. El esófago constituye la principal relación posterior de la base del corazón. Luego, se desvía hacia la izquierda y atraviesa el hiato esofágico del diafragma a nivel de la vértebra T10, anterior a la aorta.
El esófago puede tener tres impresiones, o «constricciones», en su porción torácica. En las radiografías oblicuas de tórax obtenidas tras la ingestión de bario pueden observarse como estrechamientos de la luz. El esófago está comprimido por tres estructuras:
- el arco de la aorta,
- el bronquio principal izquierdo, y
- el diafragma.
La compresión del arco de la aorta es más evidente en una proyección posteroanterior después de ingerido el bario, y la impresión bronquial es más evidente en las proyecciones laterales. En el esófago vacío no se observan constricciones; no obstante, al expandirse durante su llenado, las estructuras citadas comprimen sus paredes.
Conducto torácico y troncos linfáticos
El conducto torácico es el conducto linfático más largo del cuerpo. En el mediastino posterior, el conducto torácico se sitúa sobre la cara anterior de los cuerpos de las siete vértebras torácicas inferiores (fig. 4-74). El conducto torácico conduce la mayor parte de la linfa del organismo hacia el sistema venoso, desde los miembros inferiores, la cavidad pélvica, la cavidad abdominal, el lado izquierdo del tórax, el lado izquierdo de la cabeza y el cuello, y el miembro superior izquierdo. Es decir, toda la linfa excepto la del cuadrante superior derecho.
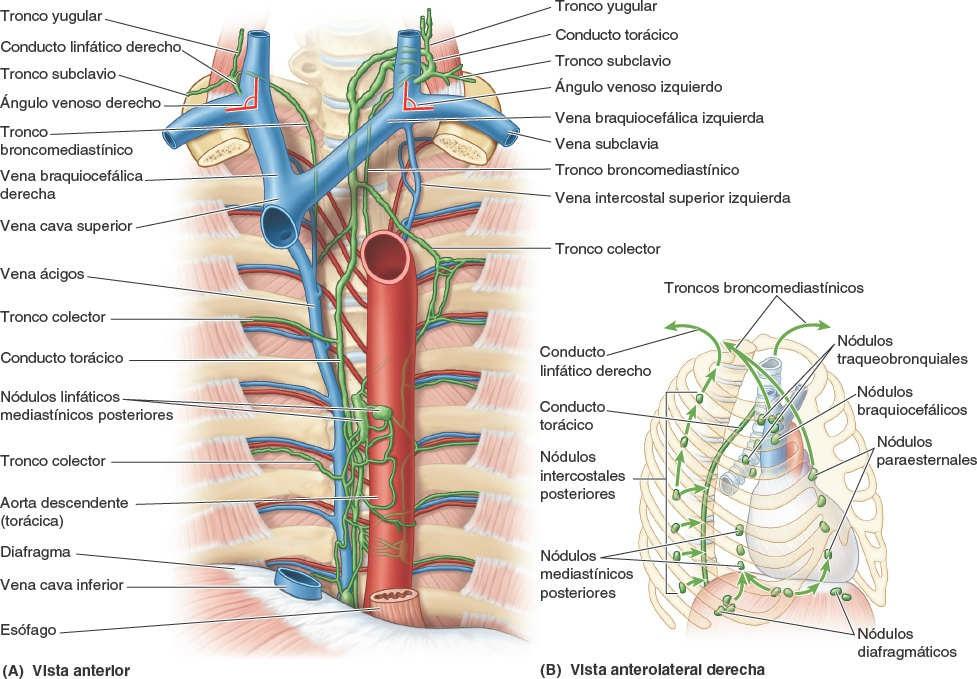
El conducto torácico se origina en la cisterna del quilo, en el abdomen, y asciende a través del hiato aórtico del diafragma (fig. 4-72). Normalmente tiene una pared delgada de color blanco grisáceo. A menudo se asemeja a un rosario debido a sus numerosas válvulas. El conducto torácico asciende en el mediastino posterior entre la aorta torácica a su izquierda, la vena ácigos a su derecha, el esófago anteriormente y los cuerpos vertebrales posteriores. A nivel de las vértebras T4-T6, el conducto torácico cruza hacia la izquierda, posterior al esófago, y asciende hacia el mediastino superior.
El conducto torácico recibe ramas de los espacios intercostales medios y superiores de ambos lados a través de diversos troncos colectores. También recibe ramas de estructuras mediastínicas posteriores. Cerca de su terminación, a menudo recibe los troncos linfáticos yugulares, subclavios y broncomediastínicos (aunque algunos de estos vasos pueden terminar independientemente). El conducto torácico suele desembocar en el sistema venoso cerca de la unión de las venas yugular interna y subclavia izquierdas —el ángulo venoso izquierdo o el origen de la vena braquiocefálica izquierda (figs. 4-73 y 4-74 A)—, aunque también puede desembocar en la vena subclavia izquierda como se muestra en la figura 4-72.
Vasos y nódulos linfáticos del mediastino posterior
La aorta torácica y sus ramas ya se han descrito. Los nódulos linfáticos mediastínicos posteriores (fig. 4-74 A y B) se sitúan posteriores al pericardio, donde están en relación con el esófago y la aorta torácica. Hay varios nódulos posteriores a la porción inferior del esófago y más (más de ocho) anteriores y laterales a él. Los nódulos linfáticos mediastínicos posteriores reciben linfa del esófago, la cara posterior del pericardio y el diafragma, y de los espacios intercostales posteriores medios. La linfa de los nódulos drena en los ángulos venosos derecho o izquierdo a través del conducto linfático derecho o del conducto torácico.
El sistema de las venas ácigos, a cada lado de la columna vertebral, drena el dorso y las paredes toracoabdominales (figs. 4-74 A y 4-75 A y B), así como las vísceras mediastínicas. El sistema de las venas ácigos presenta muchas variaciones en su origen, trayecto, tributarias y anastomosis. La vena ácigos (del griego azygos, impar) y su principal tributaria, la vena hemiácigos, suelen originarse de «raíces» en la cara posterior de la VCI y/o la vena renal izquierda, respectivamente, que se fusionan con las venas lumbares ascendentes.
La vena ácigos forma una vía colateral entre la VCS y la VCI, y drena sangre de las paredes posteriores del tórax y el abdomen. La vena ácigos asciende por el mediastino posterior, junto al lado derecho de los cuerpos de las ocho vértebras torácicas inferiores. Para unirse a la VCS, forma un arco sobre la cara superior de la raíz del pulmón derecho, de modo similar a como el arco de la aorta pasa sobre la raíz del pulmón izquierdo. Además de las venas intercostales posteriores, la vena ácigos comunica con los plexos venosos vertebrales que drenan el dorso, las vértebras y las estructuras del conducto vertebral. La vena ácigos recibe también las venas mediastínicas, esofágicas y bronquiales (fig. 4-75).
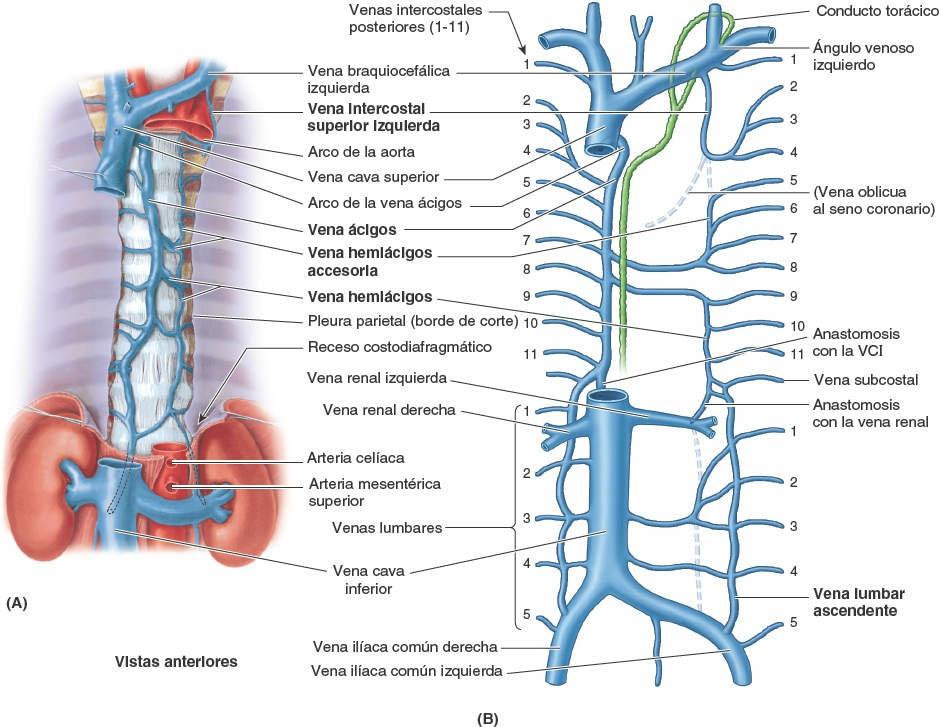
La vena hemiácigos se origina en el lado izquierdo por la unión de las venas subcostal izquierda y lumbar ascendente. Asciende por el lado izquierdo de la columna vertebral, posterior a la aorta torácica hasta la vértebra T9. Aquí cruza hacia la derecha, posterior a la aorta, el conducto torácico y el esófago, y se une a la vena ácigos. La vena hemiácigos recibe las tres venas intercostales posteriores inferiores, las venas esofágicas inferiores y varias pequeñas venas mediastínicas.
La vena hemiácigos accesoria empieza en el extremo medial del 4º o 5º espacio intercostal y desciende por el lado izquierdo de la columna vertebral desde T5 hasta T8. Recibe tributarias de las venas de los espacios intercostales 4º-8º y, a veces, de las venas bronquiales izquierdas. Cruza sobre la vértebra T7 o T8, posterior a la aorta torácica y el conducto torácico, para unirse a la vena ácigos. A veces, la vena hemiácigos accesoria se une a la vena hemiácigos y drena con ella en la vena ácigos. La vena hemiácigos accesoria está conectada frecuentemente con la vena intercostal superior izquierda, como muestra la figura 4-75. La vena intercostal superior izquierda, que drena los espacios intercostales 1º-3º, puede comunicarse con la vena hemiácigos accesoria; sin embargo, drena sobre todo en la vena braquiocefálica izquierda.
Nervios del mediastino posterior
Los troncos simpáticos y sus ganglios asociados forman una porción importante del sistema nervioso autónomo (fig. 4-76; tabla 4-6). Los troncos simpáticos torácicos se continúan con los troncos simpáticos cervicales y lumbares, y se sitúan sobre las cabezas de las costillas en la porción superior del tórax, las articulaciones costovertebrales a nivel mediotorácico y los lados de los cuerpos vertebrales en la porción inferior del tórax. Los nervios esplácnicos torácicos inferiores —conocidos también como nervios esplácnicos mayor, menor e imo— forman parte de los nervios esplácnicos abdominopélvicos, ya que inervan vísceras inferiores al diafragma. Están formados principalmente por fibras presinápticas de los ganglios simpáticos 5º-12º, que pasan a través del diafragma y hacen sinapsis en ganglios prevertebrales en el abdomen. Aportan inervación simpática para la mayoría de las vísceras abdominales.
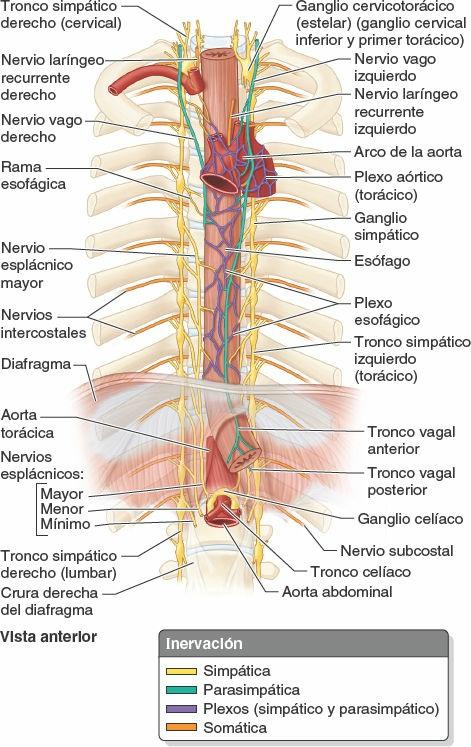
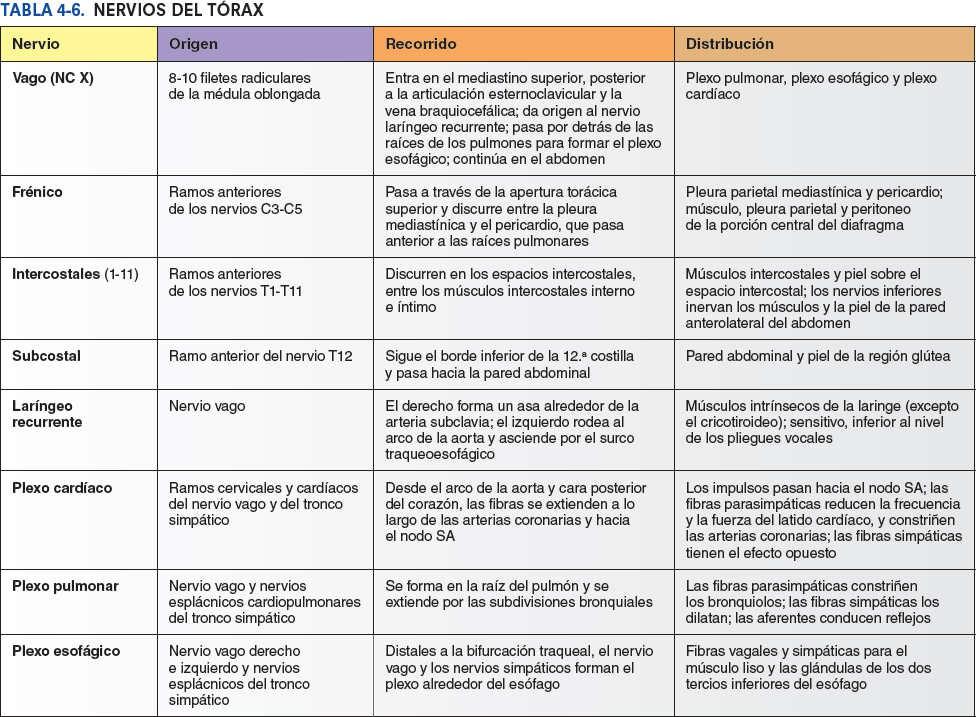
Mediastino anterior
El mediastino anterior, la subdivisión más pequeña del mediastino (fig. 4-42), se sitúa entre el cuerpo del esternón y los músculos transversos del tórax, anteriormente, y el pericardio posteriormente. El mediastino anterior se continúa con el mediastino superior al nivel del ángulo del esternón, y está limitado inferiormente por el diafragma. Está constituido por tejido conectivo laxo (ligamentos esternopericárdicos), grasa, vasos linfáticos, algunos nódulos linfáticos y ramas de los vasos torácicos internos. En lactantes y niños, el mediastino anterior contiene la porción inferior del timo. En casos infrecuentes, este órgano linfoide puede extenderse hasta alcanzar el nivel de los cuartos cartílagos costales.
Anatomía de superficie del corazón y las vísceras del mediastino
El corazón y los grandes vasos se encuentran aproximadamente en el centro del tórax, rodeados lateral y posteriormente por los pulmones, y limitados anteriormente por el esternón y la parte central de la caja torácica (fig. 4-77). Los bordes del corazón son variables y dependen de la posición del diafragma y de la constitución y la condición física de cada persona. La silueta del corazón puede trazarse sobre la cara anterior del tórax mediante las referencias siguientes (fig. 4-77 C):
- El borde superior corresponde a una línea que conecta el borde inferior del 2º cartílago costal izquierdo con el borde superior del tercer cartílago costal derecho.
- El borde derecho corresponde a una línea trazada desde el tercer cartílago costal derecho hasta el 6º cartílago costal derecho; este borde es ligeramente convexo hacia la derecha.
- El borde inferior corresponde a una línea trazada desde el extremo inferior del borde derecho hasta un punto en el 5º espacio intercostal próximo a la línea medioclavicular izquierda; el extremo izquierdo de esta línea corresponde a la localización del vértice del corazón y del choque de la punta.
- El borde izquierdo corresponde a una línea que conecta los extremos izquierdos de las líneas que representan los bordes superior e inferior.
- Las valvas se localizan posteriormente al esternón; sin embargo, los ruidos que producen se proyectan hacia los focos auscultatorios (fig. 4-77), pulmonar, aórtico, mitral y tricúspide, donde se coloca el estetoscopio para evitar que se interponga hueso.
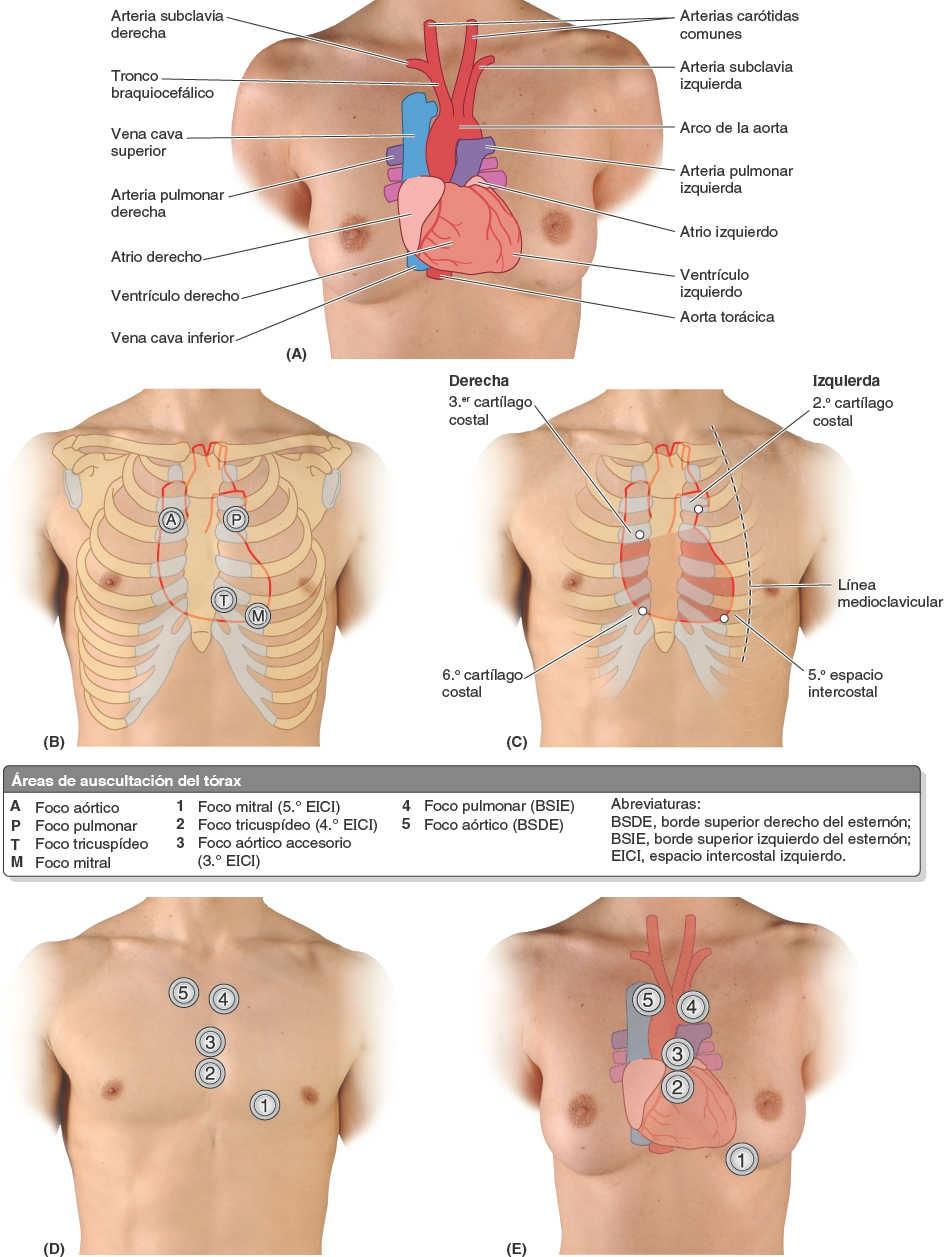
El choque (latido) de la punta es un impulso que se produce porque el vértice se ve forzado contra la pared torácica anterior cuando se contrae el ventrículo izquierdo. La localización del choque de la punta (área mitral) varía en su posición y puede localizarse en los espacios intercostales 4º o 5º, a unos 6-10 cm de la línea media anterior del tórax.
Focos de auscultación
El interés clínico de la anatomía de superficie del corazón y de las válvulas cardíacas resulta de la necesidad de auscultar los ruidos valvulares. Los cinco focos (dos son para la valva pulmonar) están separados lo máximo posible, de modo que los sonidos producidos en cualquier válvula pueden distinguirse claramente de los producidos en las otras (fig. 4-77 D y E). La sangre tiende a transportar el sonido en la dirección de su flujo; por ello, cada foco está situado superficialmente respecto a la cavidad o vaso a donde se dirige la sangre y en línea directa con el orificio valvular.