Fármacos para la ansiedad y el insomnio
El nerviosismo y la tensión se presentan con más frecuencia que cualquier otro síntoma; en un intento por aliviarlos, los pacientes suelen acudir a diversos tratamientos farmacológicos y terapias alternativas. La mayoría de los profesionales sanitarios coinciden en que, si bien los fármacos no curan el problema de base, pueden proporcionar un alivio temporal a los pacientes que experimentan ansiedad aguda o que tienen simples trastornos del sueño. Este capítulo presenta los fármacos que tratan la ansiedad, inducen sedación o ayudan a los pacientes a conciliar el sueño.
Conceptos clave
Los conceptos clave numerados proporcionan un breve resumen de los aspectos más importantes de cada uno de los apartados correspondientes dentro del capítulo. Si alguno de estos puntos no está claro, acuda al apartado correspondiente para su revisión.
El trastorno de ansiedad generalizada es el tipo de ansiedad más habitual; las fobias, el trastorno obsesivo-compulsivo, los ataques de pánico y el estrés postraumático son otras categorías importantes.
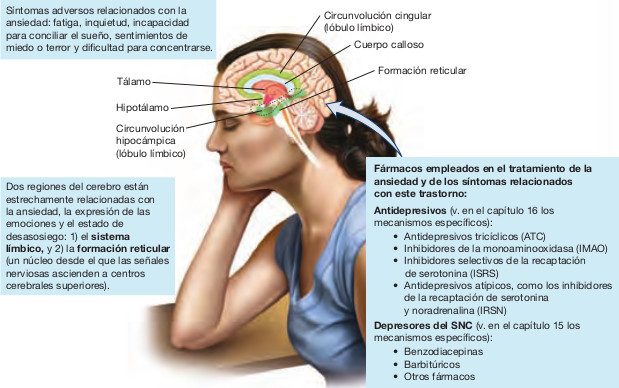
El sistema límbico y el sistema reticular activador son las regiones cerebrales específicas responsables de la ansiedad y la vigilia.
La ansiedad puede abordarse mediante estrategias farmacológicas y no farmacológicas.
El insomnio es un trastorno del sueño que puede estar causado por la ansiedad. Es conveniente probar otras posibilidades antes de iniciar el tratamiento farmacológico de este trastorno.
El electroencefalograma registra las ondas cerebrales y se emplea para el diagnóstico de los trastornos del sueño y la epilepsia.
Los fármacos que actúan sobre el SNC, incluyendo los ansiolíticos, los sedantes y los hipnóticos, se emplean para tratar la ansiedad y el insomnio.
Administrados adecuadamente, los antidepresivos pueden reducir los síntomas del pánico y la ansiedad. Los fármacos principales son los antidepresivos tricíclicos (ATC), los inhibidores de la monoaminooxidasa (IMAO) y los inhibidores selectivos de la recaptación de serotonina (ISRS).
Las benzodiacepinas son los fármacos de elección en la ansiedad generalizada y el insomnio.
Debido a sus efectos secundarios y a su alto potencial adictivo, los barbitúricos no suelen emplearse en el tratamiento del insomnio.
Algunos fármacos de uso frecuente, depresores del SNC no relacionados con las benzodiacepinas ni los barbitúricos, se emplean en el tratamiento de la ansiedad y el insomnio.
Según la International Classification of Diseases, 10ª edición (CIE-10), la ansiedad es un estado de «aprensión, tensión o inquietud derivado de la anticipación de un peligro cuya fuente no puede identificarse o se desconoce en gran medida». Los individuos con este trastorno suelen ser capaces de identificar al menos algunos de los factores que desencadenan los síntomas. La mayoría de los pacientes afirman que sus sentimientos de ansiedad son desproporcionados con relación a cualquier peligro real.
Clases de trastornos de ansiedad
La ansiedad que experimenta un individuo cuando se enfrenta a un entorno estresante se denomina ansiedad situacional. Esta ansiedad es beneficiosa hasta cierto punto, ya que impulsa al individuo a emprender tareas de forma inmediata, aunque sea con el único propósito de eliminar la fuente de su nerviosismo. El estrés situacional puede ser intenso, pero los pacientes suelen aprender mecanismos de afrontamiento para controlar el estrés sin necesidad de recurrir a la atención médica convencional.
El trastorno de ansiedad generalizada (TAG) es una ansiedad excesiva y difícil de controlar que dura al menos 6 meses. Se centra en diversas actividades o situaciones vitales e interfiere en las actividades normales de la vida diaria. Es, con mucho, la clase de trastorno por estrés más habitual y al que con más frecuencia se enfrenta el profesional de enfermería. Sus síntomas incluyen inquietud, fatiga, tensión muscular, nerviosismo, incapacidad para concentrarse, una abrumadora sensación de terror y trastornos del sueño. Los signos autónomos derivados de la activación del sistema nervioso simpático que acompañan a la ansiedad incluyen la elevación de la presión arterial, palpitaciones cardíacas, diversos grados de alteraciones respiratorias y sequedad oral. Las respuestas parasimpáticas pueden consistir en cólicos abdominales, diarrea, fatiga y tenesmo vesical. El TAG es más frecuente en mujeres que en hombres y su prevalencia es mayor en el grupo de edad de 20 a 35 años.
La segunda categoría de ansiedad, denominada trastorno de pánico, se caracteriza por una intensa y súbita sensación de aprensión, temor, terror o fatalidad inminente que se acompaña de un aumento de la actividad del sistema nervioso autónomo. Aunque los ataques de pánico suelen durar menos de 10 minutos, los pacientes pueden describirlos como interminables. Hasta el 5% de la población experimentará uno o más ataques de pánico durante su vida, viéndose afectadas las mujeres unas dos veces más que los hombres.
Otras clases de trastornos de ansiedad son las fobias, el trastorno obsesivo compulsivo y el trastorno por estrés postraumático. Las fobias son sentimientos de temor ligados a situaciones u objetos; entre las fobias más comunes se encuentran el miedo a las serpientes, las arañas, las multitudes o las alturas. El miedo a las multitudes se denomina ansiedad social. Las personas que actúan en público pueden experimentar sentimientos de terror, nerviosismo o aprensión que reciben el nombre de ansiedad escénica. Es normal cierto grado de ansiedad cuando un individuo se encuentra en una multitud o actúa para ella, pero no lo es el miedo extremo hasta el punto de la fobia. Las fobias impulsan al paciente a evitar por completo el estímulo que desencadena el miedo, hasta el punto de convertir su comportamiento en antinatural.
Otro comportamiento antinatural es el trastorno obsesivo compulsivo (TOC), que implica pensamientos extraños y recurrentes o comportamientos repetitivos que interfieren en las relaciones o las actividades normales; entre los ejemplos habituales se encuentran el miedo a la exposición a los microbios y el lavado de manos reiterado.
El trastorno por estrés postraumático (TEPT) es un tipo de ansiedad situacional que se desencadena al revivir un acontecimiento vital previo. Situaciones vitales traumáticas como una guerra, el maltrato físico o el abuso sexual, desastres naturales o el asesinato pueden llevar a un sentimiento de desesperación y a la reviviscencia del suceso traumático; los huracanes Katrina y Rita, al igual que los ataques terroristas del 11 de septiembre de 2001 son ejemplos de situaciones que pueden desencadenar el TEPT. Los individuos que experimentan este tipo de acontecimientos traumáticos corren el riesgo de desarrollar signos y síntomas de TEPT.
Regiones encefálicas específicas responsables de la ansiedad y la vigilia
Los sistemas neurales del encéfalo que se asocian con la ansiedad y la inquietud incluyen el sistema límbico y el sistema reticular activador; estos sistemas se muestran en la figura 14.1.
El sistema límbico es un área localizada en el centro del cerebro responsable de la expresión de las emociones, el aprendizaje y la memoria. Las señales transmitidas a través de este sistema llegan finalmente al hipotálamo. Entre los estados emocionales asociados a esta transmisión se encuentran la ansiedad, el miedo, la ira, la agresividad, los remordimientos, la depresión, el impulso sexual y la euforia.
El hipotálamo es un importante centro responsable de las respuestas involuntarias al estrés extremo, como la elevación de la presión arterial, de la frecuencia respiratoria y la dilatación de las pupilas. Estas reacciones están relacionadas con la respuesta de lucha o huida del sistema nervioso autónomo.
El hipotálamo está conectado con la formación reticular, una red de neuronas que se localiza en toda la longitud del tallo cerebral (figura 14-1). La estimulación de la formación reticular eleva el nivel de alerta y la excitación sexual; su inhibición provoca somnolencia y la inducción del sueño.
El área más extensa en la que se localiza la formación reticular se denomina sistema reticular activador (SRA). Esta estructura, que se extiende desde el tallo cerebral hasta el tálamo, es la responsable del sueño y la vigilia y desempeña una función de estimulación sobre toda la corteza cerebral. Ayuda al individuo a centrar su atención en tareas particulares al transmitir la información a otros centros cerebrales superiores.
Si se impide el paso de las señales a través del SRA, no se envían señales emocionales al cerebro, con la consiguiente reducción de la actividad cerebral general. Si se permite el paso de las señales que llegan desde el hipotálamo, entonces estas se transmiten a través del SRA hasta los centros cerebrales superiores. Se cree que este es el mecanismo neural responsable de sentimientos como la ansiedad o el miedo, así como el mecanismo asociado a la inquietud y a la alteración del patrón de sueño.
Manejo de la ansiedad mediante estrategias farmacológicas y no farmacológicas
Aunque el propio estrés puede ser incapacitante, a menudo es únicamente el síntoma de un trastorno subyacente y se considera más productivo descubrir y abordar la causa de la ansiedad que simplemente tratar sus síntomas con medicación. Debe animarse al paciente a buscar y desarrollar estrategias de afrontamiento no farmacológicas para abordar las causas subyacentes. Estas estrategias pueden ser terapias cognitivo-conductuales, psicoterapia, técnicas de biorretroalimentación, meditación y otras terapias complementarias.
La farmacoterapia está indicada cuando la ansiedad es tan intensa que interfiere significativamente en las actividades de la vida diaria. Los ansiolíticos, o fármacos capaces de aliviar la ansiedad, son bastante eficaces en la mayoría de las clases de estrés. Estos medicamentos se encuadran en diversas categorías terapéuticas: fármacos que actúan sobre el sistema nervioso central (SNC), como los antidepresivos y los depresores del SNC; antiepilépticos; fármacos para los trastornos emocionales y anímicos; antihipertensivos, y antiarrítmicos. Los ansiolíticos tratan los siguientes trastornos: fobias, trastorno por estrés postraumático, ansiedad generalizada, trastorno obsesivo-compulsivo y ataques de pánico.
Insomnio y su relación con la ansiedad
El insomnio es un trastorno caracterizado por la incapacidad para conciliar el sueño o permanecer dormido. La farmacoterapia puede estar indicada si la falta de sueño interfiere en las actividades de la vida diaria.
¿Por qué necesitamos dormir? A lo largo de la vida, pasamos aproximadamente el 33% del tiempo durmiendo o intentando dormir. Aunque está claro que el sueño es esencial para el bienestar, los científicos no están seguros de su función ni de su importancia. A continuación se exponen algunas teorías:
- La inactividad durante el sueño concede tiempo al organismo para repararse.
- El sueño es la evolución de un mecanismo protector. A lo largo de la historia, la noche ha sido el período del día más seguro.
- El sueño tiene que ver con la carga y la descarga «eléctrica» del cerebro. El encéfalo necesita tiempo para procesar y guardar la nueva información que ha recogido durante el día. Cuando esto tiene lugar sin la interferencia del entorno, esta inmensa cantidad de datos puede recuperarse mediante la memoria.
El sueño y la vigilia están sincronizados con muchas funciones corporales diferentes. Así, la temperatura corporal, la presión arterial, los niveles hormonales y la respiración fluctúan de forma cíclica a lo largo de las 24 horas del día; la alteración de este ciclo puede precisar la aplicación de medidas farmacológicas o no farmacológicas para su reajuste. Los niveles elevados del neurotransmisor serotonina ayudan a iniciar los diversos procesos del sueño.
El insomnio o incapacidad para dormir es un trastorno que en ocasiones está asociado a la ansiedad. Existen distintos tipos de insomnio. El insomnio de corta duración o conductual puede atribuirse al estrés causado por un estilo de vida frenético o por la incapacidad de resolver los conflictos diarios en el entorno doméstico o laboral. Las preocupaciones sobre el trabajo, la pareja, los niños y la salud son razones habituales para este tipo de insomnio. Cuando los patrones de sueño normales se ven alterados por el estrés, lo que impide dormir a los pacientes es que sus mentes están demasiado activas.
Los alimentos o las bebidas que contienen estimulantes como la cafeína pueden perturbar el sueño. Del mismo modo, el consumo de tabaco puede provocar inquietud y nerviosismo en el individuo. Aunque el alcohol suele ayudar a conciliar el sueño, puede desencadenar sueños intensos y despertares frecuentes que impiden que este sea reparador. La ingesta de una gran comida poco antes de acostarse, especialmente una rica en proteínas y grasa, puede perturbar el sueño debido al aumento del metabolismo necesario para la digestión de los alimentos.
Algunos medicamentos estimulan el SNC, por lo que no deben tomarse inmediatamente antes de acostarse. Las condiciones adversas, como demasiada luz, una temperatura desagradable en la habitación (especialmente por exceso de calor), los ronquidos, la apnea del sueño y las pesadillas recurrentes, pueden alterar el sueño. Con frecuencia, el insomnio de larga duración se debe a depresión, trastornos maníacos o dolor crónico.
Es conveniente probar otras posibilidades antes de iniciar el tratamiento farmacológico de los trastornos del sueño, ya que el uso prolongado de somníferos puede empeorar el insomnio y causar dependencia física o psicológica. Cuando un sedante se suspende bruscamente o después de haberse tomado durante un período de tiempo prolongado, algunos pacientes experimentan un fenómeno denominado insomnio de rebote, en el que la falta de sueño y los síntomas de ansiedad empeoran notablemente.
Los ancianos tienen más probabilidad de experimentar problemas de sueño como consecuencia de la medicación. Los fármacos pueden aliviar el insomnio de un anciano durante una o dos noches, sólo para producir una disfunción cerebral generalizada a medida que el medicamento se acumula en el organismo. Puede entonces considerarse, erróneamente, que el paciente agitado necesita más medicación, lo que puede llevar a sobredosis. El profesional de enfermería, especialmente aquel que desempeña su labor en la asistencia geriátrica, es responsable de llevar a cabo observaciones precisas y de notificar las respuestas del paciente a los fármacos para que el médico pueda determinar la mínima dosis de mantenimiento efectiva. Cuando sea necesario administrar un somnífero pautado s/p, el profesional de enfermería debe llevar a cabo una valoración individualizada del paciente, su seguimiento y el registro del efecto del medicamento en el paciente.
Empleo del electroencefalograma en el diagnóstico de la epilepsia y los trastornos de sueño
El electroencefalograma (EEG) constituye una herramienta para el diagnóstico de los trastornos del sueño, la epilepsia, la depresión y la demencia. Se identifican cuatro tipos de ondas cerebrales (alfa, beta, delta y teta) por la forma, frecuencia y altura que muestran en el gráfico. Estas ondas cerebrales permiten que el profesional sanitario se haga una idea de los cambios en la actividad cerebral durante las distintas fases del sueño y la vigilia; por ejemplo, las ondas alfa indican un paciente despierto pero somnoliento y las ondas beta indican un paciente alerta con la mente activa.
El EEG permite identificar dos tipos característicos de sueño: el sueño NREM, sin movimientos oculares rápidos, y el sueño REM, con movimientos oculares rápidos. Existe una progresión en cuatro fases antes de alcanzar el sueño REM; una vez superadas estas cuatro fases de sueño NREM, la secuencia se invierte. En circunstancias normales, tras volver desde las profundidades de la fase IV a la fase I de NREM, la persona continúa dormida pero la calidad del sueño comienza a cambiar; no es tan profunda y los niveles de hormonas y la temperatura corporal comienzan a elevarse. En este punto tiene lugar el sueño REM, también denominado sueño paradójico, ya que el patrón de ondas cerebrales en esta fase es similar al de una persona que está adormilada pero despierta. Esta es además la fase en la que se sueña. En los individuos con patrones de sueño normales los ciclos de sueño NREM y REM tienen lugar cada 90 minutos aproximadamente.
La privación de la fase IV del sueño NREM conduce a depresión y a sentimientos de apatía y fatiga. Parece que esta fase está ligada a la reparación y restauración física del organismo, mientras que el sueño REM está asociado al aprendizaje, la memoria y la capacidad para adaptarse a los cambios del entorno, es decir, el organismo necesita el estado de ensoñación asociado al sueño REM para mantener la normalidad de la función psíquica. Cuando durante un estudio se priva a los sujetos del sueño REM, estos experimentan falta de sueño y se vuelven asustadizos, irritables, paranoides e incluso manifiestan trastornos emocionales; hay además una alteración del juicio y el tiempo de reacción se ralentiza. Se especula que, para compensar esta falta de sueño, estos individuos experimentan muchas más ensoñaciones y fantasías durante el día. Las fases del sueño se recogen en la tabla 14.1.
| Fase | Descripción |
|---|---|
| NREM fase 1 | Cuando se instaura el sueño, el paciente está en un estado de somnolencia durante alrededor de 1-7 minutos. Durante este tiempo, el paciente puede despertarse con facilidad. Esta fase supone aproximadamente el 4%-5% del tiempo total de sueño. |
| NREM fase 2 | El paciente aún puede despertarse con facilidad. Esta fase supone la mayor parte del tiempo de sueño, 45%-55%. |
| NREM fase 3 | El paciente fluctúa entre una fase de sueño más profunda y otra más superficial. La frecuencia cardíaca y la presión arterial caen, al tiempo que aumenta la actividad digestiva. Esta fase supone aproximadamente el 4%-6% del tiempo total de sueño. |
| NREM fase 4 | Es la fase de sueño más profundo y es ligeramente más larga que las fases 1 o 3, suponiendo alrededor del 12%-15% del tiempo de sueño. Esta es la fase en la que pueden aparecer pesadillas en los niños o donde puede aparecer el sonambulismo. La frecuencia cardíaca y la presión arterial permanecen bajas, al tiempo que la actividad digestiva se mantiene alta. |
| Sueño REM | Esta fase se caracteriza por movimientos oculares y la pérdida del tono muscular. Los movimientos oculares tienen lugar en ráfagas. Durante esta fase aparecen los sueños, la mente está muy activa y se asemeja a un estado de vigilia normal. |
Tratamiento de la ansiedad y el insomnio con fármacos que actúan sobre el SNC
Los fármacos que actúan sobre el SNC son sustancias que producen un importante efecto en el cerebro y la médula espinal. Así, los depresores del SNC son fármacos que reducen la actividad neuronal del cerebro. Los pacientes que manifiestan ansiedad o trastornos del sueño se benefician de cuatro clases generales de medicamentos: antidepresivos, benzodiacepinas, barbitúricos y depresores del SNC no barbitúricos no benzodiacepínicos, aunque existen otras clases de fármacos que tienen actividad ansiolítica y previenen las reacciones estresantes del organismo.
Los antidepresivos se emplean con frecuencia en el tratamiento de los síntomas de la ansiedad. Estos fármacos reducen los síntomas de la ansiedad al modificar los niveles de dos importantes neurotransmisores cerebrales, la noradrenalina y la serotonina. La recuperación del equilibrio de los neurotransmisores puede reducir los síntomas asociados a la depresión, al pánico, al comportamiento obsesivo-compulsivo o a la fobia. Son antidepresivos habituales los antidepresivos tricíclicos (ATC), los inhibidores selectivos de la recaptación de serotonina (ISRS) y los inhibidores de la monoaminooxidasa (IMAO).
Los depresores del SNC empleados para tratar la ansiedad y los trastornos del sueño se clasifican en dos clases principales: benzodiacepinas y barbitúricos. Existe una tercera clase compuesta por fármacos de diversa índole que no tienen relación química con las benzodiacepinas ni con los barbitúricos pero que tienen similares usos terapéuticos. Otros depresores del SNC que tienen un efecto relajante en el organismo son los opiáceos y el etanol.
La depresión del SNC debe considerarse un continuo que va desde la relajación hasta la anestesia, pasando por la sedación y la inducción del sueño, y en el que el coma y la muerte son los estados finales. Algunas clases de fármacos pueden producir diversos grados de depresión del SNC, desde la relajación hasta la anestesia, mientras que otros son menos potentes. Los medicamentos que deprimen el SNC se denominan en ocasiones sedantes, por su capacidad para sedar o relajar al paciente. En dosis más altas, algunos de estos fármacos pueden inducir el sueño, por lo que se denominan hipnóticos. Por tanto, el término hipnótico-sedante suele emplearse para describir un fármaco que tiene la capacidad de producir un efecto calmante en dosis bajas y la capacidad de inducir el sueño en dosis más altas. Tranquilizante es un término antiguo, empleado en ocasiones para describir un fármaco que produce una sensación de calma o tranquilidad.
Muchos depresores del SNC pueden causar dependencia física y psicológica. El síndrome de abstinencia de algunos de estos fármacos puede provocar reacciones neurológicas potencialmente mortales, como fiebre, psicosis y convulsiones. Otros síntomas de abstinencia incluyen la aceleración de la frecuencia cardíaca y el descenso de la presión arterial; la pérdida del apetito; calambres musculares; alteraciones de la memoria y la concentración o desorientación; acúfenos y visión borrosa, e insomnio, agitación, ansiedad y pánico. Los síntomas de abstinencia más obvios duran habitualmente de 2 a 4 semanas; los más sutiles pueden durar meses.
Antidepresivos para los síntomas del pánico y la ansiedad
Desde los años sesenta, los antidepresivos se han empleado fundamentalmente para tratar la depresión o la depresión asociada a la ansiedad. Hoy en día, los antidepresivos se emplean, no sólo para tratar la depresión mayor, sino también para tratar los trastornos de ansiedad, incluyendo la ansiedad general, el trastorno obsesivo compulsivo, el pánico, la fobia social y el trastorno por estrés postraumático. Dada la eficacia de los antidepresivos para estos trastornos, muchos creen que, en el futuro, los ansiolíticos y los antidepresivos se considerarán pertenecientes a la misma clase de fármacos.
La mayoría de los pacientes manifiestan los síntomas del pánico en dos fases. La primera fase se denomina ansiedad anticipatoria y en ella el paciente comienza a pensar en el desafío que se acerca y a experimentar sentimientos de terror. Durante la segunda fase aparecen los síntomas físicos como la disnea, la taquicardia y la tensión muscular, muchos de los cuales están asociados a la activación del sistema nervioso autónomo. El tratamiento más útil para los ataques de pánico es animar al paciente a enfrentarse a su miedo y eliminar los síntomas de una o ambas fases. Si los fármacos logran atenuar los pensamientos negativos asociados al componente anticipatorio del pánico, la probabilidad de que el paciente se sienta estresado será menor. Los fármacos también reducen la actividad neuronal e inhiben el sistema nervioso autónomo, ayudando al paciente a permanecer tranquilo; en esta situación el paciente puede emplear sus propias habilidades para controlar su comportamiento.
Los principales medicamentos empleados para aliviar los síntomas del pánico y la ansiedad son los ATC, los IMAO y los ISRS. Los ISRS más modernos tratan, no sólo los síntomas del pánico, sino también los síntomas del trastorno obsesivo-compulsivo y las fobias. Entre los ISRS más habituales en el tratamiento de la ansiedad y la depresión se encuentran el citalopram, el escitalopram, la fluoxetina, la paroxetina y la sertralina. Se presenta el escitalopram oxalato como el fármaco prototípico en los trastornos de ansiedad generalizada.
Es importante hacer hincapié en que debe supervisarse el empleo de los antidepresivos. En el año 2004, la Food and Drug Administration publicó una advertencia que señalaba los signos de alarma de posible suicidio en adultos y niños cuando se instaura el tratamiento con antidepresivos y cuando se modifican sus dosis. Por otra parte, el empleo de algunos de estos medicamentos puede llevar a la manifestación de ciertos signos que son a su vez el objetivo del tratamiento ansiolítico; por ejemplo, irritabilidad, ataques de pánico, agitación, insomnio y agresividad.
Al igual que con el resto de los fármacos que actúan sobre el SNC, deben tomarse las precauciones necesarias para garantizar que los medicamentos se toman de forma adecuada. Algunos pacientes rechazan el tratamiento con antidepresivos al considerar inaceptables las reacciones adversas.
A continuación se presenta un breve resumen de las precauciones especiales más importantes para cada clase de antidepresivo:
- ATC: Desaconsejados en pacientes con antecedentes de infarto de miocardio, bloqueo auriculoventricular o arritmia; con frecuencia, los pacientes presentan efectos anticolinérgicos molestos como sequedad oral, visión borrosa, retención urinaria o hipertensión; la mayoría de los ATC se clasifican en las categorías C o D con respecto al embarazo; debe evitarse su uso combinado con el alcohol u otros depresores del SNC, y los pacientes con asma, trastornos digestivos, alcoholismo, esquizofrenia o trastorno bipolar deben extremar las precauciones con estos fármacos.
- ISRS: Más seguros que otras clases de antidepresivos, presentan menos efectos anticolinérgicos y sus efectos simpaticomiméticos (taquicardia e hipertensión) son menos frecuentes; el paciente puede engordar o presentar disfunción sexual; su sobredosis puede provocar confusión, ansiedad, inquietud, hipertensión, temblores, diaforesis, fiebre y pérdida de coordinación muscular.
- IMAO: Los pacientes deben prescindir por completo de los alimentos que contengan tiramina, una forma del aminoácido tirosina, para evitar una crisis hipertensiva y deben restringir la ingesta de cafeína; los IMAO potencian el efecto de la insulina y otros antidiabéticos; entre sus efectos secundarios habituales se encuentran la hipotensión ortostática, la cefalea y la diarrea; se emplean con poca frecuencia debido a la posibilidad de efectos adversos graves.
- Antidepresivos atípicos como los inhibidores de la recaptación de serotonina y noradrenalina (IRSN): Pueden observarse ciertos efectos secundarios como insomnio, sueños anómalos, diaforesis, estreñimiento, boca seca, pérdida del apetito, pérdida de peso, temblores, alteraciones visuales, cefaleas, náuseas y vómitos, mareos y pérdida del deseo sexual.
Tratamiento de la ansiedad y el insomnio con benzodiacepinas
Las benzodiacepinas constituyen una de las clases de fármacos que se prescriben con mayor frecuencia. Su raíz benzo hace referencia a un compuesto aromático, que cuenta con un anillo de carbono unido a diferentes átomos o a otro anillo de carbono. Dos átomos de nitrógeno que se incorporan al segundo anillo son los responsables de la segunda parte del nombre, dicepina (di = dos; acepina = nitrógeno).
Las benzodiacepinas son los fármacos de elección en el tratamiento de diversos trastornos de ansiedad y del insomnio. Desde que aparecieran las primeras benzodiacepinas (el clordiacepóxido y el diacepam), en los años sesenta, esta clase de fármacos se ha convertido en una de las más empleadas en medicina. Aunque disponemos de unas 15 benzodiacepinas, todas tienen las mismas acciones y los mismos efectos adversos, diferenciándose básicamente en el inicio y la duración de su acción. Así, algunas, como el midazolam, cuentan con un rápido inicio de la acción de unos 15-30 minutos; otras, como el halacepam, tardan entre 1 y 3 horas en alcanzar la concentración sérica máxima. Las benzodiacepinas se clasifican en el grupo IV, aunque producen menos dependencia física y menor tolerancia que los barbitúricos.
Las benzodiacepinas actúan uniéndose a los receptores del ácido gamma-aminobutírico (GABA) de la molécula del canal del cloro; de esta forma, intensifican el efecto del GABA, neurotransmisor endógeno inhibidor localizado por todo el cerebro. La mayoría de estos fármacos se metabolizan en el hígado, obteniéndose metabolitos activos, y se eliminan fundamentalmente por la orina. Una de las principales ventajas de las benzodiacepinas es que el consumo de cantidades excesivas no produce depresión respiratoria ni coma. La muerte es poco probable, salvo si la ingesta de grandes dosis de benzodiacepinas se combina con otros depresores del SNC o si el paciente padece apnea del sueño.
La mayoría de los benzodiacepinas se administran por vía oral; la administración parenteral de aquellas que permiten esta forma de administración, como es el caso del diacepam o del loracepam, debe vigilarse atentamente debido a la rápida instauración de efectos centrales y a la posibilidad de depresión respiratoria.
Las benzodiacepinas son los fármacos de elección en el tratamiento a corto plazo del insomnio secundario a la ansiedad, donde han sustituido a los barbitúricos gracias a su mayor margen de seguridad. Las benzodiacepinas reducen el tiempo necesario para conciliar el sueño y la frecuencia de interrupciones durante el mismo. Aunque la mayoría de las benzodiacepinas aumentan el tiempo total de sueño, algunas reducen la fase IV y otras afectan al sueño REM. Por lo general, las benzodiacepinas empleadas para tratar el insomnio de corta duración son diferentes de las que se emplean para tratar los trastornos de ansiedad generalizada.
Las benzodiacepinas tienen otras indicaciones importantes. Así, el diacepam se describe como fármaco prototípico por su uso terapéutico en el tratamiento de los trastornos epilépticos. Pueden emplearse también en el tratamiento del síndrome de abstinencia alcohólica, para obtener la relajación muscular central y como inductores en la anestesia general.
Consideraciones de enfermería
El papel del profesional de enfermería en el tratamiento con benzodiacepinas incluye la vigilancia cuidadosa del estado del paciente y el suministro de la información relacionada con el tratamiento farmacológico prescrito. Valore la necesidad de ansiolíticos del paciente, evaluando la intensidad y duración de los síntomas.
Identifique los factores que desencadenan la ansiedad o el insomnio: síntomas físicos, una estimulación excesiva del SNC, dormir en exceso durante el día o un déficit de ejercicio o actividad. Recabe información sobre los antecedentes farmacológicos, incluyendo las alergias y el consumo de alcohol y otros depresores del SNC.
Valore la probabilidad de consumo o dependencia de drogas e identifique los mecanismos de afrontamiento empleados para manejar los episodios previos de estrés, ansiedad e insomnio. Debe extremarse la precaución en los pacientes con riesgo de suicidio, ya que este puede verse incrementado. Valore la existencia de un trastorno primario de sueño, como una apnea del sueño, ya que las benzodiacepinas deprimen el impulso respiratorio.
Las alteraciones en la actividad de los neurotransmisores provocan cambios en la presión intraocular; por tanto, las benzodiacepinas están contraindicadas en el glaucoma de ángulo estrecho. La presencia de cualquier enfermedad cerebral es otra contraindicación, ya que estos fármacos alteran el nivel de conciencia. Vigile la función renal y hepática cuando se empleen durante un tiempo prolongado. Estos fármacos deben emplearse con precaución en aquellos pacientes con alteraciones funcionales renales o hepáticas. Valore el riesgo de depresión respiratoria cuando administre estos fármacos a pacientes con alteraciones respiratorias funcionales o a individuos que tomen otros depresores del SNC, así como cuando administre dosis intravenosas.
Valore la presencia de efectos secundarios habituales derivados de la depresión del SNC, como somnolencia o mareos, ya que estos aumentan el riesgo de lesión y puede ser necesario reducir las dosis. En caso de sobredosis, el flumacenilo es un antagonista específico de los receptores de las benzodiacepinas que puede administrarse para revertir la depresión del SNC.
Las benzodiacepinas se consumen por placer de forma ilegal, en la mayoría de los casos adolescentes, adultos jóvenes y cocainómanos o adictos a los opiáceos. Por tanto, debe ayudar al paciente a evaluar el contexto social de su entorno y a tomar las precauciones necesarias para proteger la medicación.
Consideraciones por edades
Se han realizado pocos estudios sobre el uso de las benzodiacepinas en pacientes pediátricos; por tanto, se recomienda precaución cuando se empleen en esta población. Dado que las benzodiacepinas atraviesan la barrera placentaria y se excretan por la leche materna, se desaconseja su uso durante el embarazo y la lactancia (categoría D para el embarazo). Deben usarse con precaución en pacientes ancianos, en los que el metabolismo y la eliminación son más lentos y hay una mayor posibilidad de sobredosis; en estos pacientes debe además valorarse el exceso de sedación, confusión, mareos o deterioro de la movilidad. Es preciso garantizar la seguridad del paciente.
Educación del paciente
La educación del paciente sobre las benzodiacepinas debe incluir los objetivos del tratamiento, las razones para obtener los datos de referencia, como las constantes vitales y la existencia de trastornos renales o hepáticos previos, así como los posibles efectos secundarios. Cuando informe al paciente sobre las benzodiacepinas aborde los siguientes puntos:
- Extreme la precaución cuando conduzca o maneje maquinaria pesada hasta comprobar los efectos del fármaco, ya que las benzodiacepinas pueden provocar somnolencia y alteraciones funcionales físicas y mentales.
- Tome la medicación según se le ha indicado, no exceda la dosis pautada.
- Evite el consumo de alcohol y otros depresores del SNC, ya que pueden potenciar la somnolencia.
- No interrumpa el tratamiento de forma brusca, ya que pueden aparecer síntomas de abstinencia.
- Mantenga la medicación fuera del alcance de los niños.
Empleo de barbitúricos y sedantes
Los barbitúricos son fármacos derivados del ácido barbitúrico. Potentes depresores del SNC, se han empleado en farmacoterapia desde principios del siglo XX por sus efectos sedantes, hipnóticos y antiepilépticos.
Hasta el descubrimiento de las benzodiacepinas, los barbitúricos eran los fármacos de elección en el tratamiento de la ansiedad y el insomnio. Aunque siguen estando indicados para diversos trastornos, casi nunca, o nunca, se prescriben para el tratamiento de la ansiedad o el insomnio debido a sus significativos efectos secundarios y a la existencia de medicamentos más eficaces. El riesgo de dependencia física y psicológica es alto y muchos son fármacos regulados del grupo II. El síndrome de abstinencia de los barbitúricos es extremadamente grave y puede ser mortal. Su sobredosis provoca una profunda depresión respiratoria, hipotensión, shock y, en ocasiones, la muerte, motivo por el que se han empleado en suicidios.
Los barbitúricos tienen la capacidad de deprimir la función del SNC a todos los niveles. Al igual que las benzodiacepinas, estos fármacos actúan uniéndose a los receptores del GABA de la molécula del canal del cloro, lo que intensifica el efecto de este neurotransmisor en el cerebro. En dosis bajas, reducen la ansiedad y provocan somnolencia; en dosis moderadas, inhiben la actividad epiléptica y favorecen el sueño, supuestamente inhibiendo los impulsos cerebrales que viajan a través del sistema límbico y del sistema reticular activador; en dosis elevadas, algunos barbitúricos pueden inducir la anestesia.
Cuando se toman durante períodos de tiempo prolongados, los barbitúricos estimulan las enzimas microsomales hepáticas que metabolizan los medicamentos. Por tanto, los barbitúricos pueden estimular su propio metabolismo, así como el de cientos de otros fármacos que se metabolizan por esta vía. Su empleo repetido lleva a desarrollar tolerancia a los efectos sedantes del fármaco, lo que incluye tolerancia cruzada con otros depresores del SNC, como los opiáceos. Sin embargo, no se desarrolla tolerancia al efecto depresor sobre la respiración.
Otros depresores del SNC para la ansiedad y los trastornos del sueño
El último grupo de depresores del SNC empleados para la ansiedad y los trastornos del sueño es una miscelánea de sustancias sin relación química con las benzodiacepinas ni con los barbitúricos. Además de los depresores del SNC no barbitúricos no benzodiacepínicos, existen otros fármacos que se emplean principalmente para el tratamiento de los síntomas de la ansiedad social y entre los que se incluyen el antiepiléptico valproato y los betabloqueantes propranolol y atenolol. Entre los fármacos que se emplean fundamentalmente para el tratamiento del insomnio se encuentran los depresores del SNC no benzodiacepínicos más modernos, el zaleplón y la eszopiclona, y el zolpidem, relativamente nuevo. Otros depresores del SNC, como el paraldehído, el hidrato de cloral, el meprobamato y la glutetimida, sólo tienen interés histórico, ya que apenas se prescriben debido a su potencial de provocar efectos adversos graves. La buspirona y el zolpidem suelen prescribirse por sus efectos ansiolíticos. Finalmente, el zolpidem y la eszopiclona se emplean por sus efectos hipnóticos.
Aunque el mecanismo de acción de la buspirona no está claro, parece que está relacionado con los receptores cerebrales D2 de la dopamina. Este fármaco tiene efectos agonistas sobre los receptores presinápticos de la dopamina y una elevada afinidad por los receptores de la serotonina. Su incidencia de afectación del rendimiento cognitivo o motor es menor que la de las benzodiacepinas y raramente interactúa con otros depresores del SNC. Entre los efectos secundarios habituales se encuentran los mareos, las cefaleas y la somnolencia. La dependencia y los problemas de abstinencia no son una preocupación con este fármaco, pero pueden ser necesarias varias semanas para que el tratamiento alcance los resultados óptimos.
El zolpidem es un fármaco regulado del grupo IV restringido al tratamiento a corto plazo del insomnio. Es altamente específico de los receptores del GABA y produce relajación muscular y efectos anticonvulsivantes aunque en dosis mucho más elevadas que las empleadas para obtener el efecto hipnótico. Al igual que ocurre con otros depresores del SNC, debe emplearse con precaución en los pacientes con trastornos respiratorios, en los ancianos y cuando se administren al mismo tiempo otros depresores del SNC; puede ser necesario disminuir las dosis. Dado el rápido inicio de la acción de este fármaco (7-27 minutos), debe administrarse justo antes de acostarse. El zolpidem se metaboliza en el hígado y se elimina por los riñones, por lo que las alteraciones funcionales de cualquiera de estos dos órganos pueden aumentar las concentraciones séricas del fármaco. El zolpidem se encuadra en la categoría B con respecto al embarazo. Debe emplearse con precaución en individuos con alto riesgo de suicidio, ya que existe la posibilidad de una sobredosis intencionada. Los efectos adversos suelen ser mínimos (náuseas leves, mareos, diarrea y somnolencia diurna), pero puede aparecer insomnio de rebote si se suspende el fármaco; otros efectos adversos son la amnesia y el sonambulismo.
Aunque estructuralmente no tiene relación con otros fármacos empleados para el tratamiento del insomnio, otro fármaco con propiedades similares al zolpidem es la eszopiclona. Esta ha demostrado su eficacia en pacientes ambulatorios y en estudios del sueño pero no se ha comparado directamente con el zolpidem ni con otros hipnóticos. Sin embargo, la semivida de la eszopiclona, unas dos veces más larga que la del zolpidem, puede suponer una ventaja para el mantenimiento del sueño y la reducción de los despertares tempranos. Por otro lado, la sedación diurna es más frecuente con la eszopiclona.
El zaleplón puede ser útil para individuos que concilian el sueño pero se despiertan de madrugada, por ejemplo a las 2 o las 3 de la mañana. Se puede usar para los viajes y los laboratorios farmacéuticos han basado su publicidad en este propósito.
La difenhidramina y la hidroxicina son dos antihistamínicos que producen somnolencia y que pueden ser beneficiosos para tranquilizar al paciente. Ofrecen la ventaja de no causar dependencia, aunque su empleo suele estar restringido por sus efectos secundarios anticolinérgicos. La difenhidramina es un componente habitual en los fármacos para dormir de venta libre.