Fármacos para los trastornos cutáneos
El sistema tegumentario está formado por piel, pelo, uñas, glándulas sudoríparas y sebáceas. La piel, el órgano más grande y más visible, y proporciona en condiciones normales una barrera eficaz entre el exterior y el interior del organismo. Sin embargo en ocasiones las condiciones externas son muy extremas o aparecen cambios en las condiciones del organismo que condicionan alteraciones de la piel. Cuando esto ocurre, la farmacoterapia puede utilizarse para mejorar el estado de la piel. El propósito de este capítulo es analizar el amplio espectro de enfermedades cutáneas y los medicamentos empleados en su tratamiento.
Conceptos clave
Los conceptos clave numerados proporcionan un breve resumen de los aspectos más importantes de cada uno de los apartados correspondientes dentro del capítulo. Si alguno de estos puntos no está claro, acuda al apartado correspondiente para su revisión.
Las tres capas de la piel epidermis, dermis y tejido subcutáneo proporcionan al organismo una barrera defensiva eficaz.
Las enfermedades de la piel que pueden beneficiarse de tratamiento farmacológico son acné, quemaduras solares, infecciones, dermatitis y psoriasis.
Cuando la integridad cutánea está comprometida las bacterias, hongos y virus pueden penetrar y ocasionar infecciones. En este caso estaría indicado el tratamiento antiin feccioso.
Los escabicidas y pediculicidas se utilizan para tratar infestaciones por ácaros y piojos. La permetrina es el fármaco de elección para tratar estas parasitosis.
La farmacoterapia de las quemaduras solares incluyen el alivio sintomático del dolor con lociones refrescantes, anestésicos tópicos y analgésicos.
La farmacoterapia del acné incluye tratamiento con peróxido de benzoílo, retinoides y antibióticos. Los tratamientos para la rosácea incluyen retinoides y metronidazol.
El tratamiento más eficaz para la dermatitis son los glucocorticoides tópicos, que se clasifican de acuerdo a su potencia.
En el tratamiento de la psoriasis se utilizan fármacos tópicos y sistémicos, incluyendo glucocorticoides, inmunomoduladores y metotrexato.
Estructura y función de la piel
Para la comprensión de los mecanismos de acción de los fármacos dermatológicos es necesario conocer la estructura de la piel. La piel está formada por tres capas: epidermis, dermis y lámina subcutánea. La epidermis es la capa más externa y visible de la piel y constituye solamente el 5% del grosor total. La capa intermedia o dermis supone el 95% del espesor. La capa subcutánea está debajo de la dermis, algunos libros de texto la consideran separada del resto y por tanto no perteneciente a la propia piel.
Cada capa de la piel es distinta en su forma y función y proporciona las bases de cómo los fármacos deben ser inyectados o aplicados tópicamente. La epidermis incluye cuatro o cinco capas en función de su espesor, que de dentro a fuera son el estrato basal o germinativo, estrato espinoso, estrato granuloso, estrato lúcido y la capa más resistente, el estrato córneo. El estrato córneo o queratinoso contiene abundante queratina, proteína que también se encuentra en el pelo, las pezuñas y los cuernos de muchos mamíferos. La queratina forma una barrera que repele a las bacterias y a los cuerpos extraños y es impermeable para la mayoría de las sustancias. La queratina es más abundante en las partes sometidas a estrés mecánico como las palmas de las manos y las plantas de los pies.
La capa epidérmica más profunda, el estrato basal, suple de nuevas células a la epidermis mientras las viejas van muriendo y descamándose. A lo largo del tiempo, estas células de nueva aparición emigran desde el estrato basal a capas más superficiales. A medida que ascienden, las células se van aplanando y recubriendo de una sustancia insoluble que las protege. Como término medio una célula tarda 3 semanas en desplazarse desde el estrato basal hasta la superficie. En las capas profundas de la epidermis podemos encontrar los melanocitos, células especializadas que secretan un pigmento oscuro, la melanina, cuya función es la protección de la piel frente a los rayos solares ultravioletas. El número y tipo de melanocitos determina la pigmentación global de la piel. Cuanto mayor sea la cantidad de melanina, más oscura será la piel. El trastorno caracterizado por la aparición de áreas depigmentadas, sin melanina, se denomina vitíligo.
La dermis, la segunda capa de la piel, constituye su soporte y alberga estructuras accesorias, como el pelo y las uñas. La mayoría de los receptores nerviosos, glándulas sebáceas y sudoríparas así como los vasos sanguíneos también se encuentran en la dermis.
Debajo de la dermis encontramos la capa subcutánea o hipodermis formada fundamentalmente por tejido adiposo cuya función es proteger de impactos y actuar como fuente de energía para el organismo. La cantidad de tejido subcutáneo varía en cada individuo y está determinado hereditariamente y por el estado nutricional.
Etiología de las alteraciones cutáneas
De los muchos tipos de alteraciones cutáneas, algunas tienen signos y síntomas vagos y generalizados mientras que otras tienen causas más específicas y fáciles de identificar. El prurito o picor es un síntoma general asociado con la piel seca y descamativa o puede ser un síntoma de la infestación por piojos. La inflamación es característica de quemaduras y otros traumatismos extensos. El eritema o enrojecimiento suele acompañar a la inflamación y a otras alteraciones cutáneas. La afectación de tejidos más profundos puede determinar la aparición de síntomas adicionales, como hemorragias, equimosis e infecciones.
Las alteraciones cutáneas son diversas y por tanto difíciles de clasificar, aunque se pueden reunir en las siguientes categorías:
- Infecciosas: las infecciones bacterianas, micóticas, virales y parasitarias de la piel y mucosas son muy frecuentes y normalmente se tratan con fármacos antiinfecciosos.
- Inflamatorias: los procesos inflamatorios cutáneos incluyen un amplio rango de enfermedades como acné, quemaduras, eczema, dermatitis y psoriasis.
- Neoplásicas: se incluyen el melanoma y el carcinoma basocelular.
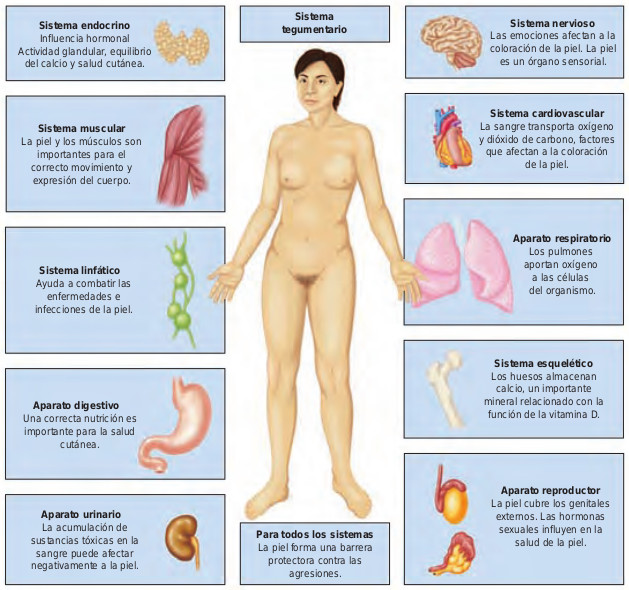
Los signos y síntomas cutáneos pueden aparecer como respuesta a alteraciones en cualquier parte del cuerpo. Estas alteraciones pueden corresponder a cambios de color, tamaño y tipo de lesiones superficiales o a la humedad o turgencia de la piel y pueden aparecer como resultado de enfermedades sistémicas como insuficiencia renal, hepática o cardiovascular, tumores metastásicos, traumatismos frecuentes o alteraciones de la nutrición. La relación entre el sistema tegumentario y otros sistemas del organismo se ilustra en la figura 48.1.
Aunque hay muchas enfermedades de la piel, algunas sólo necesitan tratamientos farmacológicos cortos o localizados, como la infestación por piojos, quemaduras leves con poca irritación y acné. Otras alteraciones más graves, como eccemas, dermatitis y psoriasis, normalmente necesitan tratamientos más prolongados.
Farmacoterapia de las infecciones bacterianas, fúngicas y virales
La piel alberga en condiciones normales una población de microorganismos o flora que incluye distintos virus, hongos y bacterias. Mientras la piel permanece sana e íntegra proporciona una barrera eficaz contra la infección de los microorganismos. La piel se reseca y la queratina no es suficiente fuente de energía para los microorganismos. Aunque la sudoración proporciona un ambiente más húmedo, la elevada cantidad de sales impide el sobrecrecimiento de microbios. La piel se elimina constantemente gracias a la descamación de su capa superficial y los microorganismos se eliminan también.
Las infecciones bacterianas cutáneas se producen cuando la piel se punciona o corta o cuando se produce una abrasión de la capa externa por traumatismos o eliminación completa de la misma en las quemaduras graves. Algunas bacterias también infectan los folículos pilosos. Las dos bacterias más frecuentes que producen infecciones cutáneas son Staphylococcus y Streptococcus, que pertenecen a la flora habitual de la piel. S. aureus es el responsable de la producción de forúnculos, úlceras y abscesos de la piel. Tanto S. aureus como S. pyogenes pueden causar impétigo y otras enfermedades cutáneas frecuentes en niños en edad escolar.
A pesar de que la mayoría de las infecciones bacterianas son en general autolimitadas otras pueden ser más graves y necesitar tratamiento farmacológico. Cuando sea posible se deben emplear medicamentos tópicos aplicados directamente en el lugar de la infección. Estos fármacos ofrecen la ventaja de causar muy pocos efectos secundarios y estar disponibles sin receta médica para autotratamiento. Si la infección es profunda, extensa o puede pasar a ser sistémica debe realizarse tratamiento oral o parenteral. Los principales antibióticos tópicos son:
- Bacitracina en pomada
- Cloranfenicol en crema
- Eritromicina en pomada
- Gentamicina en crema o pomada
- Mupirocina
- Neomicina o neomicina con polimixina B en crema o pomada
- Tetraciclina
Las infecciones fúngicas de la piel y las uñas son más frecuentes en las zonas templadas y húmedas de la piel, que permanecen cubiertas con la ropa como la tiña del pie o pie de atleta y la tiña crural. La tiña de la cabeza y la tiña ungueal también son frecuentes. Estos patógenos responden al tratamiento con antifúngicos de venta sin receta médica, como ácido undecilénico. Las infecciones por hongos más graves de piel y mucosas, como las producidas por Candida albicans en pacientes inmunodeprimidos requieren tratamiento sistémico. El clotrimazol y miconazol son antifúngicos de uso frecuente para las micosis dérmicas.
Algunas infecciones virales se consideran enfermedades infantiles, como la varicela, la rubéola y el sarampión. Habitualmente estas infecciones son autolimitadas e inespecíficas por lo que el tratamiento debe dirigirse al control de la extensión de las lesiones cutáneas. En los adultos las infecciones cutáneas más frecuentes son el herpes zóster y el herpes simple (lesiones labiales y genitales). La farmacoterapia de estas lesiones, especialmente cuando son persistentes incluye tratamiento tópico u oral con aciclovir.
Parasitosis cutáneas
Los parásitos cutáneos más frecuentes son los ácaros y los piojos. La escabiosis o sarna es una enfermedad que produce una erupción cutánea y es causada por la hembra de un ácaro, llamado Sarcoptes scabiei, que excava en la piel para depositar sus huevos que eclosionan después de 5 días. Este parásito es de menor tamaño que el piojo y es visible con dificultad sin sistemas de aumento. Las lesiones se producen con más frecuencia entre los dedos, en las extremidades o en las zonas axilares o pliegues glúteos, alrededor del tronco y en el área púbica. El síntoma más frecuente es el picor intenso y las lesiones secundarias por rascado. El parásito se transmite por contacto con tapicerías, toallas o sábanas contaminadas.
Los piojos son mayores que los ácaros (entre 1 y 4 mm de longitud). Se transmiten rápidamente por contacto estrecho, por las ropas o por los útiles del pelo. Estos parásitos necesitan ingerir sangre para sobrevivir y si no es así mueren en 24 horas.
Pueden afectar el cuero cabelludo o el área púbica y dejar huevos, llamados liendres, que se pegan al pelo fuertemente. Pediculus capitis afectan al cuero cabelludo, Pediculus corpus afectan al cuerpo y Pediculus pubis al área púbica (las llamadas «ladillas»). Estos últimos aparecen al microscopio como pequeños cangrejos y provocan la aparición de manchas azuladas en la cara interna del muslo o en la parte baja del abdomen. La mordedura del parásito y la emisión de su saliva en las lesiones producen un intenso picor que se sigue de un rascado vigoroso que puede determinar la aparición de infecciones secundarias.
Farmacoterapia con escabicidas y pediculicidas
Los escabicidas son fármacos contra los ácaros mientras que los pediculicidas son específicos frente a los piojos. Algunos fármacos son eficaces frente a los dos tipos de parásitos. La elección del fármaco depende de la localización de la infestación y de otros factores como la edad o la existencia de embarazo o lactancia en el paciente.
El fármaco de elección actual para la infestación por piojos es la permetrina, una sustancia química derivada de los crisantemos y formulada como un líquido al 1%. Es considerado el fármaco más seguro especialmente en niños y jóvenes. La piretrina es un producto relacionado obtenido de la misma planta. Ambos compuestos, que son utilizados además en agricultura y ganadería, matan por contacto al parásito y a sus huevos. Su eficacia oscila entre 90% y 99% en los pacientes, aunque con frecuencia se necesita una segunda aplicación. Los efectos secundarios son leves y consisten en picor, escozor y hormigueo. El malatión es un fármaco alternativo para los parásitos resistentes.
La permetrina es también el tratamiento de elección en la escabiosis. La crema al 5% se aplica en la superficie de la piel y debe mantenerse entre 8 y 14 horas antes de bañarse. Una sola aplicación elimina la infestación en el 95% de los casos. Sin embargo, el picor puede persistir durante varias semanas hasta que todos los parásitos son eliminados. El crotamiton es una alternativa al tratamiento y está disponible mediante prescripción como crema al 10%.
El lindano era el medicamento tradicional de elección para el tratamiento de escabiosis y pediculosis. Este compuesto fue también utilizado ampliamente como pesticida en los años cincuenta y sesenta contaminando los ríos. Su uso actualmente está restringido debido a su potencial toxicidad nerviosa, y solamente reservado a casos en los que los otros compuestos no consiguen respuesta terapéutica.
Todos los escabicidas y pediculicidas deben ser utilizados estrictamente como se prescriben, ya que su uso excesivo puede ocasionar efectos sistémicos e irritación cutánea. Se debe tener cuidado de no aplicar estos compuestos cerca de la boca, los ojos o las lesiones abiertas, porque pueden causar una irritación severa en dichas zonas.
Consideraciones de enfermería
El papel del profesional de enfermería en la tratamiento escabicida y pediculicida implica una monitorización cuidadosa del estado del paciente, así como ofrecerle información respecto al tratamiento prescrito. Para la exploración del paciente debe utilizar guantes. Valore la existencia de piojos o liendres en el cabello o de sarna. Valore la axila, la línea del cuello, el nacimiento del pelo, la ingle y la cintura en busca tanto de evidencias de piojos, como de la visualización de liendres o la aparición de eritema y prurito. En el caso de la escabiosis valore la aparición de áreas pequeñas abultadas enrojecidas entre los dedos, en las muñecas, en los pliegues cutáneos y en las zonas genitales.
Obtenga una anamnesis completa en relación con el inicio de los síntomas así como posibles exposiciones a otras personas. Pregunte por antecedentes de epilepsia, embarazo, lactancia, alergia y toma de medicamentos sin receta médica o el uso de remedios caseros para tratar la alteración actual. Si el paciente tiene lesiones, valore la existencia de abrasiones, erupciones y heridas abiertas para determinar cualquier área que pueda ser irritada por la medicación tópica.
Siga las recomendaciones de aplicación y utilice guantes. Con el fin de evitar las infecciones secundarias, lave las lesiones y las zonas circundantes con agua templada y jabón previamente a la aplicación. Si la medicación se aplica de forma incorrecta o el producto se ingiere pueden aparecer dolores de cabeza, náuseas, vómitos, mareo, temblores, agitación, convulsiones e irritación de nariz, oídos o garganta.
Consideraciones por edades
La mayoría de los fármacos utilizados en el tratamiento de las parasitosis cutáneas están contraindicados o deben suministrarse con precaución en mujeres embarazadas o en período de lactancia al igual que en niños pequeños. Valore la posibilidad de embarazo en mujeres en edad fértil. El lindano está contraindicado en niños prematuros y no debe ser administrado a menores de 2 años por su toxicidad a nivel del sistema nervioso central. El lindano debe utilizarse con precaución en niños de entre 2 y 10 años y solamente si los otros tratamientos disponibles no han conseguido terminar con la infestación. En estos pacientes al igual que en ancianos deben pautarse dosis bajas de fármaco.
Educación del paciente
En relación al tratamiento con escabicidas y pediculicidas el paciente debe conocer los objetivos del tratamiento, las razones para obtener datos de base, como las constantes vitales y la existencia de posibles enfermedades de base, así como los efectos adversos de la medicación.
Incluya los siguientes aspectos:
- Seguir exactamente las instrucciones de aplicación.
- Después del tratamiento pediculicida eliminar las liendres adheridas al pelo con un peine de púas juntas.
- Eliminarlas manualmente para evitar la recurrencia de la infestación.
- Notificar la existencia de la infestación a los posibles contactos expuestos con el individuo afectado.
- En caso de niños, comunicar la información a los profesores para que se advierta a los compañeros de aula.
- Mantener los medicamentos apartados de los niños puesto que son tóxicos por ingestión o inhalación.
- Si se está en período de lactancia, utilizar otra fuente de alimentación para su bebé al menos durante los 4 días siguientes de aplicarse la medicación.
- Cuando se aplique el tratamiento a un área afectada, intentar que el tratamiento quede restringido a ella y no contacte con otras zonas.
- Para prevenir recaídas de la infestación, lavar todas las ropas de la cama en agua caliente y secarlas en la secadora a temperatura máxima. Si no pueden ser lavados, llevarlos a la tintorería para su lavado en seco.
- Los objetos que no puedan ser lavados, como los peluches, deben colocarse en bolsas de plástico cerradas durante dos semanas.
- Limpiar las alfombras y tapicerías con la aspiradora y tirar la bolsa de los desechos.
- Mantener la temperatura ambiental entre 20 ºC y 22 ºC y una humedad baja para reducir el picor y la sequedad de la piel.
48.5 Farmacoterapia de las quemaduras solares e irritaciones leves
Las quemaduras son el único tipo de estrés que puede afectar a todas las capas de la piel. Las más leves, o de primer grado, afectan solamente a las capas superficiales de la epidermis y se caracteriza por enrojecimiento (al igual que las quemaduras solares). Estas últimas se producen por exposición prolongada a la radiación ultravioleta y se producen en relación con el tipo de piel del paciente, con la exposición en las horas más peligrosas del día (desde las 10 am hasta las 3 pm) y con la falta de protección de la piel. La exposición crónica al sol puede producir lesiones graves, con alteraciones oculares, cataratas y cáncer de piel.
El mejor tratamiento frente a las quemaduras solares es la prevención. Se debe advertir a los pacientes del peligro a corto y largo plazo de la exposición prolongada al sol y recomendarles la utilización, en las áreas de la piel expuestas, de cremas con factores de protección frente a la radiación ultravioleta A y B.
Además de las lesiones cutáneas, la exposición solar puede liberar toxinas con acción sistémica. Los signos y síntomas de las quemaduras solares incluyen eritema, dolor intenso, náuseas, vómitos, escalofríos, edema y cefalea. Estos síntomas en general se resuelven en horas o días según la gravedad de las lesiones. Una vez se ha producido la quemadura, la medicación puede solamente aliviar los síntomas, no acelera la recuperación.
El tratamiento de las quemaduras solares consiste en la disminución de los síntomas con lociones calmantes, reposo y prevención de la deshidratación. Normalmente el tratamiento es domiciliario. A veces es necesario el uso de anestésicos tópicos, como la benzocaína, dibucaina y tetracaina. El tratamiento natural con aloe vera puede calmar las quemaduras leves. Los mismos agentes pueden proporcionar alivio frente a las picaduras de insectos y prurito. En casos graves puede estar indicado el uso de analgésicos orales como ácido acetilsalicílico o ibuprofeno.
Consideraciones de enfermería
El papel del profesional de enfermería en el tratamiento de las quemaduras solares e irritaciones leves implica una monitorización cuidadosa del estado del paciente así como ofrecerle información en relación con el tratamiento prescrito. Valore la quemadura incluyendo su localización, extensión, existencia de edema, eritema y ampollas. En casos severos, de quemaduras extensas, valore la aparición de fiebre, escalofríos, debilidad y shock.
Obtenga una anamnesis clínica que incluya los antecedentes de quemaduras solares y estado de pigmentación previos, la cantidad de tiempo que el paciente suele permanecer al sol, la facilidad del paciente para quemarse o broncearse y el tipo de protección solar utilizada. Si el paciente utiliza una crema solar preguntar qué factor de protección tiene. Como parte de la anamnesis pregunte respecto a alergias y medicaciones sin receta que utilice el paciente. Incluya los posibles remedios caseros que el paciente haya utilizado. Si se prescribe tratamiento tópico anestésico, debe valorarse la existencia de infecciones secundarias, en cuyo caso estaría contraindicado.
La benzocaína tópica puede ocasionar reacciones de hipersensibidad. En pacientes sometidos a este tratamiento por primera vez, debe aplicarse inicialmente en un área pequeña de la piel para valorar la posible reacción alérgica. Si en 30 o 60 minutos no aparece ninguna reacción, la medicación tópica puede aplicarse en toda la quemadura.
Consideraciones por edades
La educación en relación a la prevención de las quemaduras solares es importante en todas las edades. Los niños y jóvenes son más vulnerables a la exposición solar y deben siempre protegerse la piel con factores de protección 15 o mayor.
Educación del paciente
En relación a las quemaduras solares y las irritaciones leves el asesoramiento del paciente debe incluir los objetivos del tratamiento, las razones para obtener datos de base, como las constantes vitales, la existencia de enfermedades de base y los posibles efectos secundarios.
Incluya los siguientes aspectos:
- Evitar la aplicación de la medicación en áreas con infecciones secundarias o con heridas abiertas.
- Beber mucha agua para evitar la deshidratación.
- Comunicar el dolor fuerte y persistente.
- Evitar la exposición solar mientras esté recibiendo el tratamiento.
- Prevenir las quemaduras en el futuro mediante el uso de ropa protectora como camisas de manga larga y sombreros de ala ancha y mediante cremas con factor de protección 15 o mayor.
- Seguir las instrucciones respecto a la frecuencia de aplicación de las cremas solares después de bañarse o sudar.
- Refrigerar las lociones tópicas para que tengan un efecto más refrescante cuando se apliquen.
- Evitar el uso de benzocaína en los niños pequeños.
Acné y rosácea
El acné vulgar es una afectación frecuente que afecta al 80% de los adolescentes. Aunque es más normal en adolescentes y jóvenes también puede encontrarse en mayores de 30 años denominándose en este caso acné maduro o tardío. El acné es más frecuente en varones, pero más persistente en mujeres.
Entre los factores asociados a la aparición de acné están la seborrea o sobreproducción de sebo por las glándulas sebáceas y la formación anormal de queratina que bloquea dichas glándulas. La bacteria Propionibacterium acnes crece en el interior de los orificios glandulares y transforma la grasa en una sustancia ácida e irritante. Como resultado aparecen en la superficie de la piel pequeños bultos inflamados. Otros factores relacionados con el acné son los andrógenos que estimulan a las glándulas sebáceas para que produzcan más grasa. Esto es claramente evidenciable en chicos adolescentes y en pacientes en tratamiento con testosterona.
Las lesiones por acné incluyen comedones abiertos y cerrados. Los puntos negros o comedones abiertos se producen cuando el sebo obstruye la glándula sebácea y provoca que esta se torne negra por la presencia de gránulos de melanina. Las lesiones de cabeza blanca o comedones cerrados se desarrollan por debajo de la superficie de la piel y aparecen como lesiones blanquecinas.
La rosácea es otra alteración cutánea con lesiones fundamentalmente faciales. Al contrario que el acné, la rosácea es un trastorno progresivo de inicio entre los 30 y los 50 años de edad caracterizado por la aparición de pequeñas pápulas inflamatorias sin pus que se inflaman, agrandan y se vuelven dolorosas. La cara se vuelve enrojecida fundamentalmente alrededor de la nariz y en las mejillas. Con el tiempo el enrojecimiento se vuelve permanente y aparecen lesiones parecidas a las del acné. Los tejidos blandos de la nariz se engruesan y dan a la nariz un aspecto enrojecido, irregular y bulloso denominado rinofima.
La rosácea se exacerba por factores como la exposición a la luz solar, el estrés, el aumento de la temperatura y agentes que dilatan los vasos sanguíneos faciales, como el alcohol, las comidas picantes, las cremas faciales y las bebidas calientes. Afecta con más frecuencia a mujeres que a hombres, pero cuando aparece la enfermedad, el desarrollo de rinofima es más frecuente en los varones.
Farmacoterapia del acné y de las alteraciones relacionadas
La medicación utilizada en el tratamiento del acné está disponible sin receta médica y mediante prescripción. Debido a su elevada toxicidad, los fármacos que necesitan prescripción se reservan para las formas más graves y persistentes.
El peróxido de benzoílo es el fármaco sin receta médica más frecuentemente utilizado en el tratamiento del acné. Tiene un efecto queratolítico que ayuda a secar y renovar la epidermis superficial. Adicionalmente este compuesto suprime la producción de sebo y tiene una acción bacteriostática contra P. acnes. El peróxido de benzoílo está disponible como loción tópica, crema o gel a distintas concentraciones. El fármaco es muy seguro y solamente produce enrojecimiento, irritación y sequedad de la piel como efectos secundarios. Otros queratolíticos para el tratamiento del acné grave son el resorcinol, el ácido salicílico y los compuestos de azufre.
Los retinoides son un tipo de fármacos muy relacionados con la vitamina A, que se utilizan en el tratamiento de alteraciones cutáneas inflamatorias, neoplasias de la piel y en el acné. Las formulaciones tópicas están indicadas en el acné leve y moderado. La tretinoína es un fármaco antiguo con acción irritante que disminuye la formación de comedones y aumenta su extrusión de la piel. También puede mejorar las lesiones producidas por el sol y eliminar las arrugas. Otros retinoides son la isotretinoína, un metabolito oral de la vitamina A que ayuda a la disminución del tamaño de las glándulas sebáceas produciendo por tanto el descenso de la secreción seborreica y la menor formación de poros obstruidos. El tratamiento con retinoides puede tardar entre 8 y 12 semanas en conseguir su eficacia máxima. Las reacciones frecuentes a estos compuestos son escozor, quemazón y fotosensibilidad. El adapaleno es un retinoide de tercera generación menos irritante que sus predecesores.
En ocasiones se utilizan antibióticos en combinación con los compuestos antiacné para disminuir la inflamación y el enrojecimiento asociados. Los tradicionalmente asociados son doxicliclina y tetraciclina. Para los microorganismos resistentes puede utilizarse eritromicina como alternativa.
Los anticonceptivos orales a base de etinilestradiol y norgestrinato se utilizan también para ayudar a la limpieza de la piel en el paciente con acné. Estos medicamentos están reservados para las pacientes que no pueden tomar antibióticos por vía oral o cuando esta no ha demostrado su eficacia.
La farmacoterapia de la rosácea incluye un número de fármacos comunes al tratamiento del acné, como la isotretinoína, ácido acelaico tópico al 20% en crema, sulfacetamida y antibióticos sistémicos.
El metronidazol al 0,75% o 1% en preparación tópica es con frecuencia el tratamiento de elección de la rosácea. El crotamitón al 10% en crema o loción puede prescribirse en el caso de afectación de los folículos. Además del tratamiento farmacológico, algunos pacientes pueden recibir tratamiento quirúrgico de la rinofima.
Consideraciones de enfermería
El papel del profesional de enfermería en el tratamiento del acné incluye una monitorización cuidadosa del estado del paciente así como ofrecerle información en relación al tratamiento prescrito. Pida al paciente que se desnude para observar la extensión del acné. Utilice guantes en la exploración. Valore la parte anterior y la posterior del tórax en busca de lesiones.
Obtenga una historia clínica completa que incluya la edad de inicio del acné, los tratamientos empleados y sus efectos así como si la paciente está embarazada. Pregunte sobre la existencia de alergias y medicaciones actuales.
La isotretinoína está contraindicada en pacientes con antecedentes de ideas de suicidio y depresión, así como durante el embarazo. Los pacientes en tratamiento con esta medicación deben firmar un consentimiento en relación al riesgo de suicidio previo al tratamiento. Realice una prueba de embarazo a las mujeres en edad fértil. La isotretinoína está también contraindicada en los pacientes con convulsiones en tratamiento con carbamacepina, ya que puede disminuir las concentraciones séricas del fármaco y producir convulsiones. En pacientes diabéticos puede producir descompensación de la glucemia y riesgo cardiovascular por aumento de las concentraciones de triglicéridos.
Consideraciones por edades
Algunos fármacos antiacné están contraindicados durante el embarazo puesto que tienen efectos teratogénicos sobre el feto. Por ello es crítico determinar al inicio del tratamiento la existencia de embarazo. En pacientes adolescentes debe realizarse buena comunicación ya que a menudo se sienten avergonzadas de su imagen corporal y su autoestima está afectada por el acné. Establecer una relación de confianza previa ayuda al éxito del tratamiento.
Educación del paciente
En la información al paciente en relación al tratamiento del acné se deben incluir los objetivos del tratamiento, las razones para obtener datos de base como las constantes vitales y la existencia de alteraciones psiquiátricas previas, así como la posible aparición de reacciones adversas. Incluya los siguientes aspectos:
- Comunicar el uso de cualquier medicación para tratar el acné aunque sea sin receta o un producto de herboristería.
- Tomar la medicación exactamente como se le indique y durante el período de tiempo prescrito.
- Utilizar métodos anticonceptivos eficaces mientras esté tomando el tratamiento y comunicar inmediatamente a su médico si se queda embarazada o si está pensando en hacerlo.
- Si está en el período de lactancia, elegir otro método de alimentación infantil mientras esté tomando medicación contra el acné. Si ya ha terminado su tratamiento, contactar con su médico si desea recuperar la lactancia.
- Comunicar inmediatamente la aparición de hemorragia inusual, equímosis, coloración amarillenta de la piel o de los ojos, heces pálidas u orina oscura.
- Si está tomando isotretinoína no done sangre durante al menos un mes después de terminar el tratamiento.
- Si está tomando isotretinoína y utiliza lentes de contacto, puede experimentar sequedad de los ojos.
- Escribir diariamente los alimentos que consume para determinar si hay algún alimento que empeore el acné y poder evitarlo.
- Evitar productos que sequen o irriten la piel como colonias, perfumes u otros productos a base de alcohol.
- Comunicar la aparición de irritación severa o inflamación de la piel mientras tome estos medicamentos y en caso de aparecer interrumpir el tratamiento.
Dermatitis
La dermatitis es una alteración inflamatoria de la piel caracterizada por enrojecimiento, dolor y prurito. El rascado intenso puede ocasionar excoriación, con solución de continudad de la superficie de la piel que se rellena con sangre o líquido seroso formando costras descamativas. La dermatitis puede ser aguda o crónica.
La dermatitis atópica o eccema es una alteración inflamatoria crónica relacionada con predisposición genética. Los pacientes con eczema con frecuencia presentan antecedentes familiares de asma y fiebre del heno así como alergias a distintas sustancias contenidas en cosméticos, lociones, jabones, a pólenes, alimentos, pelo de mascotas y polvo. Alrededor del 75% de los pacientes con dermatitis atópica tienen los primeros síntomas durante el primer año de vida. En estos bebés, la lactancia materna ofrece una cierta protección y es raro que los niños lactantes desarrollen eccema antes de tomar otros alimentos distintos de la leche materna. En los primeros años de vida podemos encontrar síntomas leves en la cara y en el cuero cabelludo y a partir de aquí progresar a otras partes del cuerpo.
Un síntoma típico es la aparición de mejillas enrojecidas.
La dermatitis de contacto puede estar ocasionada por la exposición a un alérgeno natural o sintético como plantas, productos químicos, látex, fármacos, metales o proteínas extrañas. Acompañando a la reacción alérgica pueden aparecer distintos grados de agrietamiento, sangrado o aparición de pequeñas ampollas.
La dermatitis seborreica se observa ocasionalmente en recién nacidos y en adolescentes antes de la pubertad. Se caracteriza por la aparición de manchas amarillentas y grasas en la cara, cuero cabelludo, pecho, espalda y área púbica. Pueden ir acompañadas de enfermedades bacterianas y caspa.
La dermatitis por alteraciones del retorno venoso se da fundamentalmente en las extremidades inferiores. Puede observarse enrojecimiento y descamación en las zonas donde la circulación venosa está alterada o en donde se ha producido un trombo.
Farmacoterapia de la dermatitis
La farmacoterapia de la dermatitis es sintomática e implica el uso de lociones y ungüentos para el control del picor. Pueden emplearse antihistamínicos para controlar la inflamación y el picor y analgésicos o anestésicos tópicos para aliviar el dolor. La dermatitis atópica puede ser controlada en cuanto a sus síntomas pero no puede curarse farmacológicamente. Una parte muy importante del tratamiento es localizar los alérgenos y evitar la exposición a ellos.
Los glucocorticoides tópicos son el tratamiento más eficaz para el control de la inflamación y el picor en la dermatitis. Las cremas, lociones, soluciones, geles y parches con glucocorticoides están especialmente formulados para su penetración profunda dentro de las capas de la piel. Estos agentes dermatológicos se clasifican según su potencia. Los glucocorticoides de alta potencia para tratar los brotes deben limitarse a 2 o 3 semanas de uso. Los de potencia moderada pueden prolongarse más, para el tratamiento de la dermatitis crónica. Los de bajo nivel de potencia suelen prescribirse a los niños.
El uso a largo plazo de los glucocorticoides puede producir irritación, enrojecimiento, hipopigmentación y adelgazamiento de la piel. Las formulaciones de alta potencia no se recomiendan para su uso en cabeza y cuello debido a sus potenciales efectos adversos. Si se produce absorción de glucocorticoides tópicos, pueden aparecer efectos adversos a nivel sistémico, como insuficiencia suprarrenal, cambios de humor, desequilibrios séricos y pérdida de masa ósea. Para evitar efectos adversos graves debe prestarse atención especial a la cantidad de glucocorticoide aplicada y a la duración del tratamiento.
Existen otras alternativas al tratamiento con glucocorticoides, como los inmunodepresores orales, incluida la ciclosporina, que puede prescribirse en pacientes con dermatitis atópica persistente que no responde a glucocorticoides. Este fármaco se utiliza generalmente en tratamientos cortos para trastornos graves. Los inhibidores de calcineurina tópicos como el pimecrolimus al 1% y el tacrolimus al 0,03% o 0,1% están disponibles para el tratamiento en niños menores de 2 años. Estos compuestos pueden aplicarse sobre todas las superficies de la piel, incluidos cara y cuello, y tienen menos efectos secundarios que los glucocorticoides tópicos. Los efectos secundarios incluyen sensación de quemazón y escozor, así como agrietamiento de la piel. Aunque estos fármacos no están aprobados para su uso prolongado, los estudios publicados indican que son seguros incluso tras varios años de uso.
Psoriasis
La psoriasis es un enfermedad inflamatoria crónica no infecciosa caracterizada por la aparición de manchas rojizas y elevadas de la piel cubiertas por gruesas escamas plateadas llamadas placas. Estas placas presentan descamación, con escamas que a veces son grisáceas.
La razón por la que aparecen las placas es porque la velocidad de recambio celular es extremadamente alta y las células ascienden hasta la superficie en 4-7 días cuando lo habitual es que lo hagan en 14 días. Las placas se desprenden de la superficie mientras la piel situada por debajo de ellas aparece irritada e inflamada. El tamaño de las lesiones varía y su forma tiende a ser redondeada. Se localizan en el cuero cabelludo, codos, rodillas y superficie extensora de los brazos y piernas, sacro, y ocasionalmente alrededor de las uñas.
La etiología de la psoriasis no está completamente establecida. Aproximadamente el 50% de los casos tienen un componente genético con afectación de familiares cercanos. Una teoría de los factores que la determinan es considerarla una afectación autoinmunitaria, sustentada por el hecho de encontrar células inmunitarias hiperreactivas que liberan citocinas y que aumentarían la producción de células cutáneas. También se describe un importante componente ambiental en la enfermedad, ya que factores como el estrés, el tabaquismo, el alcohol, los cambios climáticos y las infecciones pueden desencadenar los brotes de la misma. Adicionalmente se conoce que algunos medicamentos pueden producir estas exacerbaciones, como los inhibidores de la enzima convertidora de angiotensina (ECA), bloqueantes beta-adrenérgicos, tetraciclinas y antiinflamatorios no esteroideos (AINE).
Farmacoterapia de la psoriasis
La psoriasis es una enfermedad deformante desde el punto de vista estético y los pacientes pueden experimentar ansiedad, vergüenza o depresión llegando al punto de evitar las interacciones sociales. El objetivo de la farmacoterapia de la psoriasis es reducir el eritema, las placas y las escamas para conseguir una mejor apariencia estética del paciente que le permita desarrollar sus actividades de la vida diaria. La enfermedad dura toda la vida y no existe cura farmacológica. Existen distintos medicamentos sin receta médica para el tratamiento de la psoriasis de aplicación tanto tópica como sistémica. El tratamiento combinado con dos o más fármacos es frecuente y la respuesta terapéutica máxima se obtiene a menudo rotando los fármacos.
Tratamientos tópicos
Los glucocorticoides tópicos son el principal tratamiento para la psoriasis. Entre las posibilidades podemos encontrar betametasona en ungüento, loción o crema y acetato de hidrocortisona en crema o ungüento. Los glucocorticoides tópicos reducen la inflamación asociada con el recambio celular cutáneo acelerado. Al igual que en el tratamiento de la dermatitis, los agentes más potentes se reservan para los brotes de enfermedad y se utilizan durante 2-3 semanas mientras que los de potencia media o baja se utilizan en la terapia crónica.
Los inmunomoduladores tópicos (IMT) son otra clase de fármacos que suprimen el sistema inmune. Un ejemplo es el tacrolimus, inhibidor de la calcineurina en ungüento. Otros compuestos son los similares a los retinoides como el calcipotrieno, un ungüento o loción para el cuero cabelludo a base de vitamina D sintética; y el tazaroteno, un gel o crema derivado de la vitamina A. Estos fármacos proporcionan los mismos beneficios que los glucocorticoides tópicos, pero con menos efectos secundarios. El calcipotrieno puede producir hipercalcemia si se aplica en áreas extensas o en dosis mayores de las recomendadas. Este uso de este fármaco no está muy extendido.
Existen otros tratamientos cutáneos que también pueden ser útiles, como distintas formas de tratamiento a base de alquitrán, como por ejemplo el coaltar y la antralina de uso tópico que inhiben la síntesis de ADN y detienen el crecimiento cutáneo anormal. Estos son considerados tratamientos de segunda línea.
Tratamientos sistémicos
El tratamiento más frecuentemente prescrito para la psoriasis severa es el metotrexato, fármaco que también se emplea en el tratamiento de los carcinomas y la artritis reumatoide. Otros fármacos sistémicos para el tratamiento de la psoriasis son acitretina y etretinato, ambos administrados por vía oral.
Otros fármacos utilizados para el tratamiento de otras enfermedades pueden proporcionar alivio de los síntomas graves de la psoriasis, como la hidroxiurea y la ciclosporina. La hidroxiurea se emplea en el tratamiento de la anemia drepanocítica y la ciclosporina como un inmunodepresor. El etanercep y el infliximab son terapias biológicas aprobadas para el tratamiento de enfermedades autoinmunitarias y al parecer mejoran los síntomas de la psoriasis; ambos se clasifican como bloqueantes del factor de necrosis tumoral.
Terapias no farmacológicas
La fototerapia con luz UVB y UVA se utiliza en casos graves.
La radiación UVB es menos peligrosa que la UVA. La longitud de onda de la UVB es similar a la de la luz solar y reduce las lesiones de un área extensa que normalmente resiste al tratamiento con fármacos tópicos. Siempre bajo una estrecha supervisión, este tipo de fototerapia podía administrarse domiciliariamente. Entre las sesiones pueden aplicarse pastas queratolíticas. En relación a la radiación UVA suele aplicarse en combinación con psoralenos. Los psoralenos son agentes tópicos o administrados por vía oral que reaccionan ante la fototerapia. Esta reacción disminuye el número de lesiones pero se asocia con reacciones adversas como cefalea, náuseas y sensibilidad de la piel, que limitan su eficacia. Los inmunodepresores, como la ciclosporina, no se utilizan al mismo tiempo que la fototerapia porque aumentan el riesgo de cáncer.