Principios de la administración de fármacos
El principal papel del profesional de enfermería en la administración de fármacos es garantizar que los medicamentos prescritos se administren de forma segura.
La administración de los fármacos constituye una parte importante de una atención de enfermería integral que incorpore todos los aspectos del proceso de enfermería. Para la administración de los fármacos, los enfermeros colaborarán estrechamente con médicos, farmacéuticos y, por supuesto, con sus pacientes. El objetivo de este capítulo es presentar el papel y las responsabilidades del profesional de enfermería en una administración de la medicación segura y eficaz.
Conceptos clave
Los conceptos clave proporcionan un breve resumen de los aspectos más importantes de cada uno de los apartados correspondientes dentro del capítulo. Si alguno de estos puntos no está claro, acuda al apartado correspondiente para su revisión.
El profesional de enfermería debe conocer en profundidad las acciones y los efectos secundarios de los fármacos antes de administrarlos con el fin de reducir el número y la gravedad de las reacciones adversas.
Los cinco aciertos y las tres comprobaciones son directrices para la administración segura de los fármacos y suponen un esfuerzo común de enfermeros, médicos y otros profesionales sanitarios.
Para lograr el cumplimiento terapéutico, el paciente debe entender y asimilar el valor del tratamiento farmacológico prescrito. Comprender las razones del incumplimiento terapéutico puede ayudar al enfermero a potenciar el éxito de la farmacoterapia.
Existen órdenes médicas y tiempos establecidos para la administración rutinaria de la medicación. El registro de los fármacos administrados y la notificación de los efectos secundarios son importantes responsabilidades de enfermería.
Los sistemas de medida empleados en farmacología son los sistemas métrico, farmacéutico y casero. Aunque el sistema métrico es el más usado, el enfermero debe ser capaz de convertir las dosis entre los tres sistemas de medida.
La vía enteral incluye los fármacos suministrados por vía oral y aquellos administrados a través de sondas nasogástricas o gastrostomías. Es la vía de administración de fármacos más frecuente.
Los fármacos tópicos son aquellos que se aplican en la piel o en el revestimiento mucoso de ojos, oídos, nariz, tracto respiratorio, tracto urinario, vagina y recto.
La vía parenteral consiste en la administración de fármacos mediante una aguja en las distintas capas de la piel (ID), el tejido subcutáneo (SC), los músculos (IM) o las venas (IV).
Conocimientos y responsabilidades del profesional de enfermería en la administración de medicamentos
Tanto en la administración de los fármacos como en la supervisión de su empleo, se espera que el profesional de enfermería conozca los principios farmacoterápicos de la medicación que se administra a cada paciente. Debido a la gran diversidad de fármacos y a las posibles consecuencias de los errores de medicación, esta constituye, sin duda, una tarea titánica. El profesional de enfermería tiene la responsabilidad de conocer y comprender lo siguiente:
- Qué medicamento se prescribe Nombre (genérico y comercial) y clase de fármaco
- Objetivo perseguido
- Efectos en el organismo
- Contraindicaciones
- Consideraciones especiales (ej. influencia de la edad, el peso, la distribución de la grasa corporal y el estado fisiopatológico individual sobre la respuesta farmacológica)
- Efectos secundarios
- Por qué se ha prescrito este medicamento para este paciente en particular
- Cómo se dispensa el medicamento en la farmacia
- Cómo debe administrarse el medicamento, incluyendo los rangos de la dosis
- Qué aspectos del proceso de enfermería relacionados con la medicación pueden aplicarse a este paciente
Antes de la administración de cualquier fármaco, el enfermero debe obtener y procesar la información pertinente sobre los antecedentes del paciente, la exploración física, los procesos patológicos y sus necesidades y capacidades de aprendizaje. También deben tenerse en cuenta los factores de crecimiento y desarrollo. Es importante recordar que en la respuesta del paciente a la medicación influyen numerosas variables, por lo que un conocimiento sólido de estas variables puede potenciar el éxito de la farmacoterapia.
Un objetivo principal del estudio de la farmacología es reducir el número de reacciones farmacológicas adversas, muchas de las cuales pueden prevenirse, y también su gravedad. Los enfermeros profesionales pueden evitar sistemáticamente que sus pacientes sufran muchas de las reacciones adversas más graves aplicando su experiencia y sus conocimientos sobre farmacoterapia a la práctica clínica. Sin embargo, algunas reacciones adversas no pueden prevenirse y es vital que el enfermero esté preparado para reconocer las potenciales reacciones adversas de los medicamentos y responder ante ellas.
Las reacciones alérgicas y anafilácticas son reacciones especialmente graves que deben vigilarse cuidadosamente y evitarse siempre que sea posible. Una reacción alérgica es una respuesta adquirida en la que las defensas del organismo responden de forma exagerada frente a una sustancia extraña (alérgeno).
Los signos de las reacciones alérgicas varían en intensidad e incluyen erupción cutánea con o sin prurito, edema, rinorrea o enrojecimiento ocular con lagrimeo. Si se descubre que el paciente es alérgico a un producto, es responsabilidad del enfermero avisar a todo del personal registrando la alergia en la historia clínica y colocando etiquetas en la historia y en la hoja de medicación (MAR, por sus siglas en inglés). Sería conveniente colocar al paciente una pulsera de uso aprobado por el centro para avisar a todos los cuidadores de la alergia medicamentosa específica. Las alergias medicamentosas deben comunicarse al médico y al farmacéutico para que pueda revisarse el tratamiento farmacológico y se evalúen las sensibilidades cruzadas entre distintos productos farmacológicos.
La anafilaxia es una reacción alérgica grave caracterizada por una liberación sistémica y generalizada de histamina y otros mediadores químicos de la inflamación que puede conducir a un shock, potencialmente mortal. Síntomas como la disnea aguda y la súbita aparición de hipotensión o taquicardia tras la administración de un fármaco son indicativos de anafilaxia, la cual requiere tratamiento inmediato.
Comprobaciones en la administración de fármacos
La clásica regla de los cinco aciertos constituye la base práctica de una administración segura de los medicamentos. Los cinco aciertos aportan una guía práctica y sencilla que el profesional de enfermería podrá emplear durante la preparación, distribución y administración del fármaco, centrándose en su práctica individual. Los cinco aciertos son los siguientes:
- Paciente correcto
- Medicamento correcto
- Dosis correcta
- Vía de administración correcta
- Momento de administración correcto
Con el paso del tiempo, se han ido añadiendo nuevas comprobaciones dependiendo del plan de estudios específico o de la política de la institución. Estas comprobaciones complementarias incluyen aspectos como el derecho a rechazar la medicación, el derecho a recibir información sobre el fármaco, la preparación correcta y el registro adecuado.
Las tres comprobaciones de la administración de fármacos, empleadas por los profesionales de enfermería junto con los cinco aciertos, ayudan a garantizar la seguridad del paciente y la eficacia del fármaco. Estas comprobaciones incluyen lo siguiente:
- Comprobar el fármaco en el RAM o en el sistema de registro de la medicación al cogerlo del cajón de la medicación, la nevera o el armario de sustancias reguladas.
- Comprobar el fármaco durante su preparación, su extracción del envase o durante la conexión de la bolsa al equipo IV.
- Comprobar el fármaco antes de administrárselo al paciente.
A pesar de todos los intentos por lograr una distribución segura de los fármacos, los errores, algunos de ellos fatales, siguen ocurriendo. Aunque el enfermero asume la responsabilidad de la preparación y la administración de los medicamentos, la seguridad en el tratamiento farmacológico es el resultado de un esfuerzo multidisciplinario. La responsabilidad de una administración de fármacos precisa recae en diversos individuos, incluyendo médicos, farmacéuticos y otros profesionales sanitarios.
Cumplimiento terapéutico y éxito de la farmacoterapia
El cumplimiento terapéutico es un factor fundamental en el éxito de la farmacoterapia. En el ámbito de la farmacología, el cumplimiento terapéutico consiste en tomar un medicamento en la forma prescrita por el médico o, en el caso de los fármacos de venta directa, siguiendo las instrucciones del prospecto. El incumplimiento terapéutico abarca desde no tomar la medicación hasta no tomarla en el momento oportuno o de la forma adecuada.
Aunque el enfermero puede ser extremadamente concienzudo poniendo en práctica todos los principios para una administración eficaz, estas estrategias tienen escaso valor si el paciente no considera que el tratamiento prescrito sea beneficioso para él.
Antes de administrar el fármaco, el enfermero debe aplicar el proceso de enfermería para elaborar un plan de cuidados personalizado que permita al paciente participar activamente en su cuidado de la mejor manera posible. De este modo, el paciente podrá aceptar o rechazar el planteamiento farmacológico del tratamiento basándose en una información precisa presentada en una forma que se adapte a su estilo de aprendizaje individual. Resulta obligado recordar que un adulto responsable y adecuadamente informado siempre tiene la opción legal de rechazar la medicación.
El plan de cuidados debe contemplar la información esencial que el paciente debe conocer sobre la medicación prescrita. Esto incluye datos como el nombre del fármaco, el motivo de su prescripción, las acciones farmacológicas esperadas, los efectos secundarios asociados y las interacciones potenciales con otros medicamentos, alimentos, plantas medicinales o alcohol. Es necesario recordar a los pacientes que también desempeñan un papel activo en mantener la eficacia y seguridad de su medicación.
En el cumplimiento del tratamiento farmacológico pueden influir muchos factores. El fármaco puede ser demasiado caro o puede que el seguro sanitario del paciente no lo cubra. En ocasiones, los pacientes olvidan alguna dosis, especialmente cuando el medicamento debe tomarse tres o cuatro veces al día. A menudo, los pacientes interrumpen los tratamientos que tienen efectos secundarios molestos o aquellos que alteran de manera importante su estilo de vida. Las reacciones adversas que suelen llevar al incumplimiento terapéutico son cefaleas, mareos, náuseas, diarrea o impotencia.
A menudo, los pacientes toman la medicación de formas inesperadas, en ocasiones autoajustando sus dosis. Algunos pacientes consideran que si un comprimido es bueno, dos comprimidos serán mejores; otros creen que si se ajustan a la pauta llegarán a depender de la medicación, por lo que sólo toman la mitad de la dosis prescrita. Los pacientes suelen ser reticentes a admitir el incumplimiento terapéutico e informar sobre él, ya sea por miedo al reproche o por vergüenza. Dado que los motivos de este incumplimiento son muchos y muy variados, el enfermero debe estar alerta al preguntar al paciente sobre su medicación. Cuando la farmacoterapia no obtenga los resultados esperados deberá contemplarse el incumplimiento terapéutico como una posible explicación.
Órdenes médicas y momento de administración
Los profesionales sanitarios emplean abreviaturas consensuadas para comunicar las instrucciones y el momento de administración de los fármacos. La tabla 4.1 enumera las abreviaturas más comunes empleadas en la posología.
| Abreviatura | Significado |
|---|---|
| ac | antes de las comidas |
| ad lib | a demanda |
| AM | por la mañana |
| bid | dos veces al día |
| cap | cápsula |
| gtt | gotas |
| h o hr | hora |
| IM | intramuscular |
| IV | intravenoso |
| no | número |
| pc | después de las comidas |
| PO | por boca |
| PM | por la tarde |
| PRN | si precisa |
| q | cada |
| qh | cada hora |
| qid | cuatro veces al día |
| q2h | cada 2 horas (hasta) |
| q4h | cada 4 horas (hasta) |
| q6h | cada 6 horas (hasta) |
| q8h | cada 8 horas (hasta) |
| q12h | cada 12 horas |
| Rx | tomar |
| STAT | inmediatamente |
| tab | comprimido |
| tid | tres veces al día |
Una orden STAT o de administración inmediata indica que un medicamento debe administrarse inmediatamente y sólo una vez. Suele asociarse a la medicación de emergencia empleada en situaciones en las que peligra la vida del paciente. El término STAT procede de statim, palabra latina que significa «inmediatamente». Cuando el médico pauta una orden de este tipo suele advertir al enfermero para que este pueda obtener el fármaco de la farmacia y administrarlo inmediatamente. El tiempo entre la pauta de la orden y la administración del fármaco no debería exceder los 5 minutos. Aunque menos urgente, una orden ASAP debería administrarse al paciente en los 30 minutos posteriores a la orden.
La orden única se pauta para un fármaco que debe administrarse una única vez y en un momento específico, como es el caso de una orden preoperatoria. Una orden PRN (del latín pro re nata) se administra si lo precisa el estado del paciente. Será el enfermero quien tome la decisión de administrar dicho medicamento basándose en la valoración del paciente. Las órdenes que no se acompañan de STAT, ASAP, AHORA ni PRN se denominan órdenes rutinarias. Estas suelen llevarse a cabo en las 2 horas posteriores a la orden médica. Una orden permanente se pauta con antelación a una situación que debe llevarse a cabo bajo circunstancias específicas; por ejemplo, el conjunto de órdenes PRN postoperatorias que se pautan a todos los pacientes que se han sometido a un procedimiento quirúrgico específico. Una orden permanente habitual en los pacientes sometidos a una amigdalectomía es «paracetamol elixir 325 mg VO q6h PRN por dolor de garganta». Debido a las implicaciones legales de administrar un mismo tratamiento a todos los pacientes, algunas instituciones han prohibido este tipo de órdenes.
Las políticas de las instituciones exigen que el médico encargado revise las órdenes médicas cada cierto tiempo, generalmente cada 7 días como mínimo. La pauta de estupefacientes y otros fármacos regulados suele suspenderse automáticamente después de 72 horas, salvo que el médico vuelva a pautarlo específicamente. La interrupción sistemática no suele aplicarse cuando se especifican el número de dosis o un período exacto de tiempo.
Algunos medicamentos deben tomarse en momentos determinados. Si un fármaco provoca malestar gástrico, suele administrarse con las comidas para evitar epigastralgias, náuseas o vómitos. Otros medicamentos deben administrarse entre las comidas ya que los alimentos interfieren en su absorción. Es aconsejable administrar algunos fármacos del SNC y algunos antihipertensivos al acostarse ya que pueden causar somnolencia. El sildenafilo, único en su tipo, debe administrarse 30-60 minutos antes de las relaciones sexuales para conseguir una erección eficaz. El enfermero debe prestar especial atención a la educación de los pacientes sobre el momento en que deben tomar su medicación para mejorar el cumplimiento terapéutico y aumentar sus posibilidades de éxito.
Una vez administrada la medicación, el enfermero debe registrar adecuadamente que el paciente la ha recibido. Es necesario incluir el nombre del fármaco, la dosis, el momento de la administración, cualquier valoración pertinente y la firma del enfermero. Si el paciente rechaza un medicamento o este no se administra, este hecho debe registrarse en la hoja correspondiente de la historia clínica. Es obligatorio registrar la razón siempre que sea posible. Si el paciente expresara cualquier preocupación o queja sobre la medicación, estas también deben incluirse.
Sistemas de medida
Las dosis se determinan y administran por peso o por volumen. En farmacología se emplean tres sistemas de medida: métrico, farmacéutico y casero.
El sistema de medida más habitual para los fármacos es el sistema métrico. En este, el volumen de un fármaco se expresa en litros (L) o mililitros (mL). El centímetro cúbico (cc) es una medida de volumen equivalente a 1 mL de líquido, pero la abreviatura cc ya no se emplea ya que puede confundirse con la abreviatura de unidad (u) y provocar errores de medicación.
El peso métrico de un fármaco se expresa en kilogramos (kg), gramos (g), miligramos (mg) o microgramos (mcg). Nótese que la abreviatura μg no debe emplearse en lugar de microgramo, ya que esta también puede confundirse con otras abreviaturas y conducir a un error de medicación.
Los sistemas farmacéutico y casero son sistemas de medida más antiguos. Aunque la mayoría de los médicos y farmacéuticos emplean el sistema métrico, estos sistemas todavía pueden encontrarse. Hasta que el sistema métrico reemplace por completo a los demás, el enfermero debe reconocer las dosis expresadas en cualquiera de los tres sistemas de medida. Los equivalentes aproximados entre las unidades de volumen y peso de los sistemas métrico, farmacéutico y casero se enumeran en la tabla 4.2.
| Métrico | Farmacéutico | Casero |
|---|---|---|
| 1 mL | 15-16 mínimos | 15-16 gotas |
| 4-5 mL | 1 dracma líquido | 1 cucharadita o 60 gotas |
| 15-16 mL | 4 dracmas líquidos | 1 cucharada o 3-4 cucharaditas |
| 30-32 mL | 8 dracmas líquidos o 1 onza líquida | 2 cucharadas |
| 240-250 mL | 8 onzas líquidas (1⁄2 pinta) | 1 vaso o taza |
| 500 mL | 1 pinta | 2 vasos o 2 tazas |
| 1 L | 32 onzas líquidas o 1 cuarto de pinta | 4 vasos o 4 tazas |
| 1 mg | 1/60 granos | — |
| 60-64 mg | 1 grano | — |
| 300-325 mg | 5 granos | — |
| 1 mcg | 15-16 granos | — |
| 1 kg | — | 2,2 libras |
Dado que los usuarios están muy familiarizados con las cucharaditas, cucharadas y tazas es importante que el enfermero sea capaz de convertir cantidades entre los sistemas métrico y casero. En el hospital, un vaso de líquido se mide en mililitros (un vaso de agua se registra como 240 mL). Si a un paciente al que se le da el alta se le pauta la ingesta de 2.400 mL de líquido diarios, el enfermero debe indicarle que beba 10 vasos o 10 tazas de líquido al día. Del mismo modo, cuando se administra un fármaco líquido a un niño, el enfermero debe explicar que 5 mL de fármaco corresponden a 1 cucharadita. El profesional debe potenciar el uso de instrumentos de dosificación precisos en el domicilio tales como una jeringuilla de administración oral, cuentagotas, cucharas cilíndricas y vasos de medicación, que se prefieren sobre las clásicas cucharas caseras por su mayor precisión. A menudo los cubiertos que denominamos cucharita o cuchara no se corresponden con el volumen que sus nombres indican.
Vías de administración
Las tres vías principales para la administración de fármacos son la enteral, la tópica y la parenteral, cada una de ellas con varios subtipos y todas ellas con ventajas y desventajas. Algunos fármacos están pensados para administrarse por varias vías, mientras que otros son específicos de una sola vía.
Algunos protocolos y técnicas pueden aplicarse a todos los métodos de administración. El estudiante debe repasar las directrices de la administración de fármacos que aparecen en la siguiente lista antes de avanzar hacia los apartados siguientes, que explican las vías específicas de administración:
- Compruebe la orden médica y las alergias medicamentosas.
- Lávese las manos y póngase guantes cuando sea preciso.
- Mantenga la asepsia durante la preparación y la administración de la medicación parenteral.
- Identifique al paciente preguntándole a él, o a un familiar o tutor, su nombre completo, compruebe la pulsera de identificación y contraste esta información con la hoja de medicación.
- Pregunte al paciente las alergias conocidas.
- Informe al paciente del nombre del fármaco y la técnica de administración.
- Coloque al paciente en una posición apropiada para la vía de administración.
- En el caso de fármacos enterales, ayude al paciente a sentarse.
- Si el fármaco se presenta en envase individual (monodosis), siempre que sea posible, evite retirar el envoltorio hasta que se encuentre junto al paciente.
- A menos que se indique específicamente en las órdenes médicas, no deje los fármacos en la mesita.
- Registre la administración del medicamento, así como cualquier respuesta notable del paciente, en la hoja de medicación.
Administración enteral
La vía enteral incluye los fármacos que se administran por vía oral y aquellos administrados mediante una sonda nasogástrica o gastrostomía. Esta vía es la más habitual, la más adecuada y, generalmente, la más barata. También se considera la vía más segura ya que no se compromete la barrera cutánea y, en caso de sobredosis, puede retirarse la medicación que permanezca en el estómago mediante la inducción del vómito. Los preparados orales están disponibles en comprimidos, cápsulas y formas líquidas. Los medicamentos administrados por esta vía aprovechan la extensa superficie de absorción de la mucosa oral, gástrica e intestinal.
Comprimidos y cápsulas
Los comprimidos y las cápsulas son las formas de presentación más frecuentes. Los pacientes las prefieren frente a otras vías o presentaciones debido a su fácil empleo. En algunos casos, los comprimidos pueden fragmentarse para obtener una dosis más individualizada.
Algunos pacientes, especialmente los niños, tienen dificultad para tragar comprimidos o cápsulas. Triturar los comprimidos o abrir las cápsulas y mezclar el fármaco con alimentos o zumo lo hará más agradable y facilitará su deglución. Sin embargo, el enfermero no debe triturar los comprimidos ni abrir las cápsulas a menos que el fabricante lo permita específicamente. Estas acciones pueden inactivar algunos fármacos, mientras que otros pueden irritar la mucosa gástrica y provocar náuseas y vómitos. En ocasiones, los fármacos no deben triturarse porque irritan la mucosa oral, son extremadamente amargos o contienen colorantes que manchan los dientes. La mayoría de las guías farmacéuticas proporcionan una lista de los fármacos que no pueden triturarse. Las directrices para la administración de comprimidos o cápsulas se muestran en la tabla 4.3A.
El contenido extremadamente ácido del estómago puede suponer un obstáculo insalvable para la absorción de algunos medicamentos. Con objeto de superar esta barrera, los comprimidos pueden tener una cubierta dura y aislante que les permite resistir esa acidez. Estos comprimidos con cubierta entérica están diseñados para disolverse en el medio alcalino del intestino delgado. Es importante que el enfermero no triture este tipo de comprimidos ya que el medicamento se vería entonces directamente expuesto al medio gástrico.
Algunos estudios han demostrado, sin lugar a dudas, que el cumplimiento terapéutico empeora a medida que el número de dosis diarias aumenta. Teniendo esto en cuenta, los investigadores han intentado diseñar nuevos fármacos que puedan administrarse en una o dos dosis diarias. Así aparecen los comprimidos o cápsulas de liberación prolongada, diseñados para disolverse muy lentamente. De esta forma, el medicamento se libera durante un largo período de tiempo, con lo que se consigue aumentar la duración de la acción del medicamento. También denominados medicamentos de liberación lenta, mantenida o retardada, estas formas ofrecen la comodidad de una o dos dosis diarias, pero no deben triturarse ni abrirse.
La administración oral tiene algunas desventajas. El paciente debe estar consciente y debe ser capaz de tragar adecuadamente. Las enzimas digestivas presentes en el estómago y el intestino delgado inactivan algunos tipos de fármacos, como las proteínas. Los medicamentos absorbidos en el estómago y el intestino delgado viajan primero al hígado, donde pueden inactivarse antes incluso de alcanzar los órganos diana. Las significativas diferencias en la motilidad del tubo digestivo y en su capacidad para absorber el medicamento pueden ocasionar variaciones en la biodisponibilidad.
Además, los niños y algunos adultos tienen cierta aversión a tragar comprimidos y cápsulas de gran tamaño o a tomar medicamentos de sabor desagradable.
| Forma farmacéutica | Instrucciones de administración |
|---|---|
| A. comprimido, cápsula o forma líquida | 1. Valore el nivel de conciencia del paciente y su capacidad para tragar. 2. Coloque los comprimidos o las cápsulas en el vaso de medicación. 3. Para formas líquidas, agite el frasco para mezclar el contenido y mida la dosis colocando el vaso a la altura de los ojos. 4. Entregue al paciente el vaso de medicación. 5. Ofrézcale un vaso de agua para facilitar la deglución; puede ofrecérsele leche o zumo si no existe contraindicación. 6. Permanezca con el paciente hasta que haya ingerido la totalidad del medicamento. |
| B. sublingual | 1. Valore el nivel de conciencia del paciente y su capacidad para mantener el medicamento bajo la lengua. 2. Coloque el comprimido sublingual bajo la lengua. 3. Indique al paciente que no mastique ni trague el comprimido ni desplace el medicamento con la lengua. 4. Indique al paciente que debe dejar que el comprimido se disuelva por completo antes de tragar saliva. 5. Permanezca con el paciente para comprobar que se ha disuelto la totalidad del medicamento. 6. Si el paciente lo desea, dele un vaso de agua. |
| C. bucal | 1. Valore el nivel de conciencia del paciente y su capacidad para mantener el medicamento entre las encías y la mejilla. 2. Coloque el comprimido entre la línea de encías y la mejilla. 3. Indique al paciente que no mastique ni trague el comprimido ni desplace el medicamento con la lengua. 4. Indique al paciente que debe dejar que el comprimido se disuelva por completo antes de tragar saliva. 5. Permanezca con el paciente para comprobar que se ha disuelto la totalidad del medicamento. 6. Si el paciente lo desea, dele un vaso de agua. |
| D. nasogástrica y gastrostomía | 1. Administre formas líquidas siempre que sea posible con el fin de evitar obstrucciones de la sonda. 2. Para formas sólidas, tritúrela hasta obtener un polvo fino y mézclelo completamente con un mínimo de 30 mL de agua templada hasta lograr su disolución. 3. Compruebe la correcta posición de la sonda. 4. Detenga la alimentación, si la tiene. 5. Aspire el contenido gástrico y mida el volumen residual. Si supera los 100 mL, en un adulto, compruebe el protocolo del centro. 6. Retorne el volumen residual por gravedad y limpie la sonda con agua. 7. Vierta la medicación en el cuerpo de la jeringa y deje que esta pase a la sonda por gravedad. Administre cada medicamento de forma independiente, limpiando la sonda entre cada uno de ellos. 8. Mantenga la cabecera de la cama elevada durante 1 hora para prevenir la broncoaspiración. 9. Reinicie la alimentación continua al ritmo indicado. Mantenga la cabecera de la cama elevada 45° para evitar la broncoaspiración. |
Administración oral y sublingual
En la administración bucal y sublingual, el comprimido no se traga sino que se deshace en la boca. La mucosa de la cavidad oral está muy vascularizada, lo que la convierte en una excelente superficie de absorción para ciertos fármacos. Los medicamentos que se administran por esta vía no se exponen a las destructivas enzimas digestivas ni sufren el metabolismo de primer paso hepático.
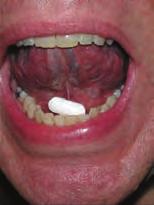
En la vía sublingual, el medicamento se coloca bajo la lengua, donde se disuelve lentamente. Esta vía consigue un rápido inicio de la acción gracias a la rica vascularización de la zona. Las formas de presentación sublinguales suelen ser comprimidos de rápida disolución o suaves cápsulas gelatinosas rellenas de fármaco líquido.
Cuando son varios los fármacos pautados, los preparados sublinguales deben administrarse después de ingerir los medicamentos orales. Debe indicarse al paciente que no mueva el medicamento con la lengua y que no coma ni beba nada hasta que el medicamento se haya disuelto por completo. La mucosa sublingual no es adecuada para las formas de liberación retardada ya que es una zona relativamente pequeña bañada constantemente por una importante cantidad de saliva. La tabla 4.3B y la figura 4.1A muestran importantes datos sobre la administración sublingual.
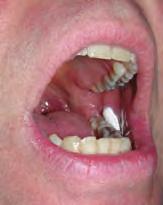
En la administración por vía bucal, se coloca el comprimido o la cápsula en la cavidad oral, entre las encías y la mejilla. Debe indicarse al paciente que no manipule el medicamento con la lengua; de no ser así, este puede desplazarse al área sublingual, donde se absorbería más rápidamente, o hacia la orofaringe, donde podría tragarse.
La mucosa oral es menos permeable a la mayoría de los medicamentos que el área sublingual, lo que se traduce en una absorción más lenta. Se prefiere esta vía sobre la sublingual para la administración de sustancias de liberación retardada debido a la mayor extensión de la superficie mucosa. Los fármacos diseñados para este tipo de administración no suelen provocar irritación y son suficientemente pequeños para no causar incomodidad al paciente. Al igual que sucede con la vía sublingual, los fármacos administrados por la vía bucal evitan el metabolismo de primer paso en el hígado y los procesos enzimáticos del estómago y el intestino delgado. La tabla 4.3C y la figura 4.1B proporcionan importantes directrices para la administración por vía bucal.
Administración por sonda nasogástrica y por gastrostomía
Es posible que los pacientes portadores de una sonda nasogástrica o de un dispositivo de alimentación enteral, como una sonda de gastrostomía, deban recibir medicación a través de estos. Una sonda nasogástrica (SNG) es un tubo suave y flexible que se inserta a través de la nasofaringe y cuyo extremo descansa en el estómago. Una sonda de gastrostomía (SG) se introduce directamente en el estómago del paciente mediante cirugía. Generalmente, la SNG se emplea para tratamientos a corto plazo, mientras que la SG se coloca en pacientes que precisan un tratamiento prolongado. Los fármacos que se administran mediante estas sondas suelen ser preparados líquidos ya que, aunque los fármacos sólidos pueden triturarse o disolverse, estos tienden a provocar la obstrucción de las sondas. Los fármacos de liberación prolongada no deben triturarse ni administrarse mediante estas sondas. Los fármacos administrados por esta vía están expuestos a los mismos procesos fisiológicos que aquellos administrados por vía oral. La tabla 4.3D presenta importantes directrices para la administración de fármacos a través de estas sondas.
Administración tópica
Los fármacos tópicos son aquellos que se aplican en la piel o en el revestimiento mucoso de ojos, oídos, nariz, tracto respiratorio, tracto urinario, vagina y recto. Las aplicaciones tópicas incluyen:
- Preparados dermatológicos. Fármacos que se aplican sobre la piel, la vía tópica más usada. Las formas de presentación incluyen cremas, lociones, geles, polvos y aerosoles.
- Instilaciones e irrigaciones. Fármacos que se aplican en las cavidades u orificios corporales como los ojos, oídos, nariz, vejiga urinaria, recto y vagina.
- Inhalaciones. Fármacos que se aplican en el tracto respiratorio mediante inhaladores, nebulizadores o dispositivos de presión positiva. La indicación más frecuente para este tipo de fármacos es la broncoconstricción secundaria a bronquitis o asma; sin embargo, ciertas drogas ilegales se consumen por esta vía, ya que proporciona un inicio de acción muy rápido.
Son muchos los fármacos que se administran por vía tópica para conseguir un efecto local. Por ejemplo, pueden aplicarse antibióticos sobre la piel para tratar infecciones cutáneas; instilarse antineoplásicos en la vejiga urinaria mediante un catéter con el fin de tratar los tumores de la mucosa vesical, o bien rociar las fosas nasales con corticoesteroides para reducir la inflamación de la mucosa nasal secundaria a la rinitis alérgica. La administración tópica o local de un fármaco tiene menos efectos secundarios si se la compara con la administración oral o parenteral del mismo fármaco. Esto se debe a que los fármacos aplicados por vía tópica se absorben muy lentamente y las cantidades que alcanzan la circulación general son mínimas.
Algunos fármacos se administran por vía tópica para lograr una liberación lenta del fármaco y su paso a la circulación general, es decir, buscan un efecto sistémico. Así, un parche de nitroglicerina se aplica sobre la piel no para tratar un trastorno cutáneo local sino para tratar un trastorno sistémico, una coronariopatía. Del mismo modo, los supositorios de proclorperacina se administran por vía rectal, no para tratar una enfermedad rectal sino para aliviar las náuseas.
Es importante que el enfermero distinga los fármacos tópicos administrados para lograr efectos locales de aquellos administrados para obtener efectos sistémicos.
En el caso de los fármacos locales, no se busca la absorción y esta puede causar efectos secundarios. En los fármacos sistémicos, la absorción es esencial para lograr la acción terapéutica del fármaco. En ninguno de los dos casos debe aplicarse el fármaco sobre piel dañada, salvo indicación expresa.
Administración transdérmica
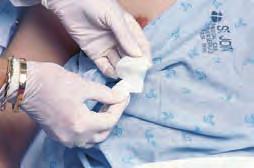
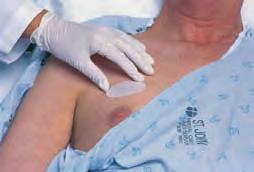
Los parches transdérmicos constituyen un medio eficaz para administrar ciertos medicamentos. Algunos ejemplos son la nitroglicerina para la angina de pecho o la escopolamina para el mareo. Aunque los parches transdérmicos contienen una cantidad específica del fármaco, la tasa de distribución y la dosis real recibida pueden variar. Los parches deben cambiarse de forma regular, siguiendo una sistemática de rotación de las zonas de aplicación que debe quedar registrada en la hoja de medicación. Antes de su aplicación, el enfermero debe verificar que se ha retirado y se ha desechado adecuadamente el parche anterior. Los fármacos que se administran por esta vía evitan el efecto de primer paso hepático y eluden las enzimas digestivas. La tabla 4.4A y la figura 4.2 ilustran los puntos principales de la administración transdérmica.
Administración oftálmica
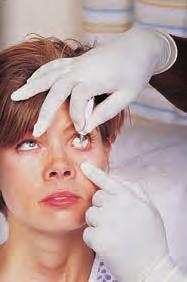
La vía oftálmica se emplea para tratar trastornos locales del ojo y las estructuras circundantes. Entre las indicaciones más frecuentes se encuentran la sequedad, las infecciones, el glaucoma y la dilatación de la pupila durante la exploración ocular. Los fármacos oftálmicos están disponibles en forma de irrigaciones, gotas, pomadas y discos. La figura 4.3A y B y la tabla 4.4 exponen las directrices para su administración en el adulto.
Aunque con los niños el procedimiento es el mismo, se recomienda obtener la ayuda de un cuidador adulto. En algunos casos, puede ser necesario inmovilizar al lactante, envolviendo sus brazos, para evitar lesiones oculares accidentales durante la administración. En niños pequeños, la demostración del procedimiento con una muñeca facilita la cooperación y reduce la ansiedad.

Administración ótica
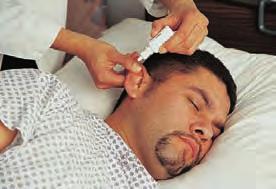
La vía ótica se emplea para tratar trastornos locales del oído, como infecciones u oclusiones leves del canal auditivo. Las medicaciones óticas incluyen gotas e irrigaciones, prescritas habitualmente para la limpieza del mismo. En lactantes y niños pequeños deben administrarse cuidadosamente para evitar la lesión de las estructuras sensibles del oído. La figura 4.4 y la tabla 4.4C presentan los puntos clave para la administración de medicación ótica.
Administración nasal
La vía nasal se emplea para la administración de fármacos a nivel local y sistémico. La mucosa nasal constituye una excelente superficie de absorción para algunos medicamentos. Las ventajas de esta vía incluyen su fácil empleo y la elusión del efecto de primer paso y de las enzimas digestivas. Los aerosoles nasales de corticoesteroides han revolucionado el tratamiento de la rinitis alérgica, gracias a su alto margen de seguridad cuando se administran por esta vía.
Aunque la mucosa nasal supone una excelente superficie para la distribución del fármaco, los cilios de la cavidad nasal pueden resultar dañados y la irritación de la mucosa es frecuente. Además, las secreciones mucosas, impredecibles, pueden modificar la absorción del fármaco en algunos individuos.
Las gotas y los aerosoles suelen emplearse por su efecto astringente; esto es, reducen la inflamación de las mucosas o fluidifican las secreciones y facilitan su expulsión. Esto supone el alivio inmediato de la congestión nasal causada por el resfriado común. Por otra parte, la nariz también constituye la vía para alcanzar los senos paranasales y la trompa de Eustaquio.
En los trastornos de estos senos, la posición que debe adoptar el paciente antes de instilar las gotas nasales dependerá de los senos que quieran tratarse. Lo mismo ocurre en el tratamiento de la trompa de Eustaquio. La tabla 4.4D y la figura 4.5 ilustran datos importantes relacionados con la administración por vía nasal.
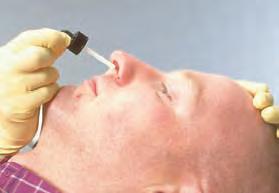
Administración vaginal
La vía vaginal se emplea para el tratamiento de infecciones locales y para el alivio del dolor y el prurito vaginal. Los medicamentos vaginales se aplican en forma de óvulos, cremas, geles o espumas. Es importante que el enfermero explique el propósito del tratamiento y respete la privacidad y la dignidad de la paciente. Antes de aplicar fármacos por esta vía, el enfermero debe indicar a la paciente que vacíe la vejiga urinaria; esto disminuirá, tanto las molestias durante el tratamiento, como la posibilidad de irritar o lesionar la mucosa vaginal.
Tras la aplicación del tratamiento debe ofrecerse a la paciente una compresa perineal. La tabla 4.4E y la figura 4.6A y B presentan las directrices para la administración de fármacos por vía vaginal.
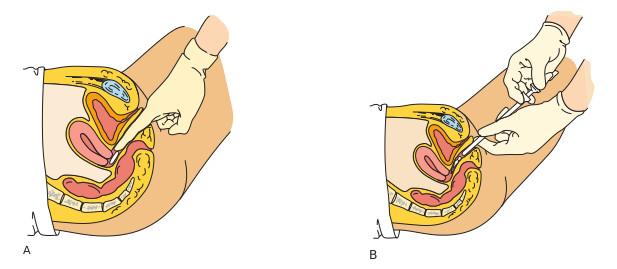
Administración rectal
La vía rectal puede emplearse para la administración de fármacos a nivel local o sistémico. Es un método seguro y eficaz de administrar fármacos a pacientes inconscientes o que presentan náuseas y vómitos. Los fármacos rectales suelen ser supositorios, aunque algunos laxantes y sustancias diagnósticas se administran mediante enema.
Aunque más lenta que por otras vías, la absorción por vía rectal es uniforme y fiable, siempre y cuando el paciente retenga el medicamento. La sangre venosa procedente del recto inferior no pasa por el hígado; por tanto, se evita el efecto de primer paso, así como las enzimas digestivas del tracto gastrointestinal superior. La tabla 4.4F presenta las instrucciones más importantes sobre la administración de fármacos por vía rectal.
| Forma farmacéutica | Instrucciones de administración |
|---|---|
| A. transdérmica | 1. Obtenga el parche transdérmico y lea las indicaciones del laboratorio. El punto de aplicación y la frecuencia de cambio varían según el medicamento. 2. Póngase guantes antes de manipular el medicamento para evitar la absorción del mismo. 3. Retire la medicación o el parche previo y limpie la zona. 4. Si emplea una pomada transdérmica, aplique directamente la cantidad prescrita del medicamento, en una línea uniforme, sobre el papel precortado que se incluye en el envase del medicamento. 5. Presione el parche o aplique el papel con el medicamento sobre piel limpia, seca y libre de vello. 6. Siga un sistema de rotación del punto de aplicación para prevenir la irritación de la piel. 7. Rotule el parche con la fecha, la hora y las iniciales. |
| B. oftálmica | 1. Indique al paciente que se coloque en decúbito supino o sentado con la cabeza ligeramente inclinada hacia atrás. 2. Tire suavemente del párpado inferior con la mano no dominante para exponer el saco conjuntival. 3. Pida al paciente que mire hacia arriba. 4. Sujete el aplicador 3- 6 mm por encima del saco conjuntival; no lo sujete sobre el ojo ya que esto puede estimular el parpadeo. 5. Instile el número de gotas prescrito en el centro del saco conjuntival. Evite el contacto de la punta del aplicador con el ojo o el saco conjuntival. 6. Para la administración de pomada, aplique uniformemente una fina línea a lo largo del borde interno del párpado inferior, desde el ángulo interno al externo. 7. Indique al paciente que cierre el ojo suavemente. Aplique una ligera presión con el dedo sobre el conducto nasolagrimal y el ángulo interno del ojo durante 1-2 minutos, para evitar el drenaje hacia la nariz y la garganta; esto minimizará el riesgo de absorción sistémica. 8. Retire el exceso de medicación con una gasa. 9. Reemplace el aplicador, no lo aclare. |
| C. ótica | 1. Indique al paciente que se tumbe de lado o que se siente e incline la cabeza de forma que el oído afectado mire hacia arriba. 2. Si es necesario, limpie el pabellón auricular y la entrada del conducto auditivo con un paño limpio para evitar el paso de sustancias al canal auditivo, por arrastre, durante la instilación de las gotas. 3. Sostenga el aplicador 6 mm por encima del canal auditivo e instile el número de gotas prescrito sobre la pared del canal, dejando que las gotas se deslicen hacia el interior. Evite administrar las gotas directamente sobre el tímpano. 4. Aplique una suave presión intermitente sobre el trago tres o cuatro veces. 5. Indique al paciente que permanezca de lado durante unos 10 minutos para evitar la salida del medicamento. 6. Si se prescribe una torunda de algodón, imprégnela con el medicamento e insértela en el extremo externo del canal auditivo. 7. Elimine la solución sobrante con una gasa. |
| D. gotas nasales | 1. Pida al paciente que despeje las fosas nasales. 2. Cargue en el cuentagotas la cantidad de fármaco precisa. 3. Indique al paciente que abra la boca y respire por ella. 4. Sujete la punta del cuentagotas justo encima de la ventana nasal y, evitando el contacto de la nariz con el aplicador, dirija la solución lateralmente hacia la línea media del cornete superior del etmoides: no hacia la base de la cavidad nasal donde se deslizaría hacia la garganta y la trompa de Eustaquio. 5. Pida al paciente que permanezca en esa posición durante 5 minutos. 6. Deseche la solución que quede en el cuentagotas. |
| E. vaginal | 1. Indique a la paciente que se coloque en decúbito supino con las rodillas dobladas y separadas. 2. Ponga lubricante hidrosoluble en un vaso de medicación. 3. Póngase guantes; abra el óvulo y lubrique el extremo redondeado. 4. Descubra el orificio vaginal separando los labios con la mano no dominante. 5. Inserte el extremo redondeado del óvulo unos 8-10 cm sobre la pared posterior de la vagina o tan lejos como alcance. 6. Si se trata de crema, gel o espuma, inserte suavemente el aplicador 5 cm sobre la pared posterior de la vagina y empuje lentamente el émbolo hasta el final. Retire el aplicador y colóquelo sobre una toalla de papel. 7. Pida a la paciente que baje las piernas y permanezca tumbada en decúbito supino o lateral durante 5-10 minutos tras la administración. |
| F. supositorios rectales | 1. Indique al paciente que se tumbe sobre el lado izquierdo (posición de Sims). 2. Póngase guantes; abra el supositorio y lubrique el extremo redondeado. 3. Lubrique el dedo índice enguantado de la mano dominante con lubricante hidrosoluble. 4. Avise al paciente cuando vaya a insertar el supositorio; indíquele que debe realizar inspiraciones lentas y profundas y exhalar profundamente durante la inserción, con objeto de relajar el esfínter anal. 5. Inserte suavemente el extremo lubricado del supositorio en el recto, más allá de la línea anorrectal para asegurar la retención. 6. Indique al paciente que permanezca en posición de Sims o decúbito supino para evitar la expulsión del supositorio. 7. Indique al paciente que retenga el supositorio durante al menos 30 minutos para permitir la absorción, salvo que el supositorio pretenda estimular la defecación. |
Administración parenteral
La administración parenteral consiste en la administración de medicación por otras vías distintas a la oral o la tópica. La vía parenteral permite administrar fármacos mediante una aguja en las distintas capas de la piel, el tejido subcutáneo, los músculos o las venas.
Técnicas más avanzadas de administración parenteral incluyen su administración en arterias, cavidades corporales (como la inyección intratecal) y órganos (como la inyección intracardíaca). Esta vía es mucho más invasiva que la tópica o la enteral y exige la aplicación de técnicas estrictas de asepsia debido a la posibilidad de introducir microorganismos patógenos directamente en el torrente circulatorio o en los tejidos corporales.
El enfermero debe identificar y emplear el material apropiado para la administración de fármacos parenterales, incluyendo las técnicas y el equipo especializado necesario para la preparación y la administración de los mismos. Asimismo, debe conocer los adecuados puntos anatómicos para la administración parenteral y los procedimientos de seguridad para desechar el equipo que esté contaminado.
Administración intradérmica y subcutánea
La inyección del fármaco en la piel permite su paso a los vasos sanguíneos que riegan las distintas capas de la misma. Los fármacos pueden inyectarse de forma intradérmica o subcutánea; la principal diferencia entre ambas es la profundidad de inyección.
Una ventaja de estos métodos es que posibilitan la administración de fármacos a pacientes que no pueden tomarlos por boca. Los fármacos que se administran por estas vías evitan el efecto de primer paso hepático y las enzimas digestivas. Sin embargo, sólo pueden aplicarse en pequeñas cantidades y las inyecciones pueden provocar dolor e inflamación en el lugar de punción.
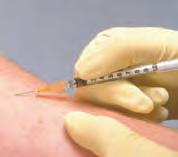
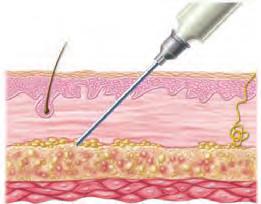
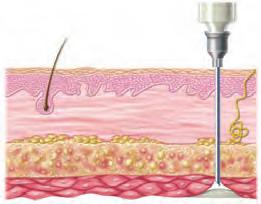
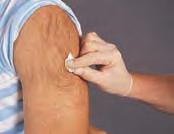
Una inyección intradérmica (ID) se administra en la dermis de la piel. Debido a que la dermis contiene más vasos sanguíneos que el tejido subcutáneo, más profundo, los fármacos se absorben con mayor facilidad. La inyección intradérmica suele emplearse para pruebas de alergia y detección de enfermedades o para la administración de anestésicos locales antes de una canalización venosa. La limitación de este tipo de inyección es que únicamente pueden administrarse volúmenes muy pequeños, generalmente sólo 0,1-0,2 mL. Los puntos habituales para las inyecciones intradérmicas son las superficies cutáneas libres de vello de la zona supraescapular de la espalda, en la parte superior del tórax y en la cara interna del antebrazo. Las recomendaciones para las inyecciones intradérmicas se exponen en la tabla 4.5A y la figura 4.7.
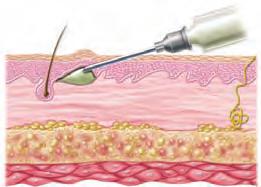
Una inyección subcutánea se administra en las capas más profundas de la piel. La insulina, la heparina, las vitaminas y algunas vacunas, así como otros medicamentos, se administran de esta forma por el fácil acceso y la rápida absorción. Las zonas corporales ideales para las inyecciones subcutáneas son las siguientes:
- Cara externa de los brazos, por encima del tríceps
- Dos tercios medios de la cara anterior de los muslos
- Áreas subescapulares de la espalda
- Áreas ventroglútea y dorsoglútea superior
- Área abdominal, por encima de las crestas ilíacas y por debajo del diafragma, a una distancia de 2,5-5 cm del ombligo
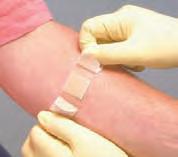
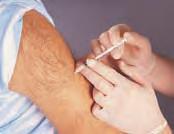
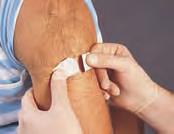
Las dosis administradas por esta vía son de pequeño volumen, generalmente de 0,5-1 mL. El tamaño de la aguja dependerá de la cantidad de grasa corporal del paciente. Generalmente, su longitud deberá ser la mitad del tamaño del pliegue cutáneo que pueda pellizcarse/sujetarse entre el pulgar y el índice. Es importante establecer una rotación ordenada de las zonas de inyección, y registrarla, para favorecer la absorción, minimizar el daño tisular y aliviar las molestias. Para la insulina, sin embargo, la rotación debería realizarse dentro de una misma zona anatómica para asegurar una absorción uniforme y mantener unos niveles de glucosa constantes. Cuando se administran inyecciones subcutáneas no es necesario aspirar antes de introducir el contenido. Tenga en cuenta que las jeringuillas de tuberculina y las jeringuillas de insulina no son intercambiables, por lo que el enfermero no debe sustituir una por otra. La tabla 4.5B y la figura 4.8 proporcionan información importante sobre la administración de fármacos por vía subcutánea.


Administración intramuscular
Una inyección intramuscular (IM) implica la administración de medicación en músculos específicos. Dado que el tejido muscular está ricamente vascularizado, la medicación pasa rápidamente a los vasos sanguíneos y el inicio de la acción es más rápido que con la administración oral, intradérmica o subcutánea. La estructura anatómica del músculo le permite recibir un mayor volumen de medicamento que la región subcutánea. Así, un adulto con los músculos bien desarrollados puede tolerar sin peligro hasta 4 mL de medicación en un gran músculo, aunque se recomienda administrar sólo 2-3 mL. El deltoides y el tríceps no deberían recibir más de 1 mL.
Una consideración de enfermería importante con respecto a la administración de fármacos por vía IM es la selección del punto de inyección apropiado. Los puntos de inyección deben localizarse lejos del hueso y de los vasos sanguíneos y nervios importantes. El calibre y la longitud de la aguja vendrán determinados por la constitución corporal y la masa muscular, el tipo de fármaco a administrar, la cantidad de tejido adiposo que cubre el músculo y la edad del paciente. La información sobre las inyecciones IM se expone en la tabla 4.5 y la figura 4.9. Los cuatro sitios habituales para las inyecciones intramusculares son los siguientes:
- Zona ventroglútea. Sitio de elección para las inyecciones IM. Área donde el músculo glúteo presenta mayor espesor, no contiene vasos sanguíneos ni nervios importantes, está delimitado por hueso y contiene menos grasa que las nalgas, eliminando así la necesidad de determinar la profundidad de la grasa subcutánea. Puede emplearse en niños y lactantes mayores de 7 meses.
- Zona deltoidea. Se emplea en adultos y en adolescentes con deltoides bien desarrollados para la administración de volúmenes de medicación de hasta 1 mL. Con la excepción de vacunas de poco volumen, como la de la hepatitis B en adultos, esta zona no suele emplearse debido a la proximidad del nervio radial.
- Zona dorsoglútea. Se emplea en adultos y en niños que llevan caminando al menos 6 meses. Este emplazamiento es seguro siempre y cuando el enfermero localice adecuadamente las referencias de la inyección para evitar la punción o irritación del nervio ciático y los vasos sanguíneos.
- Zona del vasto externo Generalmente grueso y bien desarrollado tanto en adultos como en niños, la zona de este músculo apropiada para inyecciones IM es su tercio medio.

Administración intravenosa
Los medicamentos y líquidos intravenosos (IV) se administran directamente en el torrente circulatorio de forma que el organismo puede hacer uso de ellos inmediatamente. La vía intravenosa se emplea cuando se busca un inicio de la acción muy rápido. Al igual que con el resto de las vías parenterales, los medicamentos intravenosos eluden el proceso enzimático del sistema digestivo y el efecto de primer paso hepático. Los tres tipos básicos de administración IV son los siguientes:
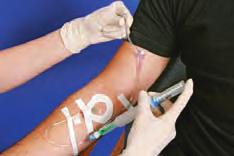
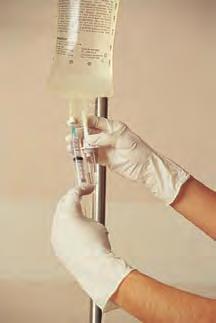
- Infusión de grandes volúmenes. Para la reposición, el mantenimiento o la complementación de líquidos. Los fármacos compatibles pueden mezclarse en el mismo envase de sueros como el salino normal o el Ringer Lactato. La tabla 4.5D y la figura 4.10 ilustran esta técnica.
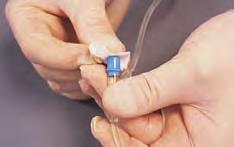
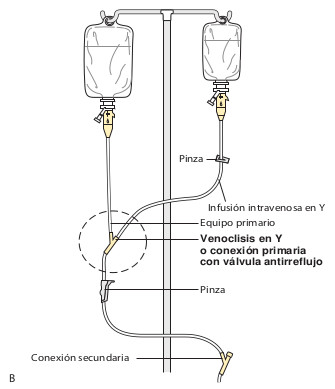
- Infusión intermitente. Pequeñas cantidades de solución intravenosa administradas en paralelo con la infusión primaria o conectadas a ella en Y. Esta se emplea para administrar medicamentos complementarios, como antibióticos o analgésicos, durante un tiempo breve. La figura 4.11 muestra la bomba de perfusión Baxter.
- Bolo intravenoso. Dosis concentrada inyectada directamente en la circulación mediante una jeringuilla. Empleado para administrar dosis aisladas de medicamentos. Los bolos pueden administrarse mediante una conexión de uso intermitente o por inyección IV directa. La tabla 4.5D y la figura 4.12 muestran los detalles sobre la técnica de administración de un bolo intravenoso.
Aunque la vía intravenosa supone el inicio de acción más rápido, es también la más peligrosa ya que, una vez inyectado, el medicamento no puede retirarse. Si la solución farmacológica o la aguja están contaminadas, los patógenos tienen una vía directa hacia la circulación sanguínea y los tejidos corporales.

Los pacientes que reciben inyecciones intravenosas deben vigilarse atentamente ante la posibilidad de reacciones adversas. Algunas reacciones adversas ocurren inmediatamente después de la inyección; otras pueden tardar horas o días en aparecer. Los antídotos de los fármacos que pueden causar reacciones peligrosas o potencialmente mortales deben estar siempre a mano.