03. Sobrepeso y Obesidad
La obesidad se define como un exceso de acumulación de grasa corporal, con complicaciones patológicas múltiples específicas para los órganos afectados. El sobrepeso y la obesidad se han convertido en problemas de salud mundiales. En 2008, 1,5 billones de personas se clasificaron con sobrepeso, y más de 1 de cada 10 individuos de la población mundial se calificó como obeso. En Estados Unidos, más del 65% de los adultos padece en la actualidad sobrepeso u obesidad, y más del 33% de la población es obesa, teniendo la obesidad una prevalencia incluso más alta en grupos minoritarios como los afroamericanos no hispanos y los hispanos, la prevalencia del sobrepeso y la obesidad es incluso más alarmante en niños y adolescentes. Alrededor del 17% de los niños de entre 2 y 19 años de edad tiene obesidad—un porcentaje que se ha triplicado desde 1980.
Índice de masa corporal
Desde la perspectiva clínica, la obesidad y el sobrepeso se definen en función del índice de masa corporal (IMC). El IMC depende de las cuantificaciones de la talla y el peso (figura 47-3) y tienen correlación con la grasa corporal. En la actualidad se está volviendo claro que los distintos grupos étnicos tienen porcentajes diferentes de grasa corporal para un mismo IMC.

En 1997, la Organización Mundial de la Salud (OMS) definió las distintas clasificaciones para sobrepeso (IMC ≥25) y obesidad (IMC ≥30). Los National Institutes of Health (NIH) adoptaron de manera subsecuente esta clasificación. El empleo del valor de corte de IMC de 25 como referente para el sobrepeso generó cierta inquietud en cuanto a que en algunos varones la cifra pudiera derivar del peso del músculo y no de la grasa. Sin embargo, se ha demostrado que un valor de corte de 25 para la IMC permite detectar con sensibilidad a la mayor parte de las personas con sobrepeso y no identifica en forma errónea a personas de bajo peso.
La definición de obesidad en niños es la cifra de IMC que se ubica en el percentil 95 específico para el sexo y la edad, o por encima de ella, en tanto un IMC entre los percentiles 85 y 95 se define como sobrepeso. Estos criterios se han seleccionado debido a que corresponden a los valores de IMC de 30 y 25 para el adulto, respectivamente.
Causas de obesidad
La epidemia de obesidad deriva de muchos factores etiológicos, y la investigación está aportando más conocimiento casi a diario.
Mientras que el sobrepeso y la obesidad resultan por último de un desequilibrio energético por consumir demasiadas calorías y no tener actividad física suficiente, muchos factores contribuyen tanto al desarrollo de la obesidad como a la respuesta corporal que pretende controlarla. Entre las causas contribuyentes que se reconocen con frecuencia se encuentran la genética, el metabolismo, la conducta, el ambiente, la cultura y la condición socioeconómica. Condiciones médicas, como la tiroidopatía, el síndrome de Cushing y el síndrome de ovario poliquístico, también pueden contribuir a la ganancia ponderal y la obesidad, al igual que muchos fármacos.
La relación entre la genética y la ganancia ponderal es compleja y aún no se entiende en su totalidad. La actualización más reciente en cuanto al mapa genético de la obesidad humana, terminada en 2005, sugiere que existen 100 sitios cromosómicos relevantes para la obesidad. Muchos de ellos se relacionan con los controles cerebro-intestino de hambre y saciedad, el metabolismo y los mecanismos para almacenamiento corporal. Los investigadores piensan que estas teorías pudieran ayudar a explicar las diferencias en cuanto a los grados de obesidad que se observan en distintas poblaciones. La identificación de estas influencias genéticas pudiera permitir intervenciones terapéuticas mejor dirigidas en el futuro. Todavía se desconoce la forma en que los genes y las mutaciones son capaces de interactuar de manera directa o indirecta con los agentes causales ambientales de la obesidad. Una descripción de la interacción compleja entre el ambiente y la genética se atribuye a George Bray, un experto destacado en obesidad, que afirmó que «el antecedente genético carga el arma, pero el ambiente jala el gatillo».
Existe nueva evidencia de que las intervenciones basadas en la conducta pueden ayudar a mantener la influencia genética a raya.
Si bien la investigación genética da una nueva perspectiva en cuanto a la génesis de la obesidad, las influencias ambientales siguen siendo un contribuyente importante a este problema mundial. Las tasas de obesidad han alcanzado proporciones epidémicas en poblaciones en las que hay gran disponibilidad de alimentos ricos en calorías y existen pocas oportunidades para la actividad física. Factores como los patrones de alimentación familiar, el tiempo que se invierte frente al ordenador, ver televisión, depender del automóvil para la transportación, tener facilidades para el acceso a los alimentos, la mayor densidad energética de los alimentos, el incremento del consumo de bebidas endulzadas con azúcar y el tamaño creciente de las porciones, se han citado como factores que contribuyen a las tendencias del sobrepeso. Los estudios epidemiológicos más recientes indican que en tanto la actividad física menor desempeña un papel en el incremento de las tasas de sobrepeso y obesidad, los cambios de la dieta por el aumento de la disponibilidad de alimentos baratos, sabrosos, con promoción intensa y obesogénicos parecen haber generado un incremento mucho más abrupto de la obesidad.
Los factores psicológicos son otra área de influencia sobre la conducta relacionada con la ganancia ponderal. Comer puede ser una alternativa para adaptarse al estrés, el tedio o la ansiedad.
Sin embargo, las relaciones entre estas conductas con la salud mental y la obesidad son complejas y se conocen poco. No se han identificado rasgos de personalidad característicos en las personas obesas. En tanto la relación causal de las conductas psicológicas no queda clara, las conductas del trastorno de consumo en atracones, que se describe como el consumo de grandes cantidades de alimentos sin control, se han identificado del 20% al 30% de las personas obesas que solicitan tratamiento para reducción ponderal.
Se piensa que la conducta y la condición socioeconómica también son factores que contribuyen a las tasas crecientes de sobrepeso y obesidad. Se identifican tasas más altas de obesidad en afroamericanos y grupos hispanos, en particular en mujeres. Si bien se han integrado muchas teorías, no queda claro el impacto que tienen las opciones de alimentos y los comportamientos culturales aceptados sobre estas tasas. Está claro que será necesario desarrollar intervenciones para atender las necesidades de las distintas culturas, al mismo tiempo que atender las barreras socioeconómicas para mejorar la selección de la dieta. Seguirá existiendo gran cantidad de discusión y debate en relación con los factores causales, en especial al tiempo que se buscan medios efectivos para tratar y prevenir la obesidad.
Tipos de obesidad
Se han descrito 2 tipos de obesidad con base en la distribución de la grasa: obesidad de la parte superior del cuerpo y obesidad de la parte inferior del cuerpo (figura 47-4).
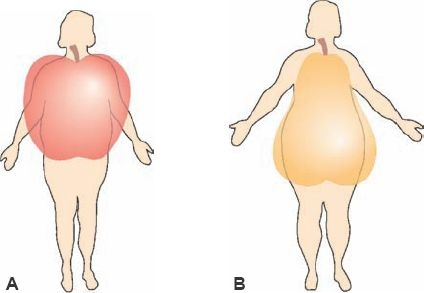
La obesidad de la parte superior del cuerpo también se denomina central, abdominal, visceral o con patrón masculino («androide»). La obesidad de la parte inferior del cuerpo también se conoce como periférica, glúteofemoral o femenina («ginecoide»). Se dice con frecuencia que los sujetos con obesidad central tienen una silueta similar a la de una «manzana», en comparación con los que presentan obesidad periférica, cuyo aspecto se asemeja más a una «pera». En general, los varones cuentan con más grasa intraabdominal, y las mujeres con más grasa subcutánea. Al tiempo que los varones envejecen, la proporción de la grasa intraabdominal respecto a la subcutánea se incrementa. Después de la menopausia, las mujeres tienden a adquirir una distribución más central del tejido adiposo.
El tipo de obesidad se determina al dividir el perímetro abdominal (cintura) por el perímetro de la cadera. La comparación entre la medida del abdomen y la cadera permite identificar el tipo de obesidad. Una proporción abdomen-cadera superior a 1,0 en varones y 0,8 en mujeres también revela la presencia de obesidad de la porción superior del cuerpo o central. El tejido adiposo central puede diferenciarse además en tejido adiposo intraabdominal (grasa visceral) y tejido adiposo abdominal subcutáneo, mediante el empleo de la tomografía computarizada (TC) o los estudios de resonancia magnética nuclear (RMN). La circunferencia abdominal, que es la medida de la distribución central de la grasa, cuantifica tanto el tejido adiposo abdominal subcutáneo como el intraabdominal. Una de las características de la grasa visceral es la liberación de adipocinas (como el FNT-α y la adiponectina) y ácidos grasos que se dirigen de manera directa al hígado antes de ingresar a la circulación sistémica, lo que tiene el potencial de generar mayor impacto sobre la función hepática (es decir, los ácidos grasos en mayor cantidad se depositan en el hígado, lo que induce el hígado graso, y da origen a la resistencia hepática a la insulina). Se piensa que las concentraciones más altas de estas adipocinas y de ácidos grasos libres circulantes en personas obesas, en particular las que presentan obesidad central, se vinculan con muchos de los efectos adversos de la obesidad.
La presencia un exceso de grasa en el abdomen desproporcionado a la grasa corporal total es un factor de predicción independiente de factores de riesgo y mortalidad. Tanto la IMC como el perímetro abdominal guardan correlación positiva con el tejido adiposo corporal total, pero el perímetro abdominal es un factor de predicción más preciso del contenido de grasa abdominal o visceral que el IMC. Un diámetro abdominal de 88 cm o más en mujeres, y de 102 cm o más en varones se relaciona con un aumento del riesgo para la salud (tabla 47-3).
La reducción ponderal genera una pérdida preferencial de grasa visceral (por un recambio más alto de las células de grasa visceral que de las cutáneas) y puede generar mejorías en las anomalías metabólicas y hormonales. Si bien la obesidad periférica se asocia a la presencia de venas varicosas en las piernas y problemas mecánicos, carece de un vínculo estrecho con el riesgo cardiometabólico.
Desde la perspectiva de la reducción del peso, algunos estudios demostraron que los individuos con obesidad central son más fáciles de tratar que aquéllos con obesidad periférica. Otros estudios han demostrado que no existe diferencia entre los 2 tipos de obesidad en cuanto al éxito de los programas para reducción ponderal.
Riesgos de salud relacionados con la obesidad
El exceso de grasa corporal en la obesidad con frecuencia compromete en grado significativo la salud. Como consecuencia, la obesidad es la segunda causa de muerte prevenible en Estados Unidos en adultos menores de 70 años, y la tercera para todas las edades, después del tabaquismo y la hipertensión. Se predice que los efectos de la obesidad sobre la salud traerán consigo una menor esperanza de vida para los jóvenes de hoy. Las personas obesas tienen un aumento del riesgo del 50% al 100% de muerte súbita por todas las causas, en comparación con las personas con un peso saludable.
La obesidad afecta a casi todos los sistemas corporales (figura 47-5). La cardiopatía aumenta, así como la hipertensión, la hipertrigliceridemia y la disminución de las concentraciones de colesterol en LAD.
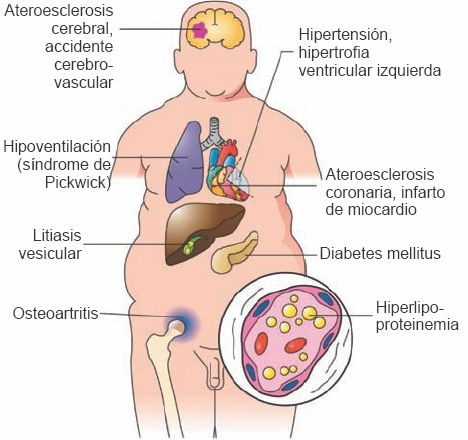
La ganancia ponderal significativa aumenta el riesgo de desarrollar diabetes mellitus tipo 2, apnea del sueño, reflujo gastroesofágico, incontinencia urinaria por esfuerzo y colecistopatía. La movilidad limitada y el aumento de los trastornos articulares son resultados funcionales del peso elevado sobre el sistema esquelético. En las mujeres, la obesidad puede contribuir a la infertilidad, los embarazos de alto riesgo, la diabetes gestacional, la hipertensión materna, y las dificultades para el trabajo de parto y el parto. Los neonatos cuyas madres son obesas tienen más probabilidad de tener peso elevado al nacer, lo que contribuye al aumento de la tasa de nacimiento mediante cesárea. Varios tipos de cáncer se identifican con más frecuencia en personas obesas, entre otros del endometrio, el colon, la vesícula biliar, la próstata, el riñón y la mama tras la menopausia. La obesidad también induce esteatohepatitis no alcohólica e hígado graso.
En Estados Unidos y también en otros países existen muchos estereotipos negativos relacionados con la obesidad. Se espera que las personas, en especial las mujeres, sean delgadas, y la obesidad puede percibirse como un signo de falta de autocontrol. La obesidad puede afectar en forma negativa el empleo y las oportunidades educativas, así como la condición marital. La obesidad también desempeña un papel en el trato que reciben las personas de parte de los profesionales de la atención de la salud. No obstante las enfermeras, los médicos y otros profesionales de la atención de la salud están conscientes de la tasa baja de éxito y la dificultad para el manejo de los problemas del peso, aún así culpan a la persona obesa.
Prevención y tratamiento de la obesidad
Prevención
La obesidad en proporciones epidémicas ha conducido a una discusión amplia sobre las estrategias para la prevención; no obstante, se han generado pocas alternativas efectivas. En la actualidad una mayor cantidad de investigación se concentra en los esfuerzos para prevención dirigidos a los niños y adolescentes. Casi todas las intervenciones implican la modificación de las conductas del estilo de vida para favorecer la elección de alimentos saludables y una mayor actividad física. El debate público también se concentra en las estrategias políticas para regular la disponibilidad de opciones alimentarias menos deseables, como los bocadillos ricos en calorías y las bebidas endulzadas. Sin embargo, la evidencia sobre la efectividad de estas estrategias es limitada.
En la actualidad las agencias federales están tomando a su cargo esfuerzos importantes para educación pública y política. We can! es un programa nacional de educación que desarrollaron los NIH para ayudar a los niños de entre 8 y 13 años a alcanzar un peso saludable o mantenerse en el mismo, al impulsar un consumo saludable, aumento de la actividad física y disminución del tiempo frente a pantalla para la familia en su totalidad. Otro programa, denominado ChooseMyPlate.gov (figura 47-6), desarrollado por la USDA, traduce las directrices en la dieta en comportamientos de consumo demostrables. Las medidas para prevención exitosas no sólo recurrirán a las estrategias de agencias gubernamentales y las medidas regulatorias, sino también a iniciativas del sector privado y de comunicación.

Tratamiento
La recomendación actual es que se indique tratamiento en todos los individuos con IMC de 30 o más, y en quienes presentan un IMC de 25 a 29,9 o un perímetro abdominal alto además de 2 o más factores de riesgo. El tratamiento debe centrarse en una modificación personalizada del estilo de vida, por medio de la combinación de una dieta reducida en calorías, el aumento de la actividad física y la terapia conductual. Estas 3 modalidades terapéuticas constituyen la base de todos los programas para el control del peso. El tratamiento farmacológico y la cirugía se encuentran disponibles como adyuvantes a los cambios del estilo de vida en personas que cubren criterios específicos.
Antes de iniciar el tratamiento, debe llevarse a cabo una valoración del grado de sobrepeso y de la condición general en cuanto al riesgo. Esto debe incluir una valoración de los factores de riesgo siguientes o sus complicaciones: cardiopatía coronaria y otras enfermedades ateroescleróticas, apnea del sueño, anomalías ginecológicas, osteoartritis, colelitiasis, incontinencia por esfuerzo, tabaquismo, hipertensión, concentraciones elevadas de colesterol en LBD, concentraciones bajas de colesterol en LAD, hipertrigliceridemia, prediabetes o diabetes mellitus tipo 2, antecedente familiar de cardiopatía coronaria prematura e inactividad física.
También es recomendable determinar las barreras y la disposición de la persona para la pérdida del peso. Es posible evaluar varios factores para hacer esta determinación. Incluyen las razones y las motivaciones para la pérdida ponderal, el antecedente de intentos para la reducción del peso, el apoyo social, la actitud hacia la actividad física, la habilidad para participar en la actividad física, el tiempo disponible para intentar una intervención, la comprensión de las causas de la obesidad y su contribución a la enfermedad y, por último, las barreras que presenta la persona para hacer cambios.
Tratamiento en la dieta
Los 2 componentes principales de todo tratamiento en la dieta son la restricción calórica y la composición de la dieta. En tanto la modificación de la dieta y la restricción calórica son componentes importantes del tratamiento para reducción ponderal, no se ha demostrado que alguna estrategia sea más efectiva. Así, el tratamiento en la dieta debe prescribirse de manera individual, con base en la condición de sobrepeso y el perfil de riesgo de la persona. La dieta debe ser un plan personalizado con metas realistas.
La restricción calórica puede variar desde las dietas bajas en calorías (DBC) hasta las dietas muy bajas en calorías (DMBC). Las DBC de manera característica restringen el consumo calórico a 1.200 kcal/día. Esto trae consigo una reducción variable, que depende del consumo en la dieta inicial del individuo. Las DMBC restringen las calorías hasta alrededor de 450 kcal/día, de manera primordial con base en proteínas. Esta dieta tiene riesgos mayores, entre otros las anomalías de la frecuencia cardíaca y la colelitiasis. Cualquier persona que reciba esta dieta debe encontrarse bajo supervisión directa de un profesional médico.
Una estrategia en la dieta más conservadora consiste en reducir el consumo diario existente entre 500 kcal/día y 1.000 kcal/día. El consumo calórico total debe distribuirse en 4 o 5 comidas, o colaciones a lo largo del día. El control de las raciones es una técnica efectiva para ayudar a lograr la reducción calórica. Muchas personas con sobrepeso pudieran no practicar o vigilar el tamaño de la ración. El mantenimiento de registros diarios sobre la dieta, en relación con todos los alimentos ingeridos, ayuda a incrementar la conciencia tanto del contenido como de la frecuencia de consumo.
La sustitución de comidas, como el consumo de licuados con proteínas, vitaminas y minerales, también puede utilizarse para reemplazar los alimentos sólidos que se ingieren.
Una vez que se determina la restricción calórica, debe atenderse la composición de la dieta.
Existen muchas estrategias para modificar el contenido en la dieta, lo que incluye a las dietas bajas en grasas y las dietas bajas en carbohidratos y ricas en proteínas. Las dietas bajas en grasas buscan limitar las calorías diarias que se obtienen a partir de las grasas hasta del 10% al 15% del consumo calórico total. Este nivel puede ser difícil de alcanzar y con frecuencia va en detrimento del sabor. Las dietas bajas en carbohidratos y ricas en proteínas se volvieron populares en las décadas de los 60 y los 70. Si bien son efectivas para la pérdida ponderal, en especial en las fases iniciales, pueden contribuir a riesgos en la salud. Las dietas más ricas en proteínas pueden aumentar el riesgo de litiasis renal, y la disminución de la fibra también puede aumentar el riesgo de cáncer y elevar las concentraciones de colesterol.
Actividad física
Existe evidencia convincente de que el aumento de la actividad física disminuye el riesgo de sobrepeso y obesidad. Además, reduce el riesgo cardiovascular y de diabetes en mayor grado del que se logra con la pérdida ponderal aislada. Si bien la actividad física es un componente importante del tratamiento para la pérdida de peso y ayuda a mantener la reducción alcanzada, no conduce de manera independiente a una pérdida ponderal significativa. A pesar de esto, pudiera ayudar a reducir la grasa abdominal, aumentar la condición cardiorrespiratoria y prevenir la disminución de la masa muscular que con frecuencia ocurre con la pérdida ponderal. El ejercicio debe iniciarse con lentitud, y su duración e intensidad incrementarse de manera independiente una de otra. La meta para los adultos para alcanzar y mantener un peso saludable debe ser un mínimo de 150 min a 300 min o más de actividad moderada o vigorosa por semana.
Terapia conductual
La modificación del estilo de vida es un factor esencial para el tratamiento de la pérdida ponderal. Las estrategias incluyen el apoyo a los participantes para que aprendan a vigilar por si mismos sus hábitos de consumo, entre otros dónde y cuándo comer, y la identificación de situaciones que desencadenan la conducta de alimentación. Las técnicas para la modificación conductual incluyen el manejo del estrés, el control de estímulos, la resolución de problemas, el manejo de contingencias, la reestructuración cognitiva, el apoyo social y la prevención de recaídas.
Otro aspecto importante de la modificación conductual es la ayuda a la persona para establecermetas de pérdida ponderal realistas. La pérdida de peso que se logra con el tratamiento dietético, el ejercicio y la terapia conductual de manera característica corresponde a un valor del 10% por debajo del peso inicial. En muchos casos, este nivel puede reducir los riesgos de salud, pero con frecuencia no cubre las expectativas individuales.
Tratamiento farmacológico
Los medicamentos autorizados por la FDA pueden utilizarse como adyuvantes para el régimen antes mencionado en algunos individuos con IMC de 30 o más y sin factores de riesgo adicionales o patologías, así como personas con IMC de 27 o más con factores de riesgo o patologías concurrente. Los factores de riesgo y las enfermedades que se considera justifican el tratamiento farmacológico es la cardiopatía coronaria, la diabetes mellitus tipo 2, el síndrome metabólico, las anomalías ginecológicas, la osteoartritis, la colecistopatía, la incontinencia de esfuerzo y la apnea del sueño.
Los medicamentos que se han autorizado para el tratamiento de la obesidad caen en general en una de 2 categorías:
- Reducción del consumo de alimentos mediada por el sistema nervioso central.
- Acción predominante fuera del cerebro.
Los fármacos que actúan ante todo a través del sistema nervioso central pueden bloquear o activar porciones de los sistemas neurotransmisores que participan en la señalización del hambre y la saciedad. Las vías, que pueden afectarse, incluyen a la noradrenalina, la serotonina, la dopamina y la histamina. Se sabe también que el sistema de endocanabinoides afecta el consumo de alimentos, y es el punto en que se concentra la investigación sobre el tratamiento efectivo para reducción ponderal.
Muchos fármacos psicoactivos han demostrado generar pérdida ponderal o ganancia ponderal como efecto colateral a su meta terapéutica deseada, lo que enfatiza aún más la existencia de estas vías complejas. El desarrollo de medicamentos en esta categoría, si bien promisorio en sus fases tempranas, no ha generado hasta ahora tratamientos efectivos y seguros a largo plazo. Varios medicamentos simpaticomiméticos han sido autorizados para el tratamiento a corto plazo, por 12 semanas o menos.
Los fármacos que tienen acción periférica incluyen los que generan un bloqueo de la absorción de los lípidos en el tubo gastrointestinal («bloqueadores de la grasa») y fármacos más recientes que tienen como blanco regiones del páncreas y del intestino, así como del cerebro, para ayudar a limitar el consumo de alimentos, aumentar la secreción de insulina y reducir la velocidad del vaciamiento gástrico.
Un área creciente de investigación y de consumo de fármacos incluye a los medicamentos no autorizados por la FDA para este fin, pero sí para otros. Algunos ejemplos incluyen a los antidepresivos, como el bupropión y la fluoxetina, los anticonvulsivos como el topiramato, y los hipoglucemiantes como la metforfina, la pramlintida y la exenatida. Con todas esas aplicaciones, debe vigilarse en forma cuidadosa el empleo para detectar cualquier efecto colateral indeseable, así como para lograr los efectos de pérdida ponderal que se pretendan.
Cirugía para reducción del peso (bariátrica)
En personas con obesidad clínica grave (IMC >40) y en individuos con IMC mayor de 35 con afecciones comórbidas que no responden a los esfuerzos médicos para controlar el peso, el tratamiento quirúrgico es en la actualidad el tratamiento más efectivo para la obesidad. La cirugía para reducción ponderal permite obtener una pérdida sostenida del peso con relevancia médica durante 5 años en la mayor parte de las personas.
Existen 3 tipos de cirugía bariátrica:
- procedimientos restrictivos, que limitan la cantidad de comida que puede ingerirse,
- procedimientos para malabsorción, que puentean secciones delintestino y tienen como consecuencia una disminución de los nutrimentos que se absorben, y
- procedimientos restrictivos y para malabsorción combinados.
Los procedimientos restrictivos incluyen la colocación de una banda gástrica ajustable y la gastrectomía en manga, en tanto los procedimientos para malabsorción incluyen a la derivación pancreatobiliar con anastomosis duodenal. El puenteo gástrico en Y de Roux es un procedimiento combinado para restricción y malabsorción. Cada cirugía conlleva riesgos específicos y complicaciones potenciales, y hace necesaria una vigilancia nutricional de por vida tras la cirugía. La clave para el éxito a largo plazo y el mantenimiento de la pérdida ponderal después de estos procedimientos quirúrgicos es la participación en un programa que provea orientación en cuanto a nutrición, actividad física, terapia conductual y apoyo social.
Un beneficio importante de la cirugía para pérdida ponderal es la resolución o la remisión de las condiciones patológicas comórbidas. En particular, la mejoría significativa de los síntomas de la diabetes mellitus tipo 2 llevó a la International Diabetes Federation a recomendar como elegibles para la cirugía bariátrica a los pacientes con diabetes mellitus tipo 2 cuando su IMC es superior a 35, y de igual manera a los individuos con IMC superior a 30 que no han respondido de manera adecuada al tratamiento convencional.