02. Intercambio de gases entre la atmósfera y los pulmones
Propiedades básicas de los gases
El aire que respiramos está constituido por una mezcla de gases, sobre todo nitrógeno y oxígeno. Éstos, ejercen una presión combinada llamada presión atmosférica o barométrica. La presión a nivel del mar, que se define como 1 atmósfera, es 760 milímetros de mercurio (mm Hg o torr) o 6 kg por centímetro cuadrado (kg/cm²). Al medir presiones respiratorias se asigna un valor de cero a la presión atmosférica. Una presión respiratoria de +15 mm Hg significa que la presión está 15 mm Hg arriba de la presión atmosférica y una presión respiratoria de –15 mm Hg es 15 mm Hg menor que la presión atmosférica. Con frecuencia, las presiones respiratorias se expresan en centímetros de agua (cm H2O) debido a las pequeñas presiones en cuestión (1 mm Hg = 1,35 cm de presión de H2O).
La presión ejercida por un solo gas en una mezcla se llama presión parcial. La letra mayúscula «P» seguida de un símbolo químico del gas (PO2) se utiliza para denotar su presión parcial. La ley de las presiones parciales establece que la presión total de una mezcla de gases, como en la atmósfera, es igual a la suma de las presiones parciales de los diferentes gases en la mezcla. Si la concentración de oxígeno a 760 mm Hg (1 atmósfera) es del 20%, su presión parcial es 152 mm Hg (760 × 0,20).
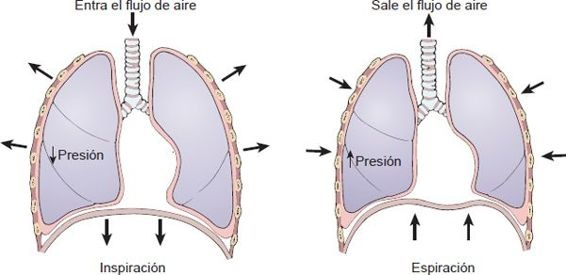
El aire se mueve entre la atmósfera y los pulmones debido a una diferencia de presión. De acuerdo con las leyes de la física, la presión de un gas varía inversamente al volumen de su recipiente, siempre que la temperatura permanezca constante. Si se depositan cantidades iguales de un gas en 2 recipientes de diferente tamaño, la presión del gas en el recipiente más pequeño sería mayor que la presión en el recipiente más grande. El movimiento de los gases es siempre del recipiente con la presión mayor al de la presión menor. La cavidad torácica puede verse como un contenedor de volumen. Durante la inspiración, el tamaño de la cavidad torácica se incrementa y el aire se mueve hacia los pulmones; durante la expiración, el aire sale de los pulmones a medida que disminuye el tamaño de la cavidad torácica.
Ventilación y mecanismos de respiración
La ventilación está relacionada con el movimiento de gases hacia y fuera de los pulmones. No hay nada complicado sobre la ventilación. Es un hecho mecánico que obedece las leyes de la física en cuanto a su relación con el comportamiento de los gases. Depende de un sistema de vías respiratorias abiertas y de las presiones respiratorias creadas cuando los movimientos de los músculos respiratorios cambian el tamaño de la caja torácica. El grado al que se inflan y desinflan los pulmones depende de las presiones respiratorias que inflan el pulmón, la distensibilidad de los pulmones y la resistencia de las vías respiratorias.
Presiones respiratorias
La presión dentro de las vías respiratorias y alvéolos de los pulmones se llama presión intrapulmonar o presión alveolar. En esta área de los pulmones los gases están en comunicación con la presión atmosférica (figura 35-11). Cuando se abre la glotis y el aire no entra ni sale de los pulmones, como sucede justo antes de la inspiración o expiración, la presión intrapulmonar es cero o igual a la presión atmosférica.
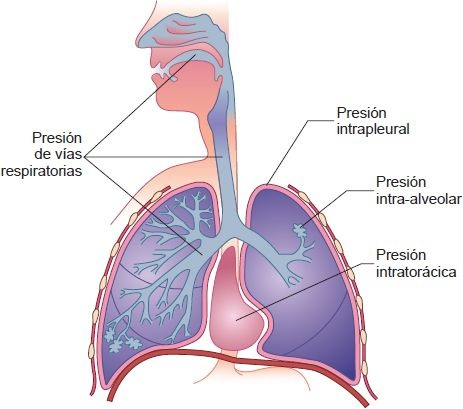
La presión en la cavidad pleural se llama presión intrapleural. La presión intrapleural de un pulmón inflado normal es siempre negativa en relación con la presión alveolar, aproximadamente 4 mm Hg entre respiraciones cuando la glotis está abierta y los espacios alveolares están abiertos a la atmósfera. Los pulmones y la pared torácica tienen propiedades elásticas, cada uno jalando en dirección opuesta. Si se removieran del tórax, los pulmones se contraerían a un tamaño más pequeño, y si se liberaran de los pulmones, la pared torácica se expandiría. Las fuerzas opuestas de la pared torácica y los pulmones crean un tirón contra las capas visceral y parietal de la pleura; esto hace que la presión en la cavidad pleural sea negativa. Durante la inspiración se incrementa el retroceso elástico de los pulmones, lo que provoca que la presión intrapleural se vuelva más negativa que durante la inspiración. Sin la presión intrapleural negativa que mantiene a los pulmones contra la pared torácica, sus propiedades de retroceso elásticas causarían su colapso. Aunque la presión intrapleural es negativa en relación con la presión alveolar, podría volverse positiva en relación con la presión atmosférica (ej. durante la expiración forzada y tos). La presión transpulmonar (trans = «a través de») es la diferencia entre las presiones alveolar e intrapleural y se utiliza para determinar la distensibilidad pulmonar.
La presión intratorácica es la presión en la cavidad torácica. Es igual a la presión intrapleural y es la presión a la que se exponen los pulmones, el corazón y los grandes vasos. La expiración forzada contra una glotis cerrada, como sucede durante la defecación y la maniobra de Valsalva, produce un marcado incremento en la presión intratorácica e impide el retorno venoso a la aurícula derecha.
Caja torácica y músculos respiratorios
Los pulmones y las vías respiratorias comparten la cavidad torácica con el corazón, grandes vasos y el esófago. La cavidad torácica es un compartimento cerrado, unido en la parte superior por los músculos del cuello y en el fondo por el diafragma. Las paredes externas de la cavidad torácica se forman por 12 pares de costillas, el esternón, las vértebras torácicas y los músculos intercostales que yacen entre las costillas. Mecánicamente, el acto de respirar depende del hecho de que la cavidad torácica es un compartimento cerrado, cuya única abertura a la atmósfera externa es por la tráquea.
La ventilación consiste en la inspiración y expiración. Durante la inspiración se incrementa el tamaño de la cavidad torácica, la presión intratorácica se vuelve negativa y el aire se extrae hacia los pulmones. La expiración tiene lugar cuando los componentes elásticos de la pared torácica y las estructuras pulmonares que se estiraron durante la inspiración retroceden, y causan que el tamaño de la cavidad torácica disminuya y que se incremente la presión en ésta.
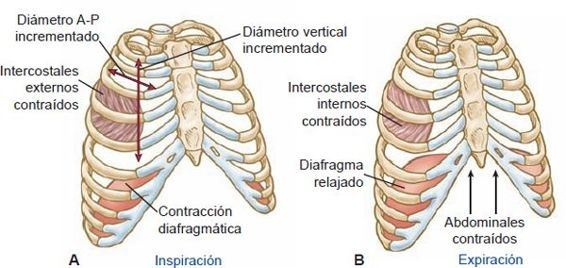
El diafragma es el principal músculo de inspiración. Cuando se contrae, el contenido abdominal es forzado hacia abajo y se expande el tórax desde la parte superior hasta el fondo (figura 35-12).
Durante los niveles normales de inspiración, el diafragma se mueve cerca de 1 cm, pero esto puede incrementarse a 10 cm de inspiración forzada. El diafragma es inervado por las raíces nerviosas frénicas, que provienen del nivel cervical de la médula espinal, sobre todo de C4 pero también de C3 y C5. Las personas con lesión de la médula espinal arriba de C3 pierden la función del diafragma y requieren ventilación mecánica. La parálisis de un lado del diafragma causa que el tórax se mueva hacia arriba de ese lado en lugar de hacia abajo durante la inspiración, como resultado de la presión negativa en el tórax. Esto se llama movimiento paradójico.
Los músculos intercostales externos, que también ayudan en la inspiración, conectan con las costillas y se inclinan hacia abajo y hacia adelante (figura 35-13). Cuando se contraen, elevan las costillas y las hacen girar ligeramente para que el esternón sea empujado hacia adelante. Esto alarga el tórax de lado a lado y del frente hacia atrás. Los músculos intercostales reciben su inervación de los nervios que salen del sistema nervioso central en el nivel torácico de la médula espinal. Por lo general, la parálisis de estos músculos no tiene efecto grave alguno en la respiración debido a la efectividad del diafragma.
Los músculos accesorios de inspiración incluyen los escalenos y los esternocleidomastoideos. Los músculos escalenos elevan las 2 primeras costillas y los esternocleidomastoideos elevan el esternón para aumentar el tamaño de la cavidad torácica. Estos músculos contribuyen poco a la respiración tranquila pero se contraen en forma vigorosa durante el ejercicio. Para que los músculos accesorios ayuden en la ventilación, deben estabilizarse de alguna manera. Por ejemplo, las personas con asma bronquial a menudo sujetan un objeto firme durante un ataque de asma como medio para estabilizar sus hombros, de modo que los músculos accesorios puedan ejercer su efecto completo en la ventilación. Es usual que la cabeza se curve hacia atrás para que los músculos escalenos y esternocleidomastoideos puedan elevar las costillas de manera más efectiva.
La expiración es en gran medida pasiva. Tiene lugar cuando los componentes elásticos de la pared torácica y las estructuras pulmonares que se estiraron durante la inspiración retroceden, lo que causa que el aire salga de los pulmones cuando se incrementa la presión intratorácica. Cuando se requiere, los músculos abdominales y los músculos intercostales internos pueden utilizarse para incrementar el esfuerzo espiratorio (figura 35-13B). El incremento de la presión intra-abdominal que acompaña a la contracción enérgica de los músculos abdominales empuja el diafragma hacia arriba y produce un aumento en la presión intratorácica. Los músculos intercostales internos se mueven hacia adentro, lo que jala el tórax hacia abajo e incrementa el esfuerzo espiratorio.
Distensibilidad pulmonar
La distensibilidad pulmonar se refiere a la facilidad con que los pulmones pueden inflarse; puede apreciarse comparando la facilidad de inflar un globo nuevo no elástico, que es rígido y resistente, con uno elástico, que ha sido inflado previamente y es fácil inflar. De manera específica, la distensibilidad pulmonar (C) describe el cambio en el volumen pulmonar (ΔV) que puede lograrse con un cambio dado en la presión respiratoria (ΔP); así, C = ΔV/ΔP. Se necesita más presión para mover la misma cantidad de aire hacia un pulmón no distensible que hacia uno distensible.
La distensibilidad pulmonar se determina mediante las fibras de elastina y colágeno del pulmón, su contenido de agua y tensión superficial. Depende también de la distensibilidad de la caja torácica. Disminuye por las afecciones que reducen la elasticidad natural del pulmón, bloquean los bronquios o vías respiratorias más pequeñas, incrementan la tensión superficial en los alvéolos o impiden la flexibilidad de la caja torácica.
Elastina y fibras de colágeno
El tejido pulmonar está constituido de fibras de elastina y colágeno. Las primeras se estiran fácilmente e incrementan la facilidad de inflación del pulmón, mientras que las fibras de colágeno resisten el estiramiento y hacen la inflación pulmonar más difícil. En las enfermedades pulmonares, como la enfermedad pulmonar intersticial y la fibrosis pulmonar, los pulmones se vuelven rígidos e inelásticos cuando las fibras de elastina son reemplazadas con tejido cicatricial. La congestión pulmonar y el edema producen una disminución reversible en la distensibilidad pulmonar.
La retracción elástica describe la capacidad de los componentes elásticos del pulmón para retroceder a su posición original después de haber sido estirado. Estirar demás los tejidos pulmonares, como sucede con el enfisema, provoca que los componentes elásticos del pulmón pierdan su capacidad de retracción, hacen que el pulmón se infle con mayor facilidad pero que sea más difícil desinflarlo, dada su incapacidad para retraerse.
Tensión superficial
Un factor importante en la distensibilidad pulmonar es la tensión superficial o fuerzas de atracción de las moléculas superficiales en los alvéolos. Los alvéolos están revestidos con una delgada película de líquido y es en la interfase entre esta película líquida y el aire alveolar que la tensión superficial se desarrolla. Esto, porque las fuerzas que mantienen juntas las moléculas de agua de la película líquida son más fuertes que las que mantienen juntas a las moléculas de aire en los alvéolos. En éstos, el exceso de tensión superficial ocasiona que se contraigan las moléculas de agua en la película líquida, lo que dificulta la inflación pulmonar.
Las unidades de tensión superficial son las de fuerza por unidad de longitud. La relación entre la presión dentro de una esfera tal como un alvéolo y la tensión en la pared puede describirse por medio de la ley de Laplace (presión = 2 × tensión superficial/radio). Si la tensión superficial fuese igual en los pulmones, los alvéolos con los radios más pequeños tendrían la mayor presión y esto causaría que se vaciaran en los alvéolos más grandes (figura 35-14A). La razón de que esto no suceda se debe a las moléculas que disminuyen la tensión superficial, llamadas tensoactivo, que revisten la superficie interna de los alvéolos.
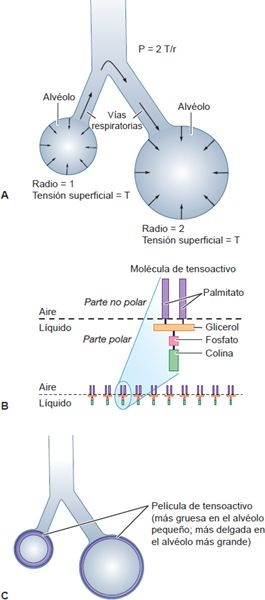
El tensoactivo pulmonar es una mezcla compleja de fosfolípidos, lípidos neutros y proteínas que se sintetizan en las células alveolares tipo II. Las sustancias denominadas tensoactivos consisten en 2 partes con propiedades opuestas que se unen entre sí de modo irreversible. Una parte es polar y busca líquido o superficies hidrófilas (que atraen el agua); la otra es no polar y busca el aceite, aire o superficies hidrófobas (que repelen el agua) (figura 35-14B). El tensoactivo pulmonar forma una monocapa, con su superficie hidrófoba de frente hacia los gases en el aire alveolar. Es esta monocapa la que interrumpe la tensión superficial que se desarrolla en la interfase aire-líquido en los alvéolos.
El tensoactivo pulmonar, en particular SP-B, ejerce varios efectos importantes en la inflación delpulmón. Disminuye la tensión superficial e incrementa la distensibilidad pulmonar y la facilidad de inflación del pulmón. Sin tensoactivo, la inflación pulmonar sería en extremo difícil. Además, ayuda a mantener secos los alvéolos y evitar el edema pulmonar. Esto, porque el agua es extraída de los capilares pulmonares hacia los alvéolos cuando el aumento de tensión superficial causa la contracción de los alvéolos. El tensoactivo proporciona también estabilidad e inflación más uniforme de los alvéolos. Los alvéolos, excepto los que se encuentran en la superficie pleural, están rodeados por otros alvéolos. Así, la tendencia de un alvéolo a colapsar se contrarresta por la tracción ejercida por el alvéolo circundante. Las moléculas tensoactivas están también más densamente empacadas en alvéolos pequeños que en alvéolos grandes (figura 35-14C). En personas en estado postoperatorio y postradas en cama, la respiración poco profunda y tranquila afecta con frecuencia la diseminación del tensoactivo. Alentarlas a toser y a respirar profundo mejora la diseminación del tensoactivo. Esto permite una distribución más uniforme de la ventilación y la prevención de atelectasia.
Las células alveolares tipo II que producen tensoactivo no comienzan a madurar sino hasta la semana 26 a 27 de gestación; en consecuencia, muchos lactantes prematuros tienen dificultad para producir cantidades suficientes de tensoactivo, lo que puede causar colapso alveolar y dificultad respiratoria grave. Esta afección, llamada síndrome de dificultad respiratoria del lactante, es la causa simple más común de enfermedad respiratoria en lactantes prematuros. La disfunción de tensoactivo también es posible en el adulto y, por lo general, se presenta como resultado de lesión grave o infección y puede contribuir al desarrollo de una afección llamada síndrome de dificultad respiratoria aguda.
Flujo de aire en las vías respiratorias
El volumen de aire que entra y sale de la porción de intercambio de aire de los pulmones se relaciona en forma directa con la diferencia de presión entre los pulmones y la atmósfera. Se relaciona inversamente con la resistencia que encuentra el aire cuando se mueve por las vías respiratorias. Según la velocidad y patrón del flujo, el flujo de aire puede ser laminar o turbulento.
El flujo de aire laminar o aerodinámico tiene lugar en flujos bajos en los que la corriente de aire es paralela a los lados de la vía respiratoria. Con el flujo laminar, el aire en la periferia debe vencer la resistencia a fluir y, como resultado, el aire en el centro de la vía respiratoria se mueve más rápido.
El flujo de aire turbulento es flujo desorganizado en el que las moléculas del gas se mueven de manera lateral, colisionan entre sí y cambian sus velocidades. El desarrollo de turbulencia depende del radio de las vías respiratorias, la interacción de las moléculas de gas y la velocidad del flujo de aire. Es más probable que tenga lugar cuando el radio de las vías respiratorias es grande y la velocidad del flujo es alta. Por lo regular, el flujo turbulento se presenta en la tráquea. La turbulencia del flujo de aire explica los sonidos respiratorios que se escuchan durante la auscultación (es decir, escuchar los sonidos del tórax por medio de un estetoscopio). En el árbol bronquial, con sus muchas ramificaciones, el flujo de aire laminar se da quizá sólo en las vías respiratorias muy pequeñas, donde la velocidad del flujo es baja.
Resistencia del aire
Es la relación de la inspiración o expiración impulsora de presión al flujo de aire. El médico francés Jean Léonard Marie Poiseuille fue quien describió primero las características de presión-flujo del flujo laminar en un tubo circular recto, una correlación que se conoce como la ley de Poiseuille. De acuerdo con ésta, la resistencia al flujo se relaciona de manera inversa con la cuarta potencia del radio (R = 1/r⁴). Si el radio se reduce a la mitad, la resistencia se incrementa 16 veces (2 × 2 × 2 × 2 = 16).
La resistencia de las vías respiratorias difiere en las vías respiratorias grandes (ej. tráquea y bronquios), medianas (ej. segmentarias) y pequeñas (ej. bronquiolos). Por tanto, la resistenciade las vías respiratorias es igual a la suma de las resistencias en estos tipos de vías respiratorias. A lo largo del árbol bronquial, el sitio de mayor resistencia es el de los bronquios de tamaño medio, donde las vías respiratorias más pequeñas contribuyen muy poco a la resistencia total de las vías respiratorias. Esto es así porque la mayoría de estas vías respiratorias están dispuestas en paralelo y sus resistencias se suman como recíprocos (es decir, resistencia combinada total = 1/R + 1/R, etc).
Aunque la resistencia de cada bronquiolo individual podría ser relativamente alta, su gran número produce una gran área total de sección transversal, lo que causa que su resistencia total sea baja.
Muchas enfermedades de las vías respiratorias, como enfisema y bronquitis crónica, comienzan en las vías respiratorias pequeñas. La detección temprana de éstas es con frecuencia difícil dado que debe estar presente un daño considerable antes de que puedan detectarse las mediciones usuales de la resistencia de las vías respiratorias.
La resistencia de las vías respiratorias es afectada en gran medida por los volúmenes pulmonares. Es menor durante la inspiración que en la expiración debido a que las fibras elásticas conectan el exterior de las vías respiratorias con los tejidos pulmonares circundantes. Como resultado, estas vías respiratorias se abren cuando se expanden los pulmones durante la inspiración, y se vuelven más estrechas cuando se desinflan los pulmones durante la expiración (figura 35-15). Ésta es una de las razones por las que las personas con afecciones que incrementan la resistencia de las vías respiratorias, como el asma (vías respiratorias reactivas), tienen por lo general respiración menos difícil durante la inspiración que durante la expiración.
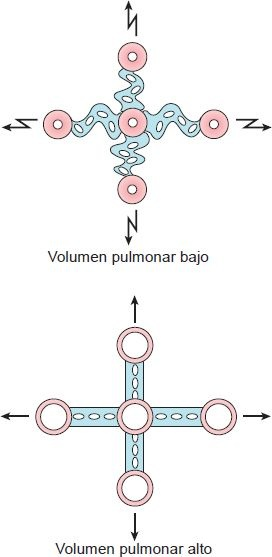
La resistencia de las vías respiratorias es también afectada por el tono del músculo liso bronquial que controla el diámetro de las vías respiratorias. Los músculos lisos en las vías respiratorias, desde la tráquea hasta los bronquiolos terminales, están bajo el control del sistema nervioso autónomo. La estimulación del sistema nervioso parasimpático causa restricción bronquial, así como aumento en la secreción de moco. La estimulación simpática tiene el efecto opuesto.
Compresión de las vías respiratorias durante la expiración forzada
La resistencia de las vías respiratorias no cambia mucho durante las respiración normal tranquila. Sin embargo, se incrementa de manera significativa durante la expiración forzada, como en el ejercicio vigoroso. El flujo de aire por las vías respiratorias plegables en los pulmones depende de las presiones de distensión (intrapulmonares) de las vías respiratorias que las mantienen abiertas y las presiones externas (intrapleural o intratorácica) que rodean y comprimen las vías respiratorias. La diferencia entre estas 2 presiones (presión intratorácica menos presión de la vía respiratoria) se llama presión transpulmonar. Para que el flujo de aire tenga lugar, la presión de distensión dentro de las vías respiratorias debe ser mayor que la presión de compresión fuera de las vías respiratorias.
Durante la expiración forzada, la presión transpulmonar disminuye debido a un incremento desproporcionado en la presión intratorácica comparada con la presión de las vías respiratorias. La resistencia que encuentra el aire cuando sale de los pulmones provoca una caída adicional de la presión de las vías respiratorias. Si ésta es lo suficientemente grande, la presión intratorácica circundante comprime las vías respiratorias plegables (es decir, las que carecen de soporte cartilaginoso), lo que causa que se interrumpa el flujo de aire y quede atrapado en las vías respiratorias terminales (figura 35-16).
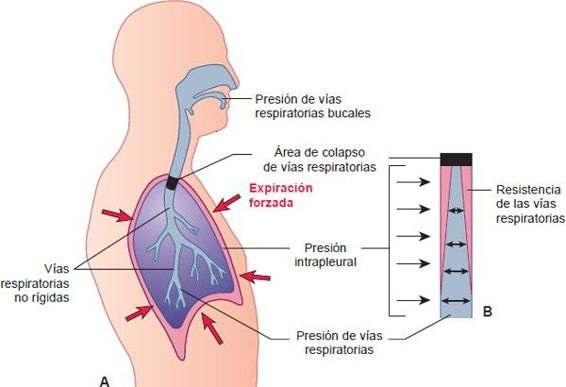
Este tipo de compresión de vías respiratorias se ve de manera habitual sólo durante la expiración forzada en personas con función respiratoria normal. Sin embargo, podría presentarse durante la respiración normal en personas con enfermedades pulmonares. Por ejemplo, en padecimientos que incrementan la resistencia de las vías respiratorias, como el enfisema, crece la caída de presión a lo largo de las vías respiratorias más pequeñas, y se requiere un aumento de la presión dentro de las vías respiratorias para mantener la distensibilidad de éstas. Medidas como la respiración con los labios fruncidos incrementan la presión de las vías respiratorias y mejoran los flujos espiratorios en quienes presentan enfermedad pulmonar obstructiva crónica (EPOC). Esto es también la base para utilizar la presión espiratoria terminal positiva en personas que son ventiladas de manera mecánica.
Los lactantes con problemas para respirar, gruñen para incrementar sus presiones espiratorias y mantener abiertas sus vías respiratorias.
Volúmenes pulmonares
Los volúmenes pulmonares, o la cantidad de aire intercambiado durante la ventilación, puede subdividirse en 3 componentes:
- volumen corriente,
- volumen de reserva inspiratorio, y
- volumen de reserva espiratorio (figura 35-17).
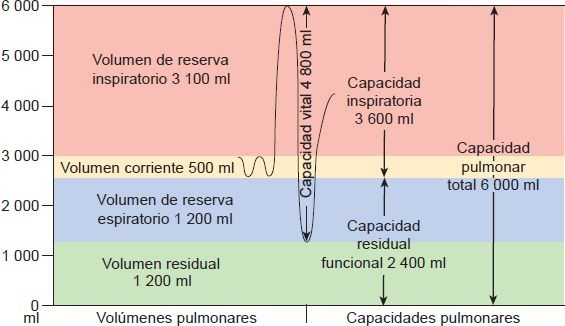
El volumen corriente (VT) es el volumen de aire inspirado (o exhalado) con cada respiración; varía con la edad, sexo, posición corporal y la actividad metabólica. Por lo general, es aproximadamente 500 ml en el adulto de estatura media y cerca de 3 ml/kg a 5 ml/kg en niños. La cantidad máxima de aire que puede inspirarse en exceso del VT normal se llama volumen de reserva inspiratorio (VRI) y la cantidad máxima que puede exhalarse en exceso del VT normal es el volumen de reserva espiratorio (VRE). Cerca de 1.200 ml del aire siempre permanecen en los pulmones después de la espiración forzada; este aire es el volumen residual (VR); se incrementa con la edad debido a que hay más captura de aire en los pulmones al final de la expiración. Estos volúmenes pueden medirse con un instrumento llamado espirómetro.
Las capacidades pulmonares incluyen 2 o más volúmenes pulmonares. La capacidad vital es igual al VRI, más el VT, más el VRE. Ésta es la cantidad de aire que puede exhalarse desde el punto de inspiración máxima. La capacidad inspiratoria es igual al VT, más el VRI. Es la cantidad de aire que una persona puede respirar comenzando en el nivel espiratorio normal y distendiendo los pulmones hasta la cantidad máxima. La capacidad residual funcional es la suma del VR y el VRE. Es el volumen de aire que permanece en los pulmones al final de la expiración normal. La capacidad pulmonar total es la suma de los volúmenes en los pulmones. El VR no puede medirse con el espirómetro, ya que este aire no puede ser expulsado de los pulmones. Se mide mediante métodos indirectos, como el método de dilución de helio, método de lavado de nitrógeno o pletismografía corporal. Los volúmenes y capacidades pulmonares se resumen en la tabla 35-1.
Estudios de la función pulmonar
Los volúmenes y capacidades pulmonares antes descritas son medidas anatómicas o estáticas determinadas por volúmenes pulmonares y medidas sin relación con el tiempo. El espirómetro se emplea también para medir la función pulmonar dinámica (es decir, ventilación con respecto al tiempo). Con frecuencia, estas pruebas se emplean para evaluar la función pulmonar. Las medidas de función pulmonar incluyen ventilación voluntaria máxima, capacidad vital forzada, volúmenes espiratorios forzados y tasas de flujo, y flujos inspiratorios forzados (tabla 35-2). La función pulmonar se mide para varios fines clínicos, lo que incluye el diagnóstico de enfermedad respiratoria, evaluación quirúrgica preoperatoria y de riesgo anestésico; valoración de síntomas y discapacidad para fines legales o de seguro. Las pruebas se utilizan también para evaluar disnea, tos, sibilancia y hallazgos radiológicos o de laboratorio anómalos.
La ventilación voluntaria máxima mide el volumen de aire que una persona puede meter y sacar de los pulmones durante el esfuerzo máximo, que dura 12 s a 15 s. Por lo regular, esta medición se convierte a litros por minuto. La capacidad vital forzada (CVF) conlleva inspiración total para la capacidad pulmonar total, seguida de espiración máxima forzada. La obstrucción de las vías respiratorias produce una CVF menor a la observada con mediciones de capacidad vital realizadas lentamente. El volumen espiratorio forzado (VEF) es el volumen espiratorio alcanzado en un tiempo determinado. El VEF1.0 es el VEF que puede exhalarse en 1 s; se expresa con frecuencia como un porcentaje de la CVF. El VEF1.0 y la CVF se utilizan en el diagnóstico de trastornos pulmonares obstructivos.
El flujo vital inspiratorio forzado (FIF) mide la respuestas respiratoria durante una inspiración máxima rápida. El cálculo del flujo de aire durante la media mitad de la inspiración (FIF25%-75%) respecto al flujo espiratorio forzado medio (FIF 25%- 75%) se emplea como una medida de la disfunción del músculo respiratorio, porque el flujo inspiratorio depende más de un esfuerzo que de la espiración.
Eficiencia y el trabajo de respirar
El volumen respiratorio por minuto, o ventilación total, es la cantidad de aire que se intercambia en 1min. Se determina por las necesidades metabólicas del cuerpo. El volumen respiratorio por minuto es igual al VT multiplicado por la frecuencia respiratoria, la que en condiciones normales es cerca de 6.000 ml (500 ml VT × frecuencia respiratoria de 12 respiraciones/minuto) en el adulto de complexión media durante actividad normal. La eficiencia de respiración se determina al comparar el VT y la frecuencia respiratoria de una manera que proporciona un volumen respiratorio por minuto óptimo mientras se reduce el trabajo de respirar.
El trabajo de respirar se determina por la cantidad de esfuerzo requerido para mover aire por las vías conductoras y por la facilidad de expansión pulmonar, o distensibilidad. La expansión de los pulmones es difícil para personas con pulmones rígidos no elásticos. Por lo regular, encuentran más fácil respirar si mantienen su VT bajo y respiran a una frecuencia más rápida (ej. 300 × 20 = 6.000 ml) para alcanzar su volumen respiratorio por minuto y satisfacer sus necesidades de oxígeno. En contraste, las personas con enfermedad obstructiva de las vías respiratorias a menudo encuentran menos dificultad para inflar sus pulmones, pero gastan más energía para mover aire por las vías respiratorias. Como resultado, estas personas toman respiraciones más profundas y respiran a una frecuencia más lenta (ej. 60.010 = 6.000 ml) para satisfacer sus necesidades de oxígeno.