Terminología genérica de los componentes radiculares
Un implante endóstico es un material aloplástico insertado quirúrgicamente en un reborde óseo residual, en principio como soporte prostodóncico. El prefijo endo significa «dentro», y óstico significa «hueso». La subcategoría de implantes endósticos analizados principalmente en este texto son implantes anatómicos con forma de raíz. El término endoóseo se emplea también en la literatura, y como el término óseo también es sinónimo de hueso, cualquiera de los dos términos es aceptable. En cualquier caso, son preferibles los términos endóstico, perióstico y transóstico. En el pasado se han empleado muchos diseños de implantes endósticos, incluyendo los de eje cónico, los de tipo clavo, y forma de placa. Actualmente, un implante endóstico con forma de raíz dental es el diseño más empleado en la restauración de un paciente parcial o totalmente edéntulo.
El deseo ha sido siempre el de sustituir los dientes perdidos con algo similar a la raíz del diente. La odontología implantológica es la segunda disciplina más antigua dentro de la odontología (la cirugía oral [exodoncia] es la más antigua). La historia de los implantes con forma de raíz data de varios miles de años e incluye civilizaciones como la China donde, hace 4000 años, tallaban palos de bambú de forma cónica y los introducían en el hueso para sustituciones dentales fijas. Hace 2 0 0 0 años, los egipcios emplearon metales preciosos con un diseño cónico similar. En Europa se encontró un cráneo con un diente de metal ferroso insertado en el hueso con forma de cono que databa de los tiempos de Cristo. Los incas de América Central emplearon trozos de concha marina y, al igual que los antiguos chinos, los impactaron dentro del hueso para reemplazar dientes perdidos5 (fig. 2-1). En otras palabras, la historia nos muestra que reemplazar un diente por un implante con la forma aproximada de la raíz ha tenido siempre sentido. En realidad, si al público inexperto le dieran a elegir entre sustituir un diente perdido por un implante o limar varios dientes adyacentes y conectarlos con una prótesis para sustituir al diente perdido e intentar dar a esos dientes adyacentes un aspecto similar al previo a su preparación, la elección obvia sería el implante.
Maggiolo introdujo la historia más reciente en la odontología implantológica en 1809 con el empleo de oro con forma de raíz de diente. En 1887, Harris informó del empleo de dientes de porcelana en los que se había encajado un perno de platino envuelto en plomo. Se hicieron muchos ensayos con diferentes materiales y hacia 1900, Lambotte fabricó implantes de aluminio, plata, latón, cobre rojo, magnesio, oro, y acero blando chapado en oro y níquel. Identificó la corrosión de varios de estos metales en los tejidos corporales en relación con la acción electrolítica. El primer diseño en forma de raíz que difirió significativamente de la forma de una raíz dental fue el diseño de Greenfield de jaula-enrejado en 1909, hecho de iridioplatino. Este fue también el primer implante de dos piezas, que separaba el pilar del cuerpo del implante endóstico en la colocación inicial.
La cirugía se diseñó para emplear una fresa de trefina calibrada para mantener una capa de hueso interna dentro del cuerpo del implante. La corona del implante se conectaba al cuerpo del mismo con una sujeción interna antirrotatoria después de varias semanas. Los estudios indican que este implante tenía un éxito moderado. Setenta y cinco años después, este diseño de implante fue reintroducido en Europa por ITI y más tarde en Estados Unidos por Core-Vent.
La aleación de cobalto cromo molibdeno quirúrgicofue introducida en 1938 en la implantología oral por Strock (Boston, Mass.) cuando sustituyó un diente incisivo maxilar individual12 por un implante único con forma de raíz, que duró más de 15 años. Inicialmente se llam ó fusión ósea a la interfase hueso-titanio de la que se tuvo constancia por primera vez en 1940 por Bothe y cois. En 1946, Strock diseñó el primer implante de dos piezas con rosca de titanio, que se insertaba inicialmente sin el pilar transmucoso. El pilar y la corona individual se añadían después de la cicatrización completa. La deseada interfase implantológica descrita por Strock, era una conexión directa hueso-implante, denominada anquilosis. El primer implante sumergido colocado por Strock seguía funcionando 40 años después15 (fig. 2-2).

Bránemark inició estudios experimentales extensos en 1952 sobre la circulación microscópica durante la cicatrización de la médula ósea. Estos estudios llevaron a una aplicación implantológica dental a principios de la década de 1960, en la que una integración implantológica de 10 años se estableció en perros sin reacciones adversas significativas en tejidos blandos o duros. Los estudios implantológicos en humanos con la filosofía de Bránemark empezaron en 1965, con un seguimiento durante 10 años, y se publicaron en 1977. El término osteointegración (más que la fusión ósea o la anquilosis) fue definido por Bránemark como el contacto directo entre un hueso vivo con la superficie de un implante al nivel de magnificación del microscopio óptico. Los términos fusión ósea, anquilosis, osteointegración pueden ser intercambiables y pueden referirse a la interfase microscópica entre implante y hueso. Inicialmente, el porcentaje de contacto directo implante-hueso nofue tenido en cuenta y se ha observado que puede ser altamente variable. Actualmente, el término osteointegración se ha vuelto común en la disciplina implantológica y no solo describe una condición microscópica, sino también la condición clínica de la fijación rígida. La fijación rígida es un término clínico que implica la ausencia de movimiento observable en el implante cuando se le aplica una fuerza de entre 1 y 500 g. El prefijo osteo (ej. osteoblasto, osteotomía) es ampliamente usado en la profesión. La fijación rígida es el resultado clínico de una interfase ósea directa pero ha sido relacionado tam bién con una interfase de tejidofibroso.
El concepto de osteointegración de Bránemark ha sido promocionado más que el de cualquier otra persona en la historia reciente. La documentación de estudios de casos clínicos pasados, investigación en cirugía y fisiología del hueso, cicatrización de tejidos blandos y duros y aplicaciones restaurativas del laboratorio de Bránemark no tuvieron precedentes. Adell y cois, publicaron en 1981 una serie de trabajos de casos clínicos a lo largo de 15 años de Bránemark sobre el uso de implantes en mandíbulas completamente edéntulas. Aproximadamente el 90% de implantes mandibulares anteriores relacionados que estaban en la boca de los pacientes un año después de su colocación eran todavía funcionales entre 5 y 12 años después. Se observaron medias de supervivencia inferiores en el maxilar anterior. En los estudios iniciales de Bránemark, no se insertaron implantes en las regiones posteriores de la boca, y todas las prótesis relacionadas eran restauraciones fijas.
El uso de implantes dentales en el tratamiento del edentulismo parcial o completo se ha convertido en una modalidad de tratamiento integral en la odontología restaurativa. El panel de consenso de 1988 de National Institutes of Health sobre implantes dentales reconocía que los procedimientos restaurativos que emplean implantes difieren de los de la odontología tradicional y urge la necesidad de una formación avanzada. En los últimos 15 años, la odontología implantológica se ha vuelto un método rutinario para sustituir dientes en una práctica restaurativa.
Muchos profesionales son adiestrados en el empleo del sistema implantológico específico de un fabricante, más que en la teoría y comprensión práctica de la odontología implantológica. Los fabricantes, en aumento creciente en este campo, emplean nombres registrados de sus componentes implantológicos (en ocasiones únicos a un sistema en particular), y dichos nombres han proliferado hasta el punto de crear una confusión. Actualmente existen diferentes términos o abreviaciones que describen componentes básicos similares.
Para empeorar las cosas, en el enfoque para el tratamiento implantológico del equipo, la amplia base de referidores requiere que el profesional restaurador sea conocedor de varios sistemas de implantes. Con el requerimiento de conocer varios sistemas y la falta de uniformidad en el nom bre de los componentes, la comunicación entre fabricantes, odontólogos, equipo, técnicos de laboratorio, estudiantes e investigadores se ve obstaculizada. Adicionalmente, la incorporación de la odontología implantológica en el currículo de la mayoría de los programas pre y posdoctorales hace aún más énfasis en la necesidad de estandarizar los términos y componentes en la odontología implantológica.
Terminología genérica de los componentes prostéticos
Un lenguaje genérico para los implantes endósticos fue desarrollado por Misch y Misch en 1992. El orden en el que está presentado sigue a la cronología de la inserción de la restauración. Para formular la terminología, se referenciaron en Estados Unidos cinco sistemas implantológicos empleados frecuentemente. Quince años después, la dramática evolución del mercado implantológico en EEUU ha dado como resultado cambios en aproximadamente to das las líneas de implantes y en los diseños de componentes. En el año 2000 y solo en el mercado de EEUU había para elegir entre 1.300 diseños de implantes diferentes y 1.500 pilares en diferentes materiales, formas, tamaños, diámetros, longitudes, superficies, y conexiones. Más que nunca, se necesita un lenguaje común. En farmacología, la variedad de componentes farmacéuticos hace imposible listarlos todos por el nombre comercial, pero una lista de fármacos por categoría es útil. Igualmente, los componentes implantológicos pueden clasificarse en amplias categorías según su uso, y el profesional debería ser capaz de reconocer una cierta categoría de componentes y conocer sus indicaciones y limitaciones.
Este libro incorpora una terminología genérica, introducida primero por Misch y Misch para los implantes endósticos, que combina una continuidad y familiaridad de muchos sistemas de implantes con definiciones establecidas por los términos del Illutrated Dictionary of Dentistry y los glosarios de Terms of The Academy of Prosthodontics, American Academy of Implant Dentistry e International Congress of Oral Implantologists.
Terminología genérica del cuerpo del implante
Los implantes en forma de raíz son una categoría de implantes endoóseos diseñados para emplear una columna vertical de hueso, similar a la raíz de un diente natural.
Aunque se han aplicado muchos nombres, la declaración consensual de 1988 del National Institutes of Health sobre implantes dentales y la American Academy of Implant Dentistry reconocieron el término forma de raíz. El crecimiento exponencial del uso de implantes en los últimos 20 años se ha desarrollado paralelamente a una explosión en el campo de la fabricación de implantes. Existen actualmente más de 90 diseños de cuerpos de implantes disponibles, ofreciendo una combinación innumerable: tornillos, cestas, mesetas, bolas, cilindros, diámetros, longitudes, conexiones prostéticas, y condiciones de superficie (fig. 2-3).

El diseño más común en forma de raíz combina un cuerpo del implante independiente del pilar prostodóncico para permitir únicamente la colocación del cuerpo del implante durante la cicatrización ósea inicial. Se requiere un segundo procedimiento para sujetar el pilar implantológico. El diseño y la filosofía quirúrgica buscan conseguir una fijación rígida clínica que se corresponda con una interfase microscópica directa hueso-implante sin que intervenga el tejidofibroso que a menudo se produce en una parte importante del cuerpo del implante antes de la fase prostética del procedimiento. Con el transcurso de los años se han empleado tres enfoques quirúrgicos diferentes para los sistemas de implantes de dos piezas: una fase, dos fases, y restauración inmediata (carga) (fig. 2-4). El procedimiento quirúrgico de dos fases coloca el cuerpo del implante por debajo del tejido blando, hasta que se haya producido la cicatrización ósea inicial. Durante una segunda fase quirúrgica, los tejidos blandos son escindidos para sujetar un elemento transmucoso o un pilar dental. Durante un enfoque quirúrgico de una fase, tanto el cuerpo del implante como el pilar transmucoso por encima del tejido blando son colocados hasta que se complete la maduración ósea inicial. El pilar del implante sustituye entonces al elemento transmucoso sin la necesidad de una segunda intervención sobre los tejidos blandos.
El enfoque de la restauración inmediata coloca el cuerpo del implante y el pilar prostético en la cirugía inicial. Se sujeta entonces una restauración al pilar (fuera de contactos oclusivos en pacientes edéntulos parciales) en la siguiente revisión.
Se puede elegir también un diseño especial del cuerpo del implante para un método quirúrgico determinado. Por ejemplo, puede venir ya sujeto un elemento transmucoso al cuerpo del implante por el fabricante para facilitar el enfoque quirúrgico de una sola fase. El cuerpo de un implante también puede tener un pilar prostético, que puede formar parte del mismo cuerpo del implante, constituyendo así una sola pieza que se insertará y restaurará en la cirugía inicial. Este era el concepto original introducido primero por Strock en la década de 1930.
Existen tres tipos de cuerpos de implantes endoóseos con forma de raíz basados en el diseño; cilindro, tornillo, o una combinación de ambos.
Los implantes de forma radicular cilindrica (impactados) dependen de una capa o tratamiento de superficie para proporcionar al hueso una retención microscópica.
Más frecuentemente, la superficie suele llevar una capa de un material poroso (ej. de hidroxiapatita, spray de plasma de titanio) o un macro diseño de retención (ej. sinterización con bolas). Los implantes cilindricos suelen ser introducidos o impactados dentro de un lecho óseo preparado. Pueden presentarse como un cilindro de paredes paralelas o como diseño de implante cónico. Las formas radiculares en forma de tornillo son enroscadas en un lecho óseo preparado ligeramente más pequeño y constan de elementos retentivos microscópicos en forma de rosca para la fijación ósea inicial. Pueden ser maquinados, texturizados o recubiertos. Existen tres geometrías básicas de tomillo-rosca: rosca en V, rosca de contrafuerte (o contrafuerte invertido), y diseños de rosca de fuerza (cuadrados). Los implantes enroscados están disponibles inicialmente como un cilindro paralelo o de diseño cónico. Las características micro o macroscópicas de la rosca, la inclinación variable de la rosca, la profundidad, el ángulo, así como la conicidad, pueden combinarse para crear una miríada de diseños implantológicos. La combinación de los diseños radiculares posee características macroscópicas tanto para las formas de rosca como para las de cilindro. La combinación de los diseños radiculares puede beneficiarse también de una retención microscópica al hueso a través de tratamientos variados de superficie (maquinados, texturizados o adición de capas). Las formas radiculares han sido descritas también por sus medios de inserción, cicatrización, requerimientos quirúrgicos, características de su superficie, e interfase.
Regiones del cuerpo del implante
El cuerpo del implante puede dividirse en el módulo crestal (geometría cervical) o plataforma, el cuerpo y el ápice (fig. 2-5). Cada sección del implante tiene características que redundan en el beneficio de la aplicación quirúrgica o prostética del implante.

Cuerpo del implante
El cuerpo del implante está en principio diseñado para facilitar la cirugía o la carga prostética sobre la interfase del hueso implantológico. Hace años, el cuerpo del implante era la característica primaria del diseño. Un implante redondo permite una fresa quirúrgica redonda para preparar el hueso. Un implante cilindrico de paredes lisas permite que el implante sea presionado o impactado en su posición, de manera similar a un clavo en un trozo de madera. Un cilindro cónico ajusta en la parte superior de la osteotom ía para posicionarlo posteriormente con mayor facilidad.
Un implante de diseño cilindrico ofrece la ventaja de facilitar su colocación, incluso en los sitios de difícil acceso. El tornillo de cierre puede ser fijado también al implante antes de su colocación. Por ejemplo, en el hueso muy blando D 4 de las regiones posteriores del maxilar, el cirujano debe atornillar un implante de diseño roscado. Un hueso muy blando puede deshacerse durante la inserción de un implante de rosca. Esto puede resultar en una falta de fijación primaria y de rigidez del implante. Un implante cilindrico cónico puede ser presionado a mano dentro del hueso blando y puede ser fijado inicialmente de manera más fácil. La velocidad de la rotación del implante durante su inserción y la cantidad de fuerza apical en la inserción del implante en hueso blando son menos relevantes para un cilindro insertado por impactación. El diseño cilindrico ofrece también algunos beneficios para la sustitución implantológica de un solo diente, especialmente si va a estar adyacente a dientes con coronas clínicas altas. Se necesitan alargadores rosca para la colocación de los implantes de tornillo en estas situaciones, al igual que herramientas adicionales para insertar el tornillo de cierre del implante. En hueso denso, los sistemas de cilindro también son más fáciles y rápidos de colocar porque no se necesita preparar mucho el hueso.
La mayoría de los implantes cilindricos suelen tener los lados lisos y presentan forma de bala, requiriendo una superficie de área bioactiva o con capa de superficie aumentada que mejore la retención en el hueso. Cuando estos materiales se colocan sobre un implante, la superficie del área de contacto óseo aumenta en un 30%. Cuanto más grande sea la superficie ósea funcional de contacto del implante, mejor será el sistema de soporte para prótesis.
El diseño del cuerpo del implante como tomillo macizo es el más comúnmente mencionado en la literatura. Un cuerpo de tornillo macizo se define como un implante con corte de sección circular sin penetración de rejillas o agujeros. Un cierto número de fabricantes produce este diseño (ej. Nobel Biocare, Biomet, Zimmer, m, BioHorizons, LifeCore, Bio-Lok). En cuanto al diseño, la rosca puede tener forma de V, contrafuerte o contrafuerte invertido, o cuadrada (rosca de fuerza). El tomillo de rosca en forma de V, tiene la historia de uso clínico más larga. El diámetro extemo de rosca más empleado comúnmente es de 3,7 5 mm, con una profundidad de la rosca de 0,38 mm, y una altura de rosca (distancia) de 0,6 mm. Las diferentes longitudes de cuerpos de implantes van de los 7 a los 16 mm, aunque estén disponibles de los 5 a los 56 mm. Los mismos diseños de cuerpo de implante se ofrecen en una variedad de diámetros (estrecho, estándar, ancho) para hacer frente a los requerimientos mecánicos, estéticos y anatómicos en los diferentes áreas de la boca.
Un cuerpo de implante tipo tomillo macizo permite la osteotom ía y la colocación del implante en hueso denso cortical así como en huesofino trabecular. La cirugía puede ser modificada fácilmente para acomodar ambas extremidades en densidades óseas. El tomillo sólido permite la extracción del implante durante el tiempo de cirugía si el lugar de colocación no es el ideal. Permite también la extracción del implante durante la cirugía de la fase II si el ángulo o los contornos del hueso de cresta no se consideran adecuados para el éxito de la prótesis a largo plazo. El cuerpo del implante de tomillo macizo puede estar maquinado o ser poroso para aumentar ligeramente la superficie del área funcion al o para sumar las ventajas de las propiedades bioquímicas relacionadas con el recubrimiento de superficie (ej. adhesivo óseo ofactores de crecimiento óseo).
Un cuerpo de implante enroscado está diseñado primariamente para aumentar la superficie del área hueso-implante y para disminuir las presiones en la interfase durante la carga oclusiva. La superficie del área funcional de un implante enroscado es mayor que la de un implante cilindrico en un m ínimo del 3 0 % y puede exceder el 5 00% , dependiendo de la geometría de la rosca. Este aumento en la superficie del área funcional disminuye la presión impuesta sobre la interfase implante-hueso y está directamente relacionado con la geometría de la rosca.
Módulo crestal o plataforma
El módulo crestal del cuerpo de un implante es la porción diseñada para retener el componente prostético en un sistema de una o dos piezas. Representa también la zona de transición del diseño del cuerpo del implante a la región transósea del implante en el reborde de la cresta. El área de conexión del pilar suele tener una plataforma sobre la que se asienta el pilar; la plataforma ofrece resistencia física a las cargas axiales oclusivas. Se incluye también un diseño antirrotatorio sobre la plataforma (hexágono extemo) o se extiende dentro del cuerpo del implante (hexágono interno, octógono, cono Morse o tornillo cónico, ranuras in ternas o tubos de leva, surcos). El cuerpo del implante tiene un diseño para transmitir las presiones/tensiones al hueso durante las cargas oclusivas (ej. roscas o círculos grandes), mientras que el m ódulo de la cresta suele estar diseñado para reducir la invasión bacteriana (ej. superficie más lisa para disminuir la retención placa en caso de pérdida de la cresta ósea). Las dimensiones de la zona pulida varían en gran medida de un sistema a otro (0 ,5 a 5 mm). Cuando el m ódulo crestal es liso, de metal pulido, se le suele denominar collarín cervical.
Es primordial un encaje de alta precisión del componente antirrotatorio interno o externo (plano a plano para cada dimensión) para la estabilidad de la conexión entre el cuerpo del implante y el pilar. La conexión prostética con el módulo de la cresta se hace mediante un encaje por deslizamiento o por fricción con una junta de culata o biselada. Todas las conexiones prostéticas van dirigidas a proporcionar un encaje preciso de los dos componentes con una tolerancia mínima.
Otra característica antirrotatoria del cuerpo de un implante pueden ser lados planos o surcos a lo largo del cuerpo o de la región apical del cuerpo del implante. Cuando el hueso crece contra las regiones planas o los surcos, el hueso se encuentra en compresión sin cargas rotacionales. El extremo apical de cada implante debería ser plano más que puntiagudo. Esto permite al implante incorporar en toda su longitud características de diseño que maximizan los perfiles de fuerza deseados. Adicionalmente, si se perfora una placa cortical opuesta, un ápex afilado en forma de V puede irritar o inflamar los tejidos blandos si se produce cualquier movimiento (ej. el borde inferior de la mandíbula).
Cirugía implantológica
En el momento de la inserción del cuerpo de un implante de dos fases (fase quirúrgica I), se coloca un tornillo de cierre sobre el extremo del implante para evitar que el hueso, los tejidos blandos, o desechos invadan el área de conexión del pilar durante la cicatrización (fig. 2-6).
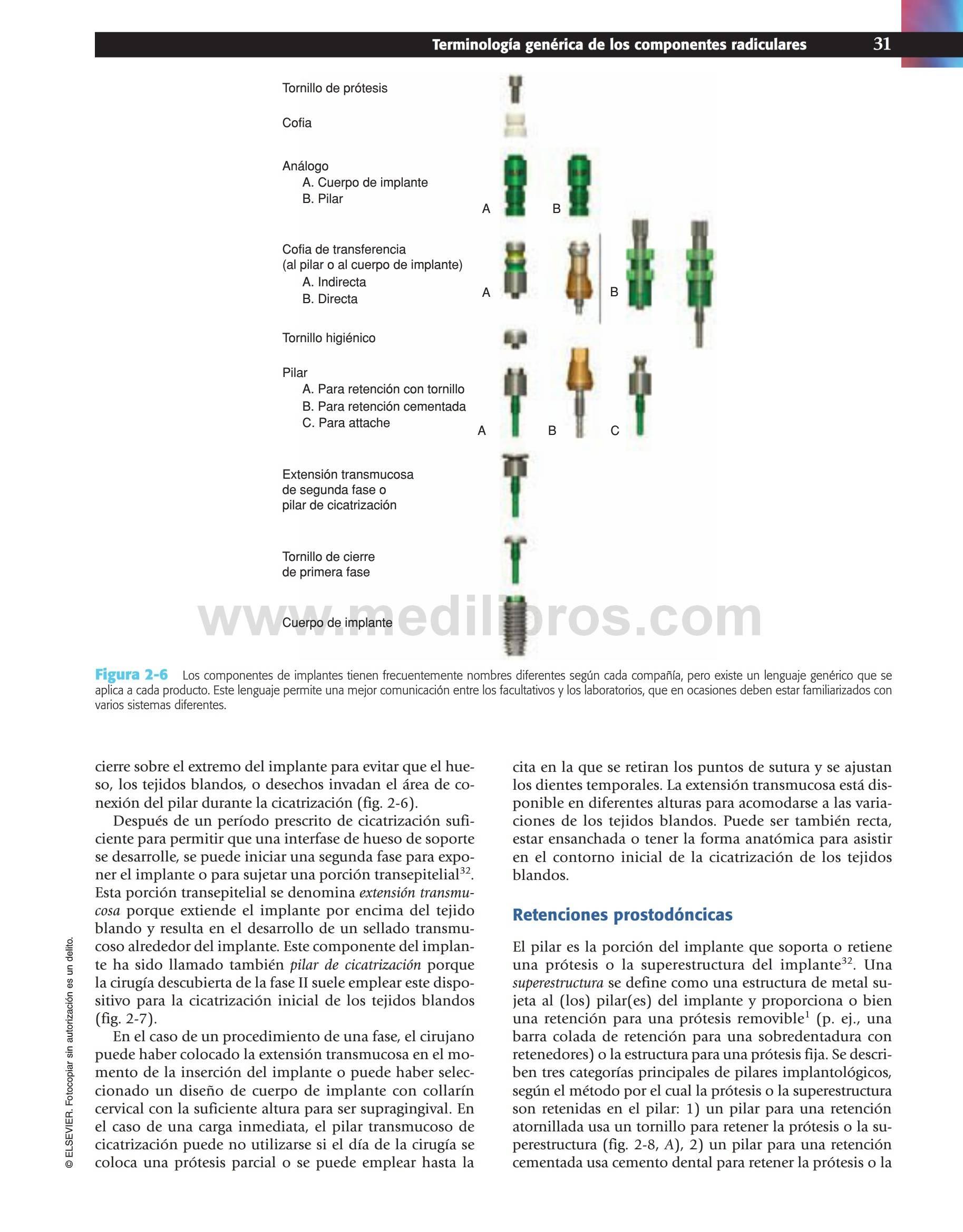
Después de un período prescrito de cicatrización suficiente para permitir que una interfase de hueso de soporte se desarrolle, se puede iniciar una segunda fase para exponer el implante o para sujetar una porción transepitelial.
Esta porción transepitelial se denomina extensión transmucosa porque extiende el implante por encima del tejido blando y resulta en el desarrollo de un sellado transmucoso alrededor del implante. Este componente del implante ha sido llamado también pilar de cicatrización porque la cirugía descubierta de la fase II suele emplear este dispositivo para la cicatrización inicial de los tejidos blandos (fig. 2-7).
En el caso de un procedimiento de una fase, el cirujano puede haber colocado la extensión transmucosa en el momento de la inserción del implante o puede haber seleccionado un diseño de cuerpo de implante con collarín cervical con la suficiente altura para ser supragingival. En el caso de una carga inmediata, el pilar transmucoso de cicatrización puede no utilizarse si el día de la cirugía se coloca una prótesis parcial o se puede emplear hasta la cita en la que se retiran los puntos de sutura y se ajustan los dientes temporales. La extensión transmucosa está disponible en diferentes alturas para acomodarse a las variaciones de los tejidos blandos. Puede ser también recta, estar ensanchada o tener la forma anatómica para asistir en el contorno inicial de la cicatrización de los tejidos blandos.
Retenciones prostodóncicas
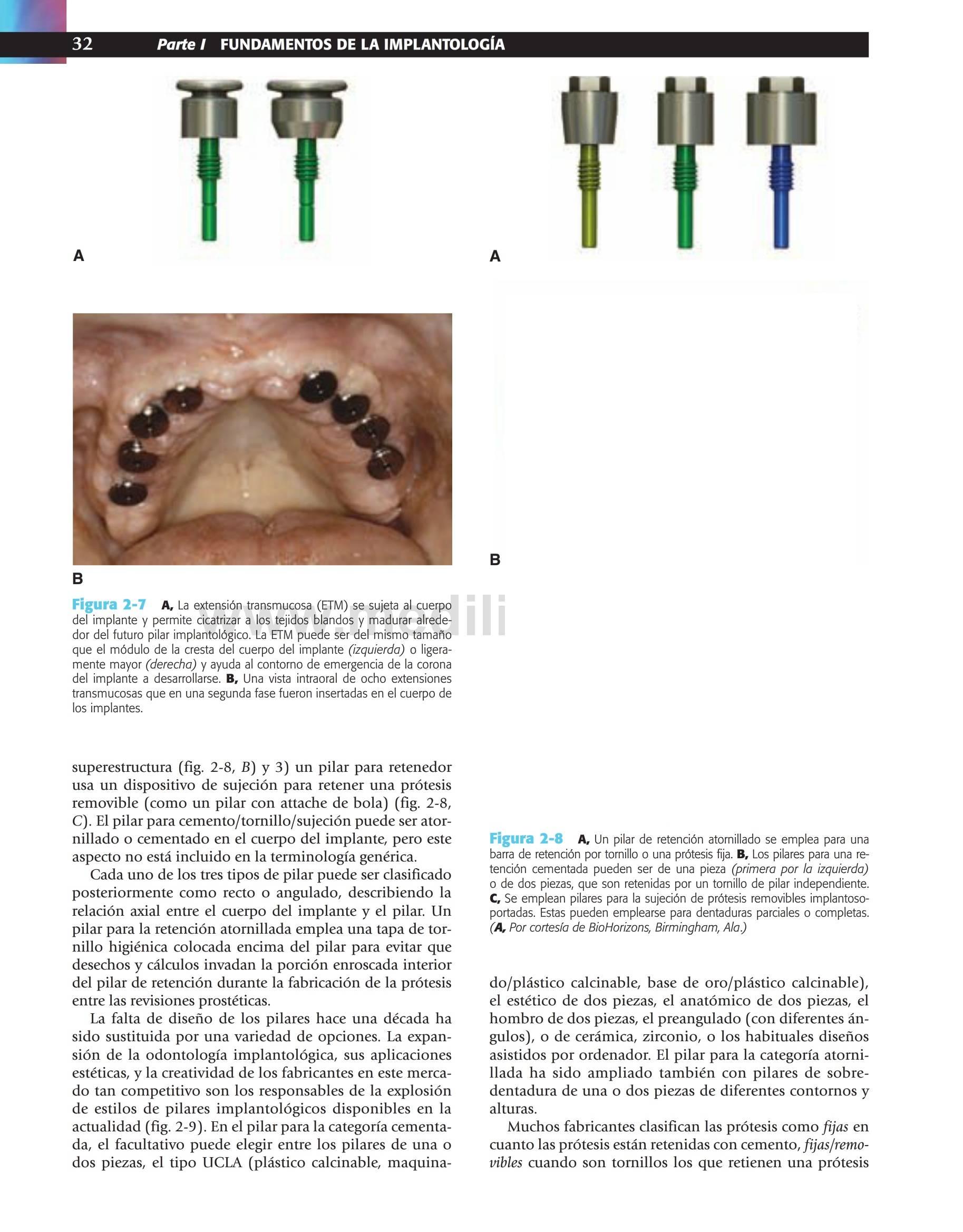
El pilar es la porción del implante que soporta o retiene una prótesis o la superestructura del implante. Una superestructura se define como una estructura de metal sujeta al (los) pilar(es) del implante y proporciona o bien una retención para una prótesis removible1 (ej. una barra colada de retención para una sobredentadura con retenedores) o la estructura para una prótesis fija. Se describen tres categorías principales de pilares implantológicos, según el método por el cual la prótesis o la superestructura son retenidas en el pilar: 1) un pilar para una retención atornillada usa un tornillo para retener la prótesis o la superestructura (fig. 2-8, A), 2) un pilar para una retención cementada usa cemento dental para retener la prótesis o la superestructura (fig. 2-8, B) y 3) un pilar para retenedor usa un dispositivo de sujeción para retener una prótesis removible (como un pilar con attache de bola) (fig. 2-8, C). El pilar para cemento/tomillo/sujeción puede ser atornillado o cementado en el cuerpo del implante, pero este aspecto no está incluido en la terminología genérica.

Cada uno de los tres tipos de pilar puede ser clasificado posteriormente como recto o angulado, describiendo la relación axial entre el cuerpo del implante y el pilar. Un pilar para la retención atornillada emplea una tapa de tornillo higiénica colocada encima del pilar para evitar que desechos y cálculos invadan la porción enroscada interior del pilar de retención durante la fabricación de la prótesis entre las revisiones prostéticas.
La falta de diseño de los pilares hace una década ha sido sustituida por una variedad de opciones. La expansión de la odontología implantológica, sus aplicaciones estéticas, y la creatividad de los fabricantes en este mercado tan competitivo son los responsables de la explosión de estilos de pilares implantológicos disponibles en la actualidad (fig. 2-9). En el pilar para la categoría cementada, el facultativo puede elegir entre los pilares de una o dos piezas, el tipo UCLA (plástico calcinable, maquinado/plástico calcinable, base de oro/plástico calcinable), el estético de dos piezas, el anatómico de dos piezas, el hombro de dos piezas, el preangulado (con diferentes ángulos), o de cerámica, zirconio, o los habituales diseños asistidos por ordenador. El pilar para la categoría atornillada ha sido ampliado también con pilares de sobredentadura de una o dos piezas de diferentes contornos y alturas.
Muchos fabricantes clasifican las prótesis comofijas en cuanto las prótesis están retenidas con cemento, fijas/removibles cuando son tornillos los que retienen una prótesis fija, y removible cuando la restauración es retirada por el paciente. Esta descripción implica que únicamente las prótesis retenidas por tornillos pueden ser retiradas. Esta no es una descripción exacta, porque una prótesis fija, cementada también puede ser retirada por el odontólogo (especialmente cuando se emplea un cemento temporal). El lenguaje genérico en este capítulo separa las prótesis en fijas o removibles con un método similar a la protética tradicional.
Fabricación de la prótesis
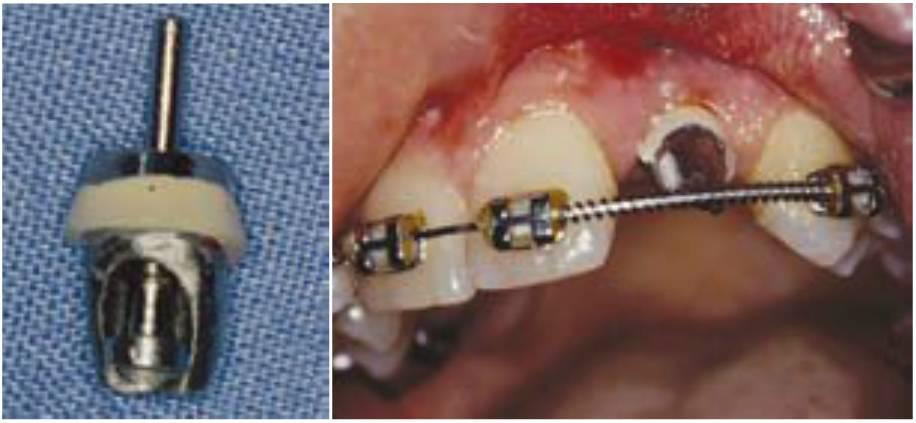
Es necesaria una impresión para transferir la posición y diseño del implante o del pilar a un modelo maestro para la fabricación de la prótesis. En la técnica protésica tradicional se emplea una cofia de transferencia para posicionar un análogo en una impresión32 (fig. 2-10). La mayoría de fabricantes de implantes emplean los términos transferencia y cofia para describir el componente empleado para la impresión final. Por tanto se emplea una cofia de transferencia para posicionar un análogo en una impresión y es definida por la porción del implante que transfiere al modelo maestro, ya sea la cofia de transferencia del cuerpo del implante o la cofia de transferencia del pilar.

Se emplean dos técnicas básicas restaurativas con implantes para tomar una impresión maestra, y cada una emplea un «transfer» o cofia de transferencia de diseño diferente, basada en la técnica de transferencia empleada.
Una cofia de transferencia indirecta emplea un material de impresión que requiera propiedades elásticas. La cofia transferencia indirecta se atornilla en el pilar o en el cuerpo del implante y se queda en posición cuando se coloca una cubeta cerrada tradicion al y se retira de la boca. La cofia de transferencia indirecta suele ser ligeramente cónica para permitir retirar fácilmente la impresión y suele tener lados planos o cortes inferiores lisos para facilitar su reorientación en la impresión después de ser retirada.
Una cofia de transferencia directa suele consistir en un componente de transferencia hueco, normalmente cuadrado, y un tornillo central largo para asegurarlo en el pilar o el cuerpo del implante y puede ser empleado con una impresión de arrastre. Se emplea una cubeta abierta de impresión para permitir un acceso directo al largo tornillo central que asegure la cofia de transferencia indirecta. Una vez preparado el material de impresión, el «transfer» de transferencia directa es desenroscado para permitir la retirada de la impresión fuera de la boca. Las cofias de transferencia directa obtienen ventajas de los materiales de impresión que tienen propiedades rígidas y eliminan el error de la deformación permanente porque se quedan dentro de la impresión hasta que el modelo maestro es vaciado y separado (fig. 2-11).
Fabricación en el laboratorio
Un análogo se define como algo que es análogo o similar a otra cosa. Un análogo de implante se emplea en la fabricación del modelo maestro para hacer una réplica de la porción retentiva del cuerpo del implante o del pilar (análogo del cuerpo del implante, análogo del pilar implantológico). Una vez obtenida la impresión maestra, el análogo correspondiente (ej. un cuerpo de implante, un pilar atornillado) se sujeta a la cofia de transferencia y el montaje se vierte en escayola piedra para fabricar el modelo maestro (fig. 2-12).
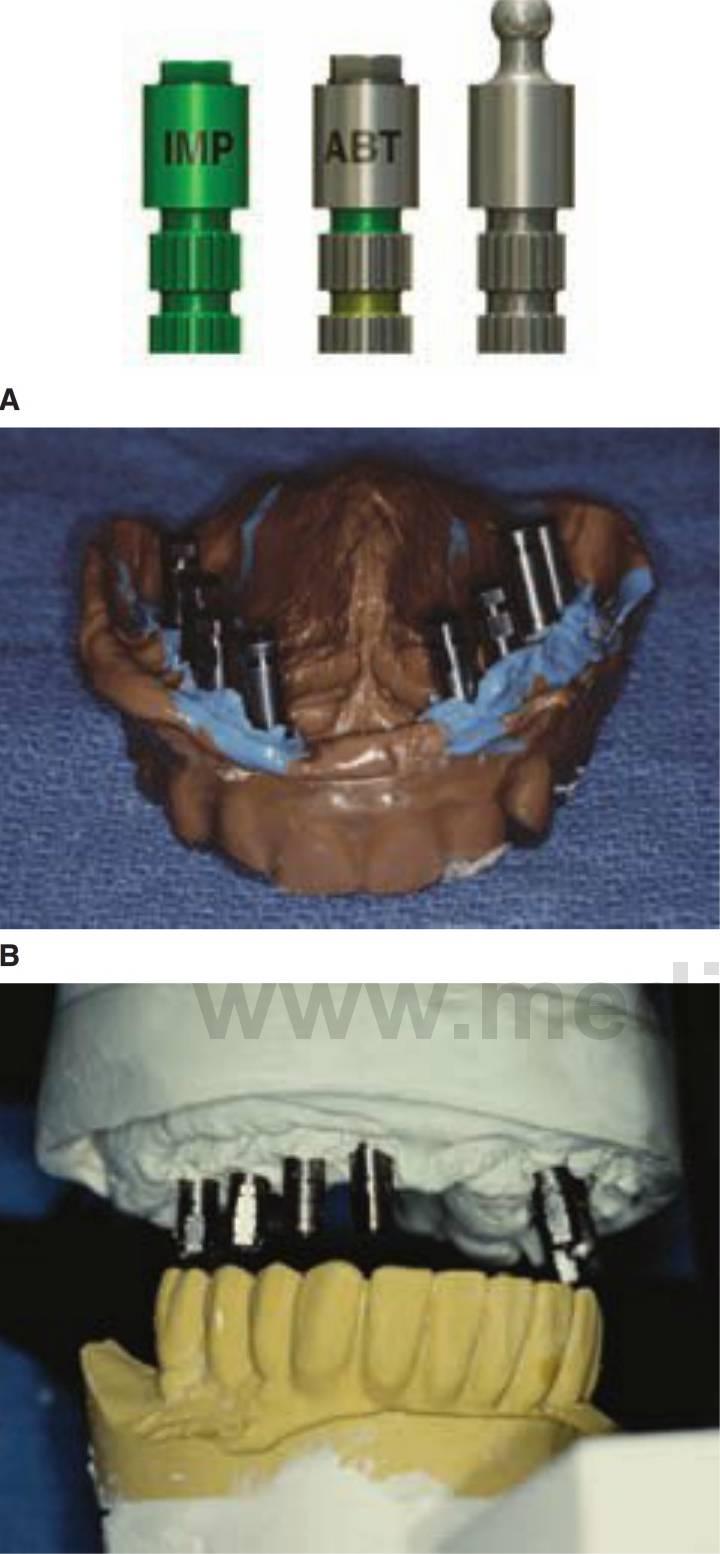
Una cofia prostética es un fino recubrimiento, normalmente diseñado para encajar el pilar implantológico para la retención atornillada. Sirve de conexión entre el pilar y la prótesis o la superestructura. Una cofia prefabricada suele ser un componente metálico mecanizado precisamente para encajar el pilar. Una cofia calcinable suele ser un molde patrón de plástico colado en el mismo metal que la superestructura o la prótesis. Una prótesis de retención atornillada o una superestructura son fijados al cuerpo del implante o al pilar mediante un tornillo prostético.
Resumen
Se ha desarrollado una terminología genérica para facilitar la comunicación entre los miembros de un equipo implantológico. Independientemente del sistema empleado, el término genérico describe la función del componente, más que ser el nombre de su propiedad. La fase de cirugía del tratamiento suele emplear normalmente un cuerpo de implante con un tomillo de cierre en una primera fase. La segunda fase de la cirugía retira dicho tornillo de cierre e inserta la extensión transmucosa. El odontólogo restaurador retira la extensión transmucosa y coloca el pilar o toma una impresión del propio cuerpo del implante.
La impresión del cuerpo del implante puede emplear una técnica directa o indirecta. El laboratorio emplea análogos para fabricar la prótesis. Esta suele ser con más frecuencia del tipo cementada en los pacientes edéntulos parciales y emplea un pilar para las regiones cementadas.
Independientemente del sistema de implante elegido, el equipo y el laboratorio deberían estar familiarizados con la terminología genérica, descriptiva.