Desarrollo Prenatal Humano
Fecundación, implantación, disco germinativo. Progresión ovular intratubárica. Implantación. Gestación múltiple. Formación del disco germinativo
Introducción
El desarrollo humano se inicia con la fecundación, proceso mediante el cual, el gameto masculino o espermatozoide y el gameto femenino u ovocito se fusionan y originan un cigoto.
Los gametos derivan de las células germinales primigenias (CGP), que aparecen en la tercera semana de desarrollo en la pared del saco vitelino.
Durante la cuarta semana, estas células empiezan a migrar desde el saco vitelino hacia las gónadas en desarrollo, donde llegan hacia el final de la quinta semana. El número de divisiones mitóticas aumenta durante la migración, y cuando las células ya han alcanzado las gónadas para prepararse para la fecundación, las células germinales experimentan el proceso de gametogénesis, que incluye una meiosis para reducir el número de cromosomas a la mitad, convirtiéndose así en células haploides (célula con 23 pares de cromosomas, diploide es la célula con 46 cromosomas) y modifican la forma para acabar de madurar.
Repercusión clínica: la repercusión clínica se evidencia con los teratomas, tumores que contienen diversos tejidos, como hueso, pelo, músculo y epitelio intestinal. Se cree que estos tumores crecen a partir de células precursoras pluripotenciales, capaces de diferenciarse en cualquiera de las tres capas germinales o sus derivados.
Para entender bien la fecundación humana, es necesario que tengamos en cuenta una serie de procesos que ocurren en nuestras células primordiales, para que nuestros gametos contengan la cantidad de material genético necesario para la formación de un nuevo ser. Por ello, a continuación se resumen los procesos de mitosis y de meiosis a través de los cuales se produce la gametogénesis, explicada en el bloque anterior.
Mitosis
La mitosis es el proceso por el cual una célula se divide y origina dos células hijas genéticamente idénticas a la célula madre habiendo, por tanto, un reparto equitativo del material genético. Cada célula hija recibe el complemento entero de 46 cromosomas.
Es el fundamento de la regeneración del tejido, crecimiento y de la reproducción asexual.
Tiene una serie de fases:
- Interfase: se duplica el material genético. La hebra de ADN crea otra igual. En esta fase las células tienen el doble de la cantidad normal de cromosomas (4n).
- Profase: el ADN se va condensando de forma que se recupera la cantidad normal de cromosomas. En este momento, cada cromosoma está formado por dos subunidades paralelas, llamadas cromátidas, que están unidas por una región estrecha común a ambas llamada centrómero. A lo largo de la profase, los cromosomas continúan condensándose y acortándose y se vuelven más denso.
- Metafase: las cromátidas se disponen alineadas en el plano ecuatorial y, entonces, su estructura doble se hace claramente visible. Todas las cromátidas están ancladas por unos microtúbulos que se extienden desde el centrómero hasta el centriolo formando el huso mitótico.
- Anafase: el centrómero de cada cromosoma se divide y, a continuación, las cromátidas migran hacia polos opuestos del huso.
- Telofase: los cromosomas se desenrollan y se alargan, el envoltorio nuclear se restablece y el citoplasma se divide. Cada célula hija recibe la mitad el material cromosómico duplicado.
B. Meiosis
La meiosis es la división celular que tiene lugar en las células germinales para generar los gametos femeninos y masculinos, es decir, el óvulo y el espermatozoide respectivamente.
La meiosis requiere de dos divisiones celulares, la meiosis I y la meiosis II, para que la cantidad de cromosomas se reduzca al número haploide, que es de 23. En la meiosis, al contrario que en la mitosis, se produce un intercambio del material genético, por lo que, al finalizar, obtendremos 4 células hijas genéticamente diferentes.
Fases:
- Fase meiótica: el ADN de las células germinales femenina y masculina (los ovocitos primarios y los espermatocitos) se replica, de manera que cada uno de los 46 cromosomas se duplica en cromátidas hermanas. En esta fase existe intercambio del material genético, siendo el producto final dos células con el material genético completo (2n).
- Fase mitótica: similar a una división por mitosis, aunque la primera fase de duplicación del ADN no se produce, ya que el producto final son 4 células haploides genéticamente diferentes (23 cromosomas). Repercusión clínica: la no disyunción meiótica da lugar a problemas cromosómicos, donde un embrión puede tener 45 o 47 cromosomas en vez de los 46 normales (aneuploidía).
Así podemos encontrarnos con:
- Nulisomía: falta un par de cromosomas homólogos, es decir, su dotación final será de 2n-2cromosomas. No son embriones viables.
- Monosomía: encontramos dotaciones de 2n-1CR. Son fetos viables, por ejemplo Sd. De Turner.
- Trisomía: dotación de 2n+1CR. Por ejemplo, Sd. de Down.
Fases del desarrollo embrionario
Primera fase: desde la ovulación hasta la implantación
Segunda fase: formación del disco germinativo bilaminar (2ª semana)
Tercera fase: formación del disco germinativo trilaminar (3ª semana)
Cuarta fase: período embrionario (4- 8 semanas)
Quinta fase: período fetal (desde el 3er mes hasta el parto)
Las tres primeras fases corresponden al período preembrionario. Será siguiendo estas fases como se explicará el primer punto de este bloque.
A. Primera fase: desde la ovulación hasta la implantación
En la pubertad, la mujer empieza a experimentar ciclos menstruales controlados hormonalmente. En estos ciclos se producen una serie de cambios a nivel ovárico y endometrial, preparando al organismo para la fecundación.
a. Fecundación
La fecundación, el proceso mediante el cual los gametos femenino y masculino se fusionan, tiene lugar en la región ampular de la trompa de Falopio, que es la parte más ancha de la trompa, cercana al ovario.
Los espermatozoides no son capaces de fecundar el ovocito inmediatamente después de llegar al aparato genital femenino; para adquirir esa capacidad, primero tienen que experimentar un proceso de capacitación y reacción acrosómica.
La capacitación es un período de acondicionamiento dentro del tracto reproductor de la mujer, que dura aproximadamente 7 horas en el ser humano. La mayor parte tiene lugar en la trompa y consiste en interacciones epiteliales entre los espermatozoides y la superficie mucosa de la trompa. Durante este período, la capa de glucoproteínas y las proteínas seminales se eliminan de la membrana plasmática que recubre la región acrosómica. Sólo los espermatozoides capacitados pueden atravesar las células de la corona y experimentar la reacción acrosómica.
La reacción acrosómica tiene lugar después de la unión a la zona pelúcida. La reacción culmina con la liberación de las enzimas necesarias para penetrar la zona pelúcida.
La fecundación tiene una serie de fases que son:
- Penetración de la corona radiante.
- Penetración de la zona pelúcida: esta zona es una cubierta de glucoproteínas que envuelve el óvulo y facilita y mantiene la unión del espermatozoide, a la vez que induce la reacción acrosómica. La liberación de las enzimas acrosómicas (acrosina) permite que los espermatozoides penetren la zona pelúcida, y entren en contacto con la membrana plasmática del ovocito. Cuando la cabeza del espermatozoide establece contacto con la superficie del ovocito, la permeabilidad de la zona pelúcida se modifica para evitar la penetración de otros espermatozoides.

- Fusión de las membranas celulares del ovocito y el espermatozoide. Después de la adhesión del espermatozoide al óvulo, las membranas plasmáticas del óvulo y del espermatozoide se fusionan. La fusión se realiza entre la membrana del ovocito y la membrana que cubre la región posterior de la cabeza del espermatozoide (ya ha perdido el acrosoma). En el ser humano tanto la cabeza como la cola del espermatozoide entran en el citoplasma del ovocito, pero la membrana plasmática es abandonada en la superficie del ovocito.
En cuanto el espermatozoide entra en el ovocito, el óvulo responde de tres maneras:
- La membrana del ovocito se modifica y se vuelve impenetrable para otros espermatozoides, y la estructura y la composición de la zona pelúcida se modifican para prevenir la unión y la penetración de otros espermatozoides. Estas reacciones evitan la poliespermia.
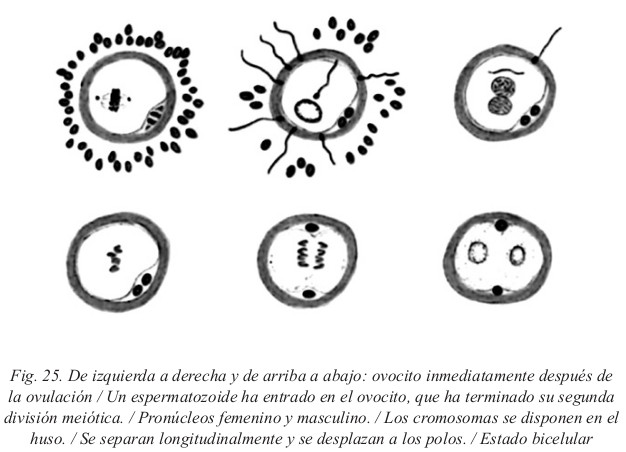
- Reanudación de la segunda división meiótica por parte del ovocito inmediatamente después de la entrada del espermatozoide.
Los principales resultados de la fecundación son:
- Restablecimiento del número diploide de cromosomas, una mitad procedente del padre y la otra de la madre.
- Determinación del sexo del nuevo individuo.
- Inicio de la segmentación.
b. Segmentación
Una vez que el cigoto ha llegado a la fase de dos células, experimenta una serie de divisiones mitóticas que aumentan el número de células. Éstas, cuyo tamaño se reduce con cada división, reciben el nombre de blastómeros.
Aproximadamente 3 días después de la fecundación, las células del embrión compactado se dividen de nuevo y forman una mórula de 16 células.
Las células internas de la mórula constituyen la masa celular interna y las células que las rodean componen la masa celular externa.
La masa celular interna origina los tejidos propios del embrión, y la masa celular externa forma el trofoblasto, que más adelante contribuirá a la formación de la placenta.
c. Formación de los blastocitos
Aproximadamente en el momento que la mórula entra en la cavidad uterina, a través de la zona pelúcida, empieza a penetrar líquido dentro de los espacios intercelulares de la masa celular interna.
De forma gradual, estos espacios confluyen y acaban formando una cavidad única, el blastocele. En este momento, el embrión es un blastocito.
Las células de la masa celular interna se llaman ahora embrioblasto, mientras que las células de la masa celular externa se llaman trofoblasto.
La zona pelúcida ha desaparecido, lo que permite que se inicie la implantación. En los seres humanos, la implantación se realiza en torno al sexto día.
La implantación es el resultado de una acción trofoblástica y endométrica mutua. Por lo tanto, al final de la primera semana del desarrollo, el cigoto humano ha pasado por los estados de mórula y blastocito y ha empezado a implantarse en la mucosa uterina.
d. El útero en el momento de la implantación
La pared del útero está formada por tres capas:
- El endometrio o mucosa que reviste la pared interna.
- El miometrio: es una capa gruesa de músculo liso.
- El perimetrio o revestimiento peritoneal de la pared externa.
El endometrio experimenta cambios en ciclos de 28 días, controlados por las hormonas del ovario. Durante estos ciclos menstruales, el endometrio uterino pasa por tres estados, la fase folicular o proliferativa, la fase secretora o progestacional y la fase menstrual. La fase proliferativa se inicia al finalizar la fase menstrual, está regulada por los estrógenos y se corresponde con el crecimiento de los folículos ováricos.
La fase secretora se inicia aproximadamente 2 o 3 días después de la ovulación. Si no tiene lugar la fecundación, el endometrio se desprende, lo que marca el inicio de la fase menstrual. Si hay fecundación el endometrio ayuda a la implantación y contribuye a la formación de la placenta.
En el momento de la implantación, la mucosa del útero se encuentra en la fase secretora y durante este tiempo las arterias y las glándulas uterinas se vuelven tortuosas.
Si hay fecundación, el endometrio persiste en fase progestacional o luteínica. El blastocito humano se implanta en el endometrio.
Repercusión clínica: sitios anormales de implantación:
- Si el blastocito se implanta cerca del orificio interno, el crecimiento posterior de la placenta en esa localización produce un problema obstétrico denominado placenta previa.
- La implantación puede producirse fuera del útero, lo cual origina un embarazo ectópico o extrauterina (cavidad abdominal, ovario y trompas).
Suelen causar la muerte del embrión y una hemorragia grave en el aproximadamente 2º mes del embarazo.
e. Progresión ovular intratubárica
A continuación detallamos un esquema en el que se resumen los días u horas desde la fecundación, las fases por las que pasa el futuro embrión y el lugar donde se encontraría.
- Fecundación: 24 horas (tercio externo de la trompa).
- Segmentación: 30 horas.
- Mórula: 4º día (cavidad uterina).
- Comienzo implantación (ruptura zona pelúcida): 5º día.
- Se introducen las células trofoblásticas en el epitelio endometrial e invaden el estroma: 6º día.
- Diferenciación del sincitiotrofoblasto y citotrofoblasto: 7º día.
- Implantación: 6º-10º día.
f. Gestación múltiple
Definiremos embarazo múltiple como aquella gestación que conlleva el desarrollo de dos o más fetos simultáneamente. No se conoce su etiología con exactitud, pero existen una serie de factores que lo predisponen como son factores geográficos, nutrición, predisposición familiar, edad del progenitor, raciales,…
Podemos dividir los embarazos múltiple atendiendo a su cigosidad (número de ovocitos fecundados) o de su corionicidad (número de placentas y membranas).
- Univitelinos/monocigóticos. Por división única o múltiple de UN solo
huevo fecundado por UN solo espermatozoide. Son genéticamente
idénticos (30 %).
- Bicorial/biamniótico. Escisión del huevo antes de las 72 horas.
- Monocorial/biamniótico. 4º-8º día posfecundación.
- Monocorial/monoamniótico. 9º-13º día posfecundación.
- Gemelos siameses. A partir del día 13.
- Bivitelinos/trivitelinos…policigóticos. Fecundación de dos o más óvulos por otros tantos espermatozoides. No son genéticamente iguales (70 %). Si no son del mismo sexo siempre se trata de este tipo de gemelos, son bicoriales/biamnióticos.
La superfecundación se refiere a la fecundación poliovular en dos coitos distintos dentro del mismo ciclo ovárico.
La superfetación se refiere en el que la fecundación de dos óvulos se lleva a cabo en ciclos consecutivos (experimentación animal).

B. Segunda semana del desarrollo: el disco germinativo bilaminar
Día 8
En el área que queda por encima del embrioblasto, el trofoblasto, se ha diferenciado en dos capas:
- Una capa interna de células mononucleadas llamada citotrofoblasto.
- Una zona externa multinucleada sin límites celulares distinguibles que recibe el nombre de sincitiotrofoblasto.
Así mismo, las células del embrioblasto también se diferencian en dos capas:
- Una capa de células cúbicas pequeñas adyacentes a la cavidad del blastocito, conocida como capa hipoblástica.
- Una capa de células cilíndricas largas adyacentes a la cavidad amniótica que se conoce como capa epiblástica.
Juntas estas dos capas forman un disco plano. Al mismo tiempo, aparece una pequeña cavidad dentro del epiblasto. Esta cavidad se agranda y se convierte en la cavidad amniótica. Las células epiblásticas adyacentes al citotrofoblasto reciben el nombre de amnioblastos; junto con el resto del epiblasto, revisten la cavidad amniótica.
Días 11 y 12
Hacia el undécimo o duodécimo día del desarrollo, el blastocito está completamente inmerso en el estroma endometrial. Al mismo tiempo las células del sincitiotrofoblasto forman las lagunas de sangre y se establece la circulación uteroplacentaria.
Entretanto aparece una nueva población de células entre la superficie interna del citotrofoblasto y la superficie externa. Estas células derivadas de las células del saco vitelino, forman el llamado mesodermo extraembrionario. Pronto se desarrollan grandes cavidades en el mesodermo extraembrionario que, cuando confluyen, forman un nuevo espacio denominado celoma extraembrionario o cavidad coriónica. Este espacio rodea el saco vitelino primitivo y la cavidad amniótica, excepto por el punto en el que el disco germinativo está conectado al trofoblasto.
Día 13
A veces el lugar de implantación sangra debido al aumento de flujo sanguíneo en los espacios lagunares, lo que puede confundirse con la hemorragia menstrual dando lugar a malentendidos en cuanto a la FUR.
Entretanto, se va formando el saco vitelino secundario o saco vitelino definitivo. Durante su formación se desprenden grandes fragmentos de la cavidad exocelómica. Estos fragmentos son los quistes exocelómicos que a menudo se encuentran en el celoma extraembrionario o cavidad coriónica.
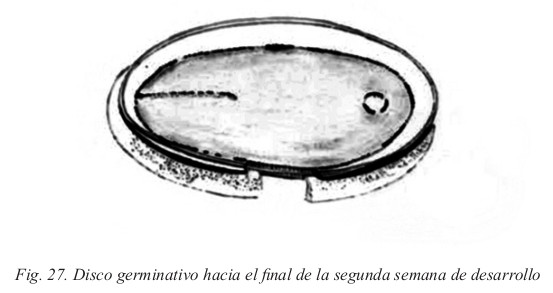
Mientras tanto, el celoma extraembrionario se expande y forma una gran cavidad llamada cavidad coriónica. El mesodermo extraembrionario que reviste el interior del citotrofoblasto se denomina entonces, placa o lámina coriónica. Hacia el final de la segunda semana, el disco germinativo está formado por dos discos celulares en aposición: el epiblasto, que forma el piso de la cavidad amniótica en continua expansión, y el hipoblasto, que forma el techo del saco vitelino secundario. En la porción cefálica, el disco hipoblástico presenta un pequeño engrosamiento, la membrana bucofaríngea.
Esta es una zona de células cilíndricas firmemente unidas al disco epiblástico suprayacente. Además, por fuera del embrión, el trofoblasto forma las vellosidades coriónicas primitivas.

C. Tercera semana del desarrollo: el disco germinativo trilaminar
El acontecimiento más característico que tiene lugar durante la tercera semana de gestación es la gastrulación, un proceso que establece las tres capas germinales (ectodermo, mesodermo y endodermo) del embrión.
La gastrulación se inicia con la formación de una línea primitiva en la superficie del epiblasto. Al principio, esta línea está mal definida pero va siendo claramente visible en forma de un surco estrecho con regiones ligeramente abultadas en ambos lados.
El extremo cefálico de la línea, llamado nódulo primitivo, consiste en un área ligeramente elevada. Las células del epiblasto migran hacia la línea primitiva. Al llegar a la región de la línea, adoptan forma de matraz, se separan del epiblasto y se deslizan debajo de él. Este movimiento de fuera hacia dentro se conoce como invaginación. Después de invaginarse, algunas células las desplazan y crean el endodermo embrionario, mientras que otras se sitúan entre el epiblasto y el endodermo acabado de formar y generan el mesodermo.
Las células que quedan en el epiblasto forman el ectodermo. Así, gracias al proceso de gastrulación, el epiblasto genera todas las capas germinales que originarán todos los tejidos y órganos del embrión.
Se forma también, la placa precordal entre la punta de la notocorda y la membrana bucofaríngea.
a. Formación de la notocorda
Las células prenotocordales que se han invaginado en el nódulo primitivo, se desplazan por la línea media hacia delante hasta que alcanzan la placa precordal. Estas células se intercalan en el hipoblasto de tal manera que, durante un pequeño espacio de tiempo, la línea media del embrión queda formada por las dos capas celulares que constituyen la placa notocordal.
A medida que el hipoblasto es reemplazado por las células endodérmicas que migran hacia la línea, las células de la placa notocordal proliferan y se separan del endodermo.
Entonces forman un cordón de células sólido, la notocorda definitiva que pasa por debajo del tubo neural y sirve de base para el esqueleto axial.

Período embrionario. Desarrollo del embrión. Organogénesis
El período embrionario transcurre entre la tercera y la octava semana del desarrollo y es la etapa durante la cual las tres capas germinales originan diversos órganos y tejidos específicos.
Cuando el período embrionario llega a su fin, los principales sistemas de órganos ya se han establecido.
- Ectodermo: SNC, SNP, epitelio sensitivo, oído, nariz y ojo, piel, pelo, uñas, glándulas sudoríparas, esmalte de uñas.
- Mesodermo: músculos, cartílago y hueso, tejido subcutáneo de la piel, sistema urogenital, bazo y glándulas suprarrenales.
- Endodermo: forma el revestimiento epitelial del aparato digestivo, respiratorio y vejiga, amígdalas, tiroides, paratiroides, timo, hígado y páncreas.
Neurulación
La neurulación es el proceso mediante el cual la placa neural forma el tubo neural.
Al final de la tercera semana, los bordes laterales de la placa neural se elevan para formar los pliegues neurales, y la región central deprimida forma el surco neural.
De forma gradual, los pliegues neurales se acercan entre ellos por encima de la línea media, donde se fusionan. La fusión empieza por la región cervical (quinto somita) y avanza craneal y caudalmente.
Así se forma el tubo neural. Hasta que la fusión no se completa, los extremos cefálico y caudal del tubo neural se comunican con la cavidad amniótica (neuroporo anterior o craneal y posterior o caudal).
El neuroporo craneal se cierra, aproximadamente hacia el día 25 y el posterior hacia el día 28. En este momento se ha completado la neurulación y el sistema nervioso central está representado por una estructura tubular cerrada con una parte caudal estrecha, la médula espinal, y una parte cefálica mucho más ancha que se caracteriza por diversas dilataciones, las vesículas encefálicas.
Células de la cresta neural
Una vez cerrado el tubo neural, las células de la cresta procedentes de la región del tronco abandonan el neuroectodermo y migran. Estas células son los melanocitos, los ganglios sensitivos, las neuronas simpáticas y entéricas, las células de Schwann y las células de la médula suprarrenal.
Repercusión clínica:
Los defectos del tubo neural aparecen cuando el tubo neural no consigue cerrarse. Si el tubo no se cierra por la región craneal, la mayor parte del cerebro no se forma y la alteración recibe el nombre de anencefalia. Si no se cierra por cualquier otra parte, de la región cervical a la región caudal, el defecto recibe el nombre de espina bífida.
Derivados de la capa germinal mesodérmica
Inicialmente, las células de la capa germinal mesodérmica forman una delgada lámina de tejido laxo a cada lado de la línea media. Aproximadamente hacia el decimoséptimo día, sin embargo, las células cercanas a la línea media proliferan y forman una placa gruesa de tejido conocida como mesodermo paraxial. Más hacia los lados, la capa mesodérmica continúa siendo delgada y se conoce como placa lateral que se divide en capa mesodérmica somática o parietal y capa mesodérmica esplácnica o visceral. El mesodermo intermedio conecta el mesodermo de la placa paraxial con el mesodermo de la placa lateral.
Al iniciarse la tercera semana, el mesodermo paraxial empieza a organizarse en segmentos conocidos como somitómeros. Éstos aparecen primero en la región cefálica del embrión y continúan formándose en dirección cefalocaudal. Desde la región occipital y hacia la región caudal, los somitómeros se organizan en somitas.
El primer par de somitas aparece en la región occipital del embrión aproximadamente el vigésimo día de desarrollo en una secuencia craneocaudal, y a una velocidad aproximada de tres pares por día hasta que, hacia el final de la quinta semana, hay unos 42 o 44 pares: 4 pares occipitales, 8 cervicales, 12 torácicos, 12 lumbares, 5 sacros y entre 8 y 10 coccígeos. Más adelante algunos somitas desaparecerán mientras que el resto forman el esqueleto axial.
Al principio, cuando los somitas se forman a partir del mesodermo presomita, lo hacen como bola de células mesodérmicas. Después, estas células experimentan un proceso de epitelización. Por consiguiente, cada somita forma su propio esclerotoma que rodea el tubo neural y va a construir el cartílago del tendón y el componente óseo, su propio miotoma que proporciona el componente muscular segmentario y su propio dermatoma que forma la dermis de la espalda así como su tejido subcutáneo.
Cada uno de ellos posee también su propio componente nervioso segmentario.
El mesodermo intermedio, que conecta temporalmente el mesodermo paraxial con la placa lateral, se diferencia en las estructuras urogenitales que desarrollarán el sistema urinario y las gónadas.
El mesodermo de la placa lateral se divide en las capas:
- Parietal, que reviste la cavidad intraembrionaria
- Visceral, que rodea los órganos El mesodermo de la capa parietal, con el ectodermo supradyacente, forman los pliegues de la pared lateral del cuerpo que cierran la pared ventral del cuerpo.
Entonces se forma la dermis de la piel de la pared del cuerpo y las extremidades, los huesos y el tejido conjuntivo de las extremidades y el esternón. La capa visceral forma la pared del tubo intestinal.
Derivados del endodermo
El tubo gastrointestinal es el principal sistema de órganos que deriva de la capa germinal endodérmica. Esta capa germinal cubre la superficie ventral del embrión y forma el techo del saco vitelino.
Con el desarrollo y el crecimiento, el disco embrionario empieza a sobresalir dentro de la cavidad amniótica y se pliega en dirección cefalocaudal.
Debido al plegamiento cefalocaudal, una gran porción contigua de la placa germinal endodérmica se incorpora al cuerpo del embrión para formar el tubo intestinal.
Período fetal. Desarrollo y maduración fetal. Fisiología fetal
Este período se caracteriza por la maduración de los tejidos y los órganos, y por el crecimiento rápido del cuerpo. El crecimiento en longitud es particularmente importante durante el tercer, cuarto y quinto mes, mientras que el peso aumenta más espectacularmente durante los dos últimos meses de gestación.
En general, el período de embarazo se considera de 280 días o 40 semanas después del último período menstrual normal o, de manera más precisa, de 266 días o 38 semanas después de la fecundación.
Uno de los cambios más espectaculares que tienen lugar durante la vida fetal es la relativa desaceleración del crecimiento de la cabeza en comparación con el resto del cuerpo. Al iniciarse el tercer mes, la cabeza constituye alrededor de la mitad de la longitud cefalocaudal.
Al inicio del quinto mes, su tamaño corresponde casi a un tercio y, en el momento del nacimiento, corresponde aproximadamente a una cuarta parte.
Durante el quinto mes, la madre puede notar los movimientos del feto.
Desarrollo fetal prenatal mes a mes
El huevo fecundado se traslada a través de la Trompa de Falopio, comenzando las divisiones celulares en la denominada fase de mórula hasta constituirse en un conjunto aproximado de 16 células.
En la siguiente fase denominada de blástula o blastocito, las células se organizan quedando un grupo de ellas en situación marginal, es el denominado trofoblasto (que más tarde se convertirá en placenta) y el resto de forma excéntrica que constituirá el disco embrionario (del que más tarde se formará el embrión).
La migración continúa hasta la cavidad uterina, donde el huevo humano se adhiere a la pared del endometrio, erosionándola y hundiéndose en ella en lo que se conoce como implantación, y que se produce aproximadamente a la semana de la fecundación.
Del disco embrionario se diferenciarán originalmente dos capas celulares: ectodermo primitivo y endodermo, que cerrarán un espacio entre éste y el trofoblasto que constituirá posteriormente la cavidad amniótica: es la denominada fase de gástrula.
Entre ectodermo y endodermo crecerá una tercera capa denominada mesodermo.
Estas tres capas germinales serán el origen de gran parte de los órganos:
- Del ectodermo derivan: piel y anejos, sistema nervioso central y periférico, sistema genitourinario, recto y ano e hipófisis.
- Del mesodermo derivan: riñones, gónadas, corteza suprarrenal y bazo, tejido conectivo y subcutáneo, músculo estriado y liso, aparato cardiovascular, células sanguíneas y linfáticas, cartílagos, huesos y articulaciones, membranas serosas.
- Del endodermo derivan: epitelio del aparato urinario, del tubo digestivo y del aparato respiratorio, parénquima glandular: tiroides, paratiroides, timo, páncreas e hígado.
A. Primer mes
El embrión presenta ya pequeños miembros: primero los brazos y días más tarde las piernas.
Comienzan a desarrollarse los riñones, el hígado, el tracto digestivo y la sangre. La sangre circula por un sistema cerrado de vasos aislados de la circulación sanguínea materna.
Al final del primer mes, el embrión protegido y sostenido por el fluido amniótico, mide menos de 1,5 cm de largo y tiene principios de encéfalo, ojos, estómago y vestigios de los riñones.
El corazón, un tubo en forma de U, empieza a latir (60 veces por minuto, aproximadamente) y el embrión ha aumentado ya un peso 10.000 veces mayor que el del huevo que lo originó. El cordón umbilical primitivo se ha formado por constricción del saco vitelino, pedículo de fijación y alantoides, como resultado del crecimiento y doblamiento del embrión y amnios.
El embrión en este estado, muestra unas bolsas branquiales y un apéndice en forma de cola. Toda la superficie externa del corión está orlada con vellosidades parecidas a raíces, las cuales fijan y toman una nutrición de los tejidos maternos.
Parte de estas vellosidades se incorpora pronto a la placenta, mientras el resto se atrofia o desaparece.
B. Segundo mes
El embrión adopta forma humanoide. Los ojos, nariz, boca y lengua, aparecen con mayor nitidez; los miembros se alargan un poco y otros brotes empiezan a surgir en sus extremidades, que más tarde formarán los dedos de los pies y de las manos.
En esta primera fase el embrión tiene una cabeza enorme, si se compara con el resto del cuerpo; es la época en que se desarrollan principalmente el cerebro y la médula espinal, a partir de la capa externa de células que forman el llamado tubo neural. Parte de ese tubo permanece erecto, formando la médula espinal, mientras que la extremidad superior se curva, para dar origen al cerebro.
Otro tubo se forma cuando los costados del embrión se curvan uno sobre otro hasta encontrarse abajo: es el tracto digestivo que, a través de alargamientos sucesivos, dará origen al estómago y, poco después, a la «cloaca».
A partir de la «cloaca» se origina el futuro recto, la vejiga -separada del recto por una delgada pared que crece entre ellos- y, en las extremidades del tubo, los órganos genitales externos. El tubérculo genital, protuberancia que se encuentra en el frente de la abertura del tubo, se transforma luego en el pene o en clítoris.
Detrás de esa protuberancia en torno de la cloaca, se desarrollan pequeños pliegues, que en el hombre sirven para envolver la uretra (pequeño tubo que sale de la vejiga hacia el exterior) y se prolongan hasta el glande; en la mujer, estos pliegues se funden y forman los labios menores, es decir, los pequeños labios que rodean la abertura de la vagina y de la uretra.
Al costado de cada uno de los pliegues surge otra protuberancia: son las dos mitades del escroto en los varones y los labios mayores en las niñas.
El desarrollo del ser continúa en forma ininterrumpida. Al final del segundo mes, el embrión posee la mayoría de las características y órganos internos del futuro ser adulto y a partir de aquí hasta el nacimiento ya no se le considera como un embrión, sino como feto. Su tamaño al final de este periodo es de no más de 5 cm y pesa menos de 2 gramos. El sistema nervioso y muscular se ha desarrollado de tal forma que el feto puede mover sus brazos y voltearse ligeramente. Los ojos y oídos también han adelantado en su desarrollo.
C. Tercer mes
Este periodo se caracteriza por la maduración de los tejidos y órganos y el rápido crecimiento del cuerpo. Durante el tercer mes, el embrión adquiere un aspecto más humano, a pesar de tener apenas 7,5 cm de largo. Sus nervios, sus músculos y las conexiones entre ellos se desarrollan rápidamente y empiezan a trabajar: una gran parte del cuerpo del embrión se vuelve sensible al tacto.
Una de las modificaciones más notables que tiene lugar durante la vida fetal es que el desarrollo de la cabeza se torna más lento en comparación con el resto del cuerpo. Al comenzar este mes la cabeza constituye aproximadamente la mitad de longitud del feto.
Durante este mes la cara adquiere aspecto más humano: los ojos, en un principio orientados lateralmente, se localizan en la superficie ventral de la cara, las orejas se sitúan cerca de su posición definitiva a los lados de la cabeza; las extremidades alcanzan su longitud relativa en comparación con el resto del cuerpo, aunque las inferiores son aún más cortas y menos desarrolladas que las superiores.
En este mes los miembros se alargan, aparecen las uñas y los órganos sexuales externos se diferencian lo suficiente para poder distinguir el sexo. Las asas intestinales son patentemente visibles en el extremo proximal del cordón umbilical hasta la mitad de la décima semana, cuando el intestino vuelve al abdomen. Al principio de este periodo, el hígado es el sitio más importante de eritropoyesis. Hacia el final de la semana duodécima, esta actividad disminuye en el hígado y comienza en el vaso. Empieza a formarse orina entre la semana novena y la duodécima, y se excreta hacia el interior del líquido amniótico.
Los primeros 90 días del desarrollo del embrión, periodo llamado organogénesis (formación de los órganos), son sumamente importantes porque al finalizar esta etapa es cuando se pueden producir la mayor parte de las malformaciones congénitas, el feto (como se empieza a llamar el embrión a partir de ese momento) puede moverse, patear, tragar, extender los dedos de los pies, cerrar las manos, girar la cabeza y fruncir la frente.
Sin embargo, aún es muy pequeño para que su madre pueda sentir sus movimientos.
D. Cuarto mes
En el cuarto mes aparece el cabello en la cabeza y cuerpo, y los caracteres faciales se hacen más definidos; en este tiempo la placenta estalla firmemente definida y toda la cavidad uterina esta ocupada por el feto, el cual se mueve libremente dentro del útero materno con toda libertad de movimiento, puede curvar la cintura y las caderas, torcer el cuerpo, rodar sobre sí mismo y hacer todo tipo de piruetas sin el menor esfuerzo, todo esto ocurre al final del cuarto mes, después de la concepción, cuando el feto está más o menos completo y cuando ya se puede reconocer en él a un ser humano, a pesar de tener solamente 8 cm de largo.
Para ese momento todos los sistemas del organismo del feto están bastante desarrollados. Mientras tanto la placenta, un órgano vital para el desarrollo y el bienestar del feto, también se va desarrollando, y toma a su cargo el ejercicio de diversas funciones.
La placenta pertenece a un mismo tiempo a la madre y al feto, tiene el tamaño y la forma de un plato grande, con el cordón umbilical en el centro. Se compone de dos partes: la materna (decidua basal) y la fetal (vellosidades coriónicas). La sangre fetal circula por las vellosidades coriónicas, en íntimo contacto con la decidua basal, pero separada de ella por una delgada membrana. De esta manera, las dos sangres, materna y fetal, quedan completamente separadas por esta membrana, que muestra una permeabilidad selectiva, y a través de la cual se produce la nutrición del feto. Durante la vida fetal, la sangre circula desde el feto hacia la placenta a través de la arteria umbilical. En la placenta es donde se producen los intercambios metabólicos. Una vez oxigenada (la placenta funciona como un pulmón, cediendo oxígeno y eliminando anhídrido carbónico), la sangre vuelve al feto por la vena umbilical, que se encuentra también en el cordón umbilical.
El cordón umbilical cumple la función de llevar todas las sustancias vitales de la madre hasta el feto.
La osificación del esqueleto ha progresado rápidamente, y esto se ve con toda claridad en las radiografías del abdomen materno para el comienzo de la decimosexta semana. Durante esta etapa, se precisa la distribución del cabello, que proporciona orientación en cuanto al desarrollo fetal incipiente.
E. Quinto mes
El crecimiento es un poco más lento durante este periodo, pero el feto todavía aumenta la longitud desde la coronilla a la rabadilla hasta alrededor de 50 mm. Las extremidades inferiores adquieren sus proporciones relativas finales y los movimientos fetales, comúnmente conocido como “pataditas”, con mucha frecuencia los siente o percibe la madre.
En este lapso, comienza la formación de la sangre en la médula ósea. La piel se cubre con un material grasoso de aspecto parecido al queso, conocido como vérnix caseoso; consiste en una mezcla de secreciones grasas procedentes de las glándulas sebáceas fetales y de células epidérmicas muertas. Este vérnix protege la delicada piel del feto de las rozaduras del agrietamiento y de la enduración. El cuerpo de un feto de 20 semanas está, por lo general, completamente cubierto por una vellosidad muy fina llamada lanugo; éste puede ayudar a que el vérnix se fije a la piel. Para el final de esta etapa, también son apreciables las cejas y el cabello. En este periodo se forma la grasa parda y es el sitio de la generación de calor, particularmente en el neonato. Este tejido adiposo especializado produce calor al oxidar ácidos grasos. La grasa parda se observa, principalmente: en el suelo del triángulo anterior del cuello, alrededor de los labios subclavios y carotídeos, detrás del esternón y en las regiones perirrenales. Esta clase de tejido adiposo tiene concentración alta de mitocondria, la cual le da el tinte pardo.
En el transcurso del quinto mes, el feto logrará introducir el pulgar en su boca, iniciando el paulatino aprendizaje de un acto reflejo, fundamental para su vida extrauterina: la succión.
Por otra parte, el cuerpo del feto se adapta a los movimientos de la madre. Si ésta descansa, el feto aprovecha para moverse, pues entonces está sometido a menos presiones exteriores. Por el contrario, si la madre se mueve, el niño se encorva, se acurruca plegándose sobre sí mismo para evitar ser lastimado.
Alrededor de la semana dieciocho, el útero de un feto femenino se forma por completo, y la canalización de la vagina ya ha comenzado. Alrededor de la semana veinte, los testículos de un feto varón han comenzado su descenso, pero todavía están en la pared abdominal posterior.
F. Sexto mes
Al entrar el sexto mes de la gestación, el feto empieza a acumular grasa, su cuerpo se cubre de lanugo y una sustancia protectora blanca y oleosa (vérnix). Abre ya las manos y los ojos. De allí en adelante, se prepara para volverse un ser independiente. Crece y aumenta de peso; el cabello crece también, y la mayor parte del lanugo se cae. Como ya es más grandecito dispone de menos espacio para moverse, pero necesita crecer aún más para sobrevivir con buena salud.
La piel está generalmente arrugada, en particular en la parte inicial de este periodo. La piel es más translúcida y de color rosado a rojo, porque se ha tornado visible la sangre de los capilares alrededor de las 24 semanas, y las células alveolares del pulmón han comenzado a fabricar surfactante, un lípido con actividad sobre la tensión superficial que mantiene la capacidad de distenderse de los alvéolos. Un feto nacido durante el sexto mes o en la primera mitad del séptimo tendrá gran dificultad para sobrevivir aunque pueden funcionar varios sistemas orgánicos; el aparato respiratorio y el sistema nervioso central no se han diferenciado lo suficiente y aún no se ha establecido la coordinación entre ambos.
G. Séptimo mes
Un feto puede sobrevivir en este momento si es que nace prematuramente, debido a que los pulmones son capaces de respirar, y a que los vasos pulmonares y los pulmones se han desarrollado lo suficiente como para realizar el intercambio gaseoso. Además, el sistema nervioso central ha madurado hasta la etapa en la cual puede regir movimientos respiratorios rítmicos y regular la temperatura corporal.
Los ojos vuelven a abrirse en esta etapa y el cabello y el lanugo están bien desarrollados. Se ha formado gran parte de grasa subcutánea, lo cual borra muchas de las arrugas. Durante este periodo la cantidad de grasa blanca del cuerpo aumenta aproximadamente 3,5 %. La eri-tropoyesis en el vaso termina alrededor de la semana 28, y la médula ósea es desde entonces el sitio más importante. El feto ocupa una posición más o menos fija, generalmente se mantiene con la cabeza hacia abajo, posición que en el momento del parto se llama presentación cefálica. A veces, en cambio, la presentación es anormal y aparecen primero las nalgas o los pies, circunstancia que vuelve más difícil el parto. Existen algunas presentaciones en las que el parto normal resulta imposible, y no queda otro remedio que recurrir a la cesárea.
H. Octavo mes
En este mes está presente el reflejo de la luz pupilar. Por lo regular, para el final de este periodo la piel es rosada y lisa y brazos y piernas tienen aspecto regordete; la cantidad de grasa blanca en el organismo es de aproximadamente de 7 a 8 %.
El feto mide de 40 a 45 cm y pesa alrededor de 2 kg, en este periodo los testículos descienden a las bolsas escrotales.
En esta etapa es cuando el feto adquiere la mayor parte de su peso, y cuando se transmiten la mayoría de los anticuerpos maternos, lo que le presta cierta protección contra agentes infecciosos en los primeros 6 meses después del nacimiento.
I. Noveno mes
Los fetos de treinta y cinco semanas tienen una firme prenoción manual y exhiben orientación espontánea hacia la luz. La mayor parte de los fetos durante este periodo final están rollizos.
En la semana treinta y seis, la circunferencia de la cabeza y la del abdomen son aproximadamente iguales. Después de este momento la circunferencia del abdomen va a ser mayor que la de la cabeza. Por lo regular el crecimiento se torna más lento según se acerca la fecha del nacimiento.
Al finalizar el noveno mes, el cráneo tiene mayor circunferencia que cualquier otra parte del cuerpo, hecho importante para su paso por el canal del parto. En la fecha del nacimiento el peso del feto es de 3000 a 3500 g, su longitud vértice-nalga es de alrededor de 36 cm, y la longitud vértice-talón de unos 50 cm. Los caracteres sexuales son notables y los testículos deben estar en el escroto. Al término completo de la gestación, la cantidad de grasa blanca en el organismo es de aproximadamente del 16 %. El feto gana unos 14 g de grasa al día durante las últimas semanas de la gestación. En términos generales, los fetos masculinos crecen más rápidamente que los femeninos, y al nacer los varones por lo regular pesan más que las mujeres. Los embarazos subsecuentes tienden a durar algo más, de modo que los niños son más voluminosos.
Al término completo (38 semanas después de la fecundación o 40 semanas después de la última menstruación) la piel es en general blanca o de color rosa azulado, el tórax está prominente y las manos sobresalen en varones y mujeres. Los testículos están en el escroto en los niños a término; el descenso comienza entre las veintiocho y las treinta y dos semanas. Por tanto, es normal que los varones nacidos prematuramente no presenten descenso de los testículos. En general, los testículos descienden en la etapa infantil temprana.
Aunque la cabeza a término completo es mucho más pequeña en comparación con el resto del cuerpo que lo que fue durante la vida fetal inicial, todavía es una de las partes más grandes del feto, consideración importante en cuanto al paso por el cuello del útero, vagina y conducto del parto.
Trimestres del embarazo
Las 40 semanas del embarazo se dividen en tres trimestres:
- En el primer trimestre se desarrollan todos sus órganos importantes.
- En el segundo trimestre, el feto tiene ya una apariencia humana reconocible, y crece con rapidez.
- En el tercer trimestre, los órganos de éste maduran. La mayoría de los bebes prematuros nacidos al comienzo del tercer trimestre sobreviven, y su probabilidades de supervivencia aumentan cada semana que permanecen en el útero.
Desarrollo y estructura de la placenta. Decidua. Líquido amniótico. Amnios y corion. Placenta a término. Funciones de la placenta. Hormonas placentarias. Cordón umbilical. Circulación fetoplacentaria
Al inicio del segundo mes, el trofoblasto se caracteriza por un gran número de vellosidades secundarias y terciarias. La superficie de las vellosidades descansa sobre una capa de células citotrofoblásticas que, a su vez, cubren un núcleo de mesodermo vascular.
El sistema capilar que se desarrolla en el núcleo de los tallos vellosos, pronto entra en contacto con los capilares de la placa coriónica y del pedículo de fijación, y de esa manera, se origina el sistema vascular extraembrionario.
Formación placentaria
Al inicio del cuarto mes, la placenta consta de dos componentes: una parte fetal, formada por el corion frondoso, y una parte materna formada por la decidua basal. En el lado fetal, la placenta está bordeada por la placa coriónica; en el lado materno, está rodeada por la decidua basal, de la que la placa decidual es la parte que está más incorporada a la placenta.
Durante el cuarto y quinto mes, la decidua forma diversos tabiques deciduales. La formación de estos tabiques divide la placenta en distintos compartimentos o cotiledones.
La placenta cubre aproximadamente entre el 15 y el 30 % de la superficie interna del útero.
Cuando el embarazo llega a término, la placenta tiene forma discoide, mide entre 15 y 25 cm de diámetro y unos 3 cm de grosor, y pesa entre 500 y 600 g. En el momento del nacimiento se desgarra de la pared uterina y, aproximadamente 30 minutos después de que el bebé haya nacido, es expulsada fuera de la cavidad uterina, a este período se le llama alumbramiento.
Si se observa la placenta desde el lado materno, se pueden reconocer claramente los cotiledones, cubiertos por una delgada capa de decidua basal.
La superficie fetal está totalmente cubierta por la placa coriónica. Los vasos coriónicos convergen hacia el cordón umbilical.
Estructura placentaria
La placenta está constituida por tejidos maternos y tejidos fetales.
La parte materna que participa en la formación de la placenta es la decidua. La parte fetal es el trofoblasto. Las vellosidades coriónicas se desarrollan hacia la zona de la decidua basal formando el corión frondoso o velloso. En los cotiledones es donde tiene lugar el intercambio de oxigeno y nutrientes, pero ambas sangres nunca se mezclan, el intercambio se produce por capilaridad. La formación de la placenta comienza el 9º día de gestación, pero no alcanzará su estructura definitiva hasta el 5º mes de embarazo.
La placenta madura es un órgano discoide de 15-20 cm de diámetro y de 2-3 cm de grosor. Pesa alrededor de 500 g. Presenta dos caras:
- Cara fetal. Es suave, está cubierta por el amnios (una de las capas de las membranas ovulares que es transparente). Por esta cara transcurren los vasos y es donde se inserta el cordón umbilical que une la placenta al feto. La inserción normal del cordón suele ser central, pero existen inserciones laterales (en raqueta) y a veces se inserta en las membranas ovulares y se denomina inserción velamentosa. El cordón umbilical es el encargado de transportar la sangre fetal, está compuesto por dos arterias y una vena, que están recubiertas por una sustancia que se llama gelatina de Wharton. Las dos arterias llevan sangre venosa del feto a la placenta para oxigenars, y la vena lleva sangre oxigenada de la placenta al feto. Estos vasos se ramifican debajo del amnios y dentro de las vellosidades formando redes capilares.
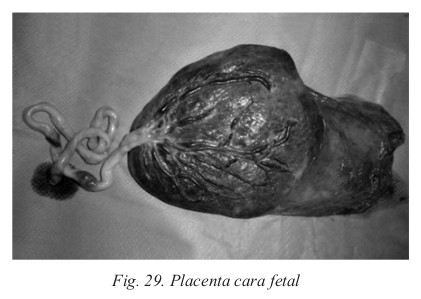
- Cara materna. Es rugosa. Esta cara está recorrida por surcos que delimitan unas estructuras placentarias, llamadas cotiledones, en un número aproximado de 20.

La sangre materna de la placenta procede de las arterias espirales que invaden la decidua basal y drenan al espacio intervelloso. El intercambio metabólico se produce cuando la sangre materna fluye alrededor de las vellosidades coriales.
Funciones de la placenta
Función de barrera:
Evita la comunicación directa entre la circulación materna y la fetal, así como el paso de determinadas sustancias (la insulina y la heparina no pueden atravesar la placenta).
- Transferencia placentaria: llegan nutrientes maternos al feto por diversos
mecanismos:
- Difusión simple: gases agua y electrolitos.
- Difusión facilitada: la glucosa.
- Transporte activo: hierro, aminoácidos y vitaminas hidrosolubles.
- Pinocitosis: moléculas de gran tamaño (lipoproteínas, anticuerpos, fosfolípidos, algún tipo de virus).
- Soluciones de continuidad: si existen pequeñas roturas placentarias se puede permitir el paso de células intactas como los hematíes.
Función endocrina:
Gonadotropina coriónica humana (HCG). Es la hormona encargada de mantener el cuerpo lúteo funcionante hasta que la placenta adquiere la capacidad de producir estrógenos y progesterona. Se detecta en sangre materna tras la implantación. Sus niveles aumentan a lo largo del primer trimestre alcanzando el máximo alrededor de la 10ª semana, posteriormente disminuye.
En clínica, esta hormona es importante porque establece el diagnostico de gestación, en sangre materna se detecta a partir de la implantación y en orina a partir de la 5ª semana de gestación. Puede servir para diagnosticar patologías obstétricas como embarazo molar, gemelar cromosomopatías porque los niveles de HCG estarían muy elevados. Si los niveles estuvieran muy disminuidos, nos orientarían sobre un aborto. Esta hormona también se usa en el diagnóstico y control de los embarazos ectópicos.
Lactógeno placentario (HPL). Se detecta en sangre a partir de la 3ª semana de gestación. Sus niveles aumentan progresivamente hasta el final de la gestación. Su función más importante es la de asegurar el suministro de glucosa fetal. Prepara también la glándula mamaría para la lactancia y estimula el crecimiento fetal.
Progesterona. Inicialmente en la gestación, es el cuerpo lúteo quien la produce hasta la 10 semana que es secretada por la placenta. Sus funciones fundamentales son: relajar la musculatura uterina y producir un efecto inmunológico.
Estrógenos. La secreción de los estrógenos comienza en la placenta cuando cesa la producción en el ovario. La placenta necesita precursores maternos, y sobretodo fetales para producir estrógenos, de ahí su importancia como marcador del bienestar fetal en la gestación, ya que el hígado y suprarrenales fetales deben estar íntegros para poder producirse los estrógenos en la gestación.
Alteraciones de la placenta
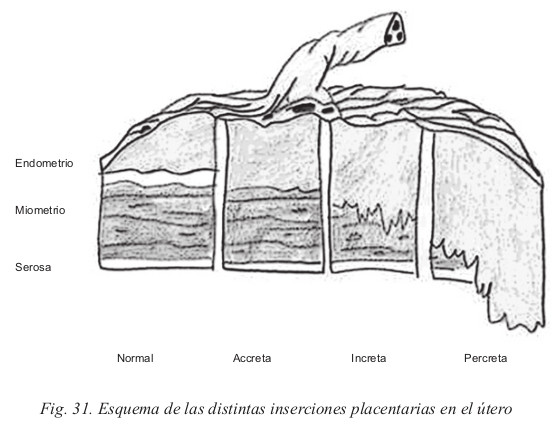
El sitio normal de inserción de la placenta es el endometrio (decidua en la gestación). Si la placenta no se inserta en el endometrio, tendremos alteraciones en la inserción que pueden ser:
- Placenta acreta. La placenta se inserta en el miometrio.
- Placenta increta. La placenta se inserta en el miometrio y penetra en él.
- Placenta percreta. La placenta atraviesa endometrio, miometrio y alcanza la serosa peritoneal.
Circulación de la placenta
Los cotiledones reciben la sangre a través de arterias que perforan la placa decidual (ramas distales de la arteria uterina) y entran en los espacios intervellosos a intervalos más o menos regulares.
La presión de estas arterias impulsa la sangre hacia las profundidades de los espacios intervellosos, y baña las numerosas pequeñas vellosidades del árbol vellosos con sangre oxigenada. Cuando la presión disminuye, la sangre se retira de la placa coriónica y se dirige a la decidua, donde penetra en las venas del endometrio. De esta manera, la sangre de las lagunas intervellosas drena de nuevo a la circulación materna.
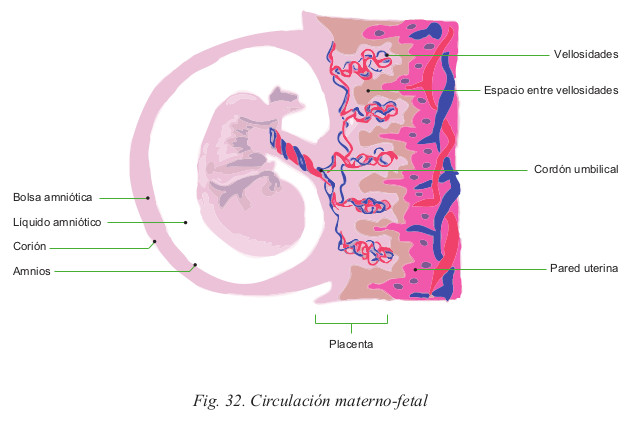
Barrera placentaria
La membrana placentaria separa la sangre materna de la fetal, inicialmente está formada por cuatro capas. A partir del cuarto mes, sin embargo, la membrana placentaria se hace más delgada.
Aunque a veces se denomina barrera placentaria, la membrana placentaria no es una verdadera barrera, ya que diversas sustancias la atraviesan libremente.
La barrera placentaria no puede ser atravesada por moléculas grandes ni, por tanto, por células sanguíneas, pero si por algunos tipos de moléculas como algunos anticuerpos (IgG).
Muchos microorganismos no son capaces de atravesar la placenta, por lo que el feto está protegido durante una época en la que su sistema inmune aun no está maduro. Sin embargo, la mayoría de los virus si son capaces de atravesar o romper esta barrera. Así mismo, muchas drogas atraviesan también esta membrana.
Membranas ovulares
Están compuestas por:
- El corion, la más externa. Deriva del trofoblasto que en lugar de especializarse como placenta, forma una de las cubiertas que envuelve al feto y el amniótico que rodea a éste. Se forma así un gran saco que se conoce con el nombre de la bolsa de las aguas. El corión es la envoltura más externa y está en contacto con la decidua. Es delgada y poco resistente.
- El amnios, la más interna. Deriva del ectodermo y de la somatopleura (una de las capas del mesodermo). Esta capa está pegada al corión y está en contacto con el liquido amniótico y el feto. Es una membrana más gruesa y resistente.
Liquido Amniótico (L.A.)
Es el medio hídrico que va a proteger al feto de influencias externas. Se encuentra en el interior de la bolsa amniótica y representa un complejo mecanismo de nutrición fetal así como de regulación metabólica fetal. Es un medio rico en parámetros biológicos fetales por lo que nos dará una información valiosa sobre el estado y la madurez pulmonar fetal. El líquido que se forma en el pulmón fetal alcanza el L.A. llevando cierta cantidad de surfactante pulmonar. Si el recién nacido posee una cantidad insuficiente de surfactante pulmonar puede desarrollar un síndrome de distrés respiratorio SDR. Para valorar la madurez fetal se usa una prueba denominada test de Clemens o índice lecitina/esfingomielina (L/E); se supone que el feto ha alcanzado la madurez pulmonar si el índice es superior a 2/1.
Está compuesto fundamentalmente por agua (98 %) y el resto son compuestos inorgánicos (electrolítos) y orgánicos (proteínas, glucosa, enzimas, y hormonas).
El volumen varía a lo largo de la gestación: en la semana 20ª aproximadamente es de 400 ml, en la semana 38 puede ser de unos 1000 ml, para disminuir sobre la semana 40 a unos 800 ml.
Se ha calculado que el agua del LA se renueva a un ritmo de 500 ml/hora y que en un periodo de 2 a 3 horas todo el contenido hídrico se ha renovado. Se cree que la cuarta parte de esta circulación la realiza el feto (a través del aparato digestivo, urinario, respiratorio y la piel) y el cordón umbilical y el resto a través de las membranas ovulares y la superficie placentaria.
A. Funciones del líquido amniótico
- Proporcionar el medio donde el feto puede moverse libremente
- Proteger al feto de posibles lesiones
- Evitar la formación de bridas o adherencias
- Intervenir en el proceso de maduración pulmonar fetal
- Intervenir en la eliminación de catabolitos fetales
- Lubricar el canal del parto
B. Alteraciones del líquido amniótico
Si aparecen alteraciones en la cantidad del líquido amniótico podemos hablar de:
- Hidramnios o polihidramnios. Es el exceso de líquido amniótico (más de 2000 ml). Se puede asociar a múltiples patologías, entre ellas están las anomalías de la deglución, y el exceso de orina fetal. En embarazos de madres diabéticas puede existir hidramnios por hiperglucemia fetal que produce poliuria.
- Oligoamnios. Es la cantidad de líquido amniótico menor a 500 ml. Al final de la gestación se reduce de forma fisiológica la cantidad normal de LA, pero normalmente el oligoamnios se asocia a determinadas patologías como malformaciones renales y pulmonares, a C.I.R. (Crecimiento Intrauterino Retardado), a rotura prematura de membranas, etc.
El líquido amniótico es transparente si aparece cambio de color de este LA puede indicar alteración del estado fetal. Si el LA se tiñe de color verde es indicio de sufrimiento fetal por hipoxia, ya que el feto ha expulsado meconio a este liquido (el meconio es la primera deposición que realiza el recién nacido).
La alteración del olor del LA suele estar asociada a signos de infección.
Cordón Umbilical (C.U.)
A. Estructura del cordón umbilical
Cordón umbilical primitivo. Consta de dos tipos de tallo:
- Tallo de fijación: alantoides y tejido mesenquimal
- Tallo vitelino: conducto vitelino, tejido mesenquimal
Cordón umbilical Terminal. Consta de:
- Arterias umbilicales (2)
- Vena umbilical (1)
- Tejido conjuntivo mucoso (gelatina de Wharton)
- Epitelio de revestimiento (amnios)
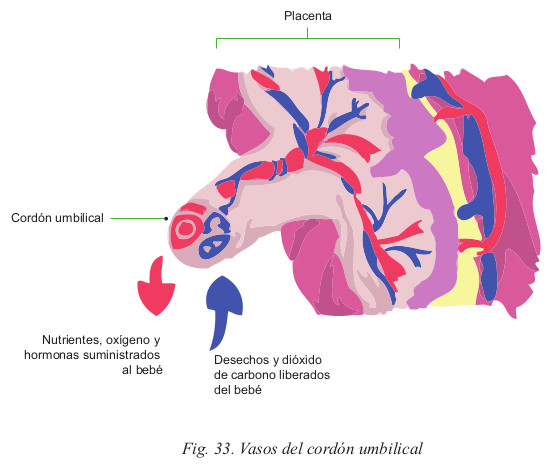
El cordón umbilical es una estructura tubular, de unos 50 cm de longitud, está formado por dos arterias que saliendo del bebé se dirigen a la placenta, y una vena que originándose en la placenta se dirige a la estructura fetal.
Todo ello, está rodeado por una sustancia gelatinosa llamada gelatina de Wharton, recubierta por un fino envoltorio.
El CU tiene una estructura sencilla pero altamente especializada. Las dos arterias que forman parte tienen su origen en las arterias ilíacas, y por lo tanto tienen latido propio, porque está en relación directa con el corazón fetal. La vena umbilical se genera de la fusión de muchas venas placentarias de menor calibre, hasta formarse un solo conducto, que saliendo de la placenta se dirige hacia el bebe manteniendo un flujo continuo sin latidos, ya que la presión intraplacentaria y el efecto de succión del sistema circulatorio del bebé hacen que la sangre se dirija hacia él.
El corazón del bebé es el motor que impulsa la sangre fetal, baja en oxigeno y llena de impurezas, hacia las dos arterias umbilicales con el propósito de llevársela a la placenta, para que mediante el intercambio gaseoso, la placenta pueda oxigenarla y depurarla.
La presión intraplacentaria, fenómenos hidrostáticos y efectos circulatorios fetales, generan presión suficiente como para que la sangre renovada sea conducida nuevamente hasta la estructura fetal.
La gelatina de Wharton y su envoltorio, le dan rigidez y elasticidad al CU de manera que no se acode ni se comprima con los movimientos fetales.
Así mismo, su longitud le permite al feto moverse con libertad sin comprometer su circulación.
Todo el oxígeno que necesita el feto proviene de la madre, además de los nutrientes, a través de la sangre materna y filtrados por la placenta.
B. Alteraciones del cordón umbilical
Anomalías vasculares:
Arteria umbilical única. Es frecuente en embarazos gemelares y en embarazos de madre diabética. Se puede asociar con malformaciones (vasculares, digestivas, genitourinarias).
Anomalías de inserción:
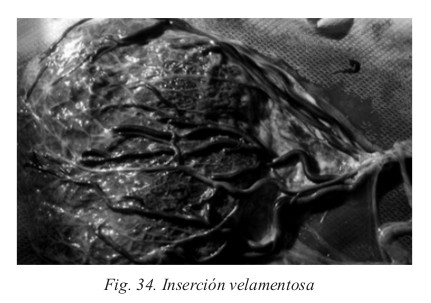
- Inserción velamentosa. El cordón se inserta en las membranas ovulares.
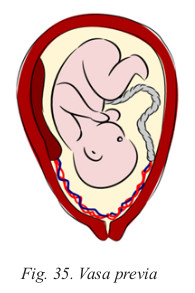
- Vasa previa. Se trata de vasos umbilicales que cruzan por delante de la presentación de forma anómala y después se introducen en el cordón umbilical. En el parto, si se rompe uno de estos vasos se puede producir una hemorragia importante y un sufrimiento fetal agudo.
Anomalías de longitud:
- Cordón corto. Menos de 30 cm de longitud.
- Cordón largo. Más de 65 cm de longitud.
Nudos de cordón:
- Nudos falsos. Suelen ser engrosamientos de la gelatina de Wharton y carecen de significación clínica.
- Nudos verdaderos. Pueden ocasionar muerte fetal.

Circulares de cordón
Donde el cordón se sitúa alrededor de partes fetales. Las más frecuentes son las circulares alrededor del cuello, que pueden dar signos de sufrimiento fetal.
Alteraciones de posición
- Procidencia o laterocidencia. El cordón desciende en el estrecho superior materno en el momento del parto, sin sobrepasar la presentación.
- Procúbito. Si la procidencia es en el momento del parto con bolsa íntegra. (Sin que se haya roto la bolsa de las aguas).
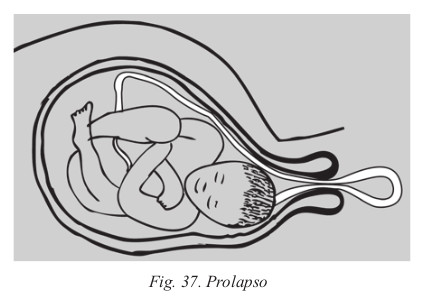
- Prolapso. El cordón sobrepasa la presentación en el momento del parto y la bolsa está rota.
Circulación fetoplacentaria
El flujo sanguíneo desde el embrión llega a los vasos que se localizan en las vellosidades. Los capilares de las vellosidades son ramas terminales de los vasos sanguíneos umbilicales. La sangre fetal desoxigenada llega por vía de las arterias umbilicales, y sale de la placenta con sangre oxigenada por una sola vena, la vena umbilical.
En ningún momento la sangre de la madre pasa al feto, razón por la cual enfermedades transmisibles como el VIH no han de transmitirse antes del parto.
La circulación sanguínea pulmonar se establece paralelamente a la expansión pulmonar, para permitir la función de intercambio de gases entre la sangre y el aire alveolar.
La placenta realiza las funciones de pulmón en el feto (proporciona O2 y elimina CO2).
La sangre fetal es llevada a la placenta a través de las dos arterias umbilicales, y devuelta de la placenta al feto por la vena umbilical.
La sangre de la vena umbilical en el feto es análoga a la vena pulmonar en el adulto, en el sentido de que ambas contienen la mayor concentración de O2 como consecuencia de haber atravesado el órgano principal de intercambio gaseoso, la placenta en el feto y el pulmón en el adulto.
Una parte significativa de la sangre bien oxigenada de la vena umbilical va al hígado; la restante lo sobrepasa a través de un cortocircuito, el ductus venoso, y alcanza directamente la vena cava inferior. Esta sangre oxigenada de la vena cava constituye el 70 % del retorno venoso a la aurícula derecha. La crista dividens, en la aurícula derecha, dirige una tercera parte de esta sangre de la vena cava, a través del agujero oval, hacia la aurícula izquierda, desde donde pasa al ventrículo izquierdo, y desde allí, es bombeada a las coronarias, cerebro y extremidades superiores.
El retorno venoso procedente de la mitad superior del cuerpo, por la vena cava superior, se mezcla en la aurícula derecha con las dos terceras partes restantes de la sangre de la vena cava inferior.
Esta sangre pasa al ventrículo derecho y de aquí a la arteria pulmonar, y solo un 8 % alcanzará el circuito pulmonar, debido a la vasoconstricción pulmonar fetal y exclusivamente para la nutrición de los pulmones. Después a través de las venas pulmonares llegará a la aurícula izquierda.
El 92 % restante del volumen ventricular derecho, a través de un corto circuito denominado Ductus Arterioso, pasa directamente a la aorta descendente. La sangre que circula por la aorta descendente es distribuida a las extremidades inferiores y a las vísceras del abdomen y de la pelvis, pero la mayor parte es transportada a la placenta a través de las arterias umbilicales.