Traumatismos Fetales Y Neonatales
En el feto y RN el parto puede producir lesiones incluso con una asistencia correcta. Si aparecen hay que explicar bien a los padres su significación y causas, para que las comprendan y eviten reclamaciones. Todavía los traumatismos del RN aparecen con una frecuencia del dos al siete por mil. Su significación clínica es muy diversa: desde los traumas considerados fisiológicos o parafisiológicos, hasta las más grandes catástrofes traumáticas consecuencia, en la mayoría de ocasiones, de graves distocias, que pueden conducir a la muerte del RN o dejar secuelas de mayor o menor relieve clínico, unas veces de manifestación precoz, otras en periodos más avanzados de la infancia. La evolución conceptual y, sobre todo, los progresos en la obstetricia han aconsejado evitar el término clásico de traumatismos obstétricos y sustituirlo por el de traumas del feto y RN, ya que hay una patología traumática neonatal que no se limita al alumbramiento, sino que a veces se inicia en la época intrauterina y en parte va ligada a la nueva yatrogenia por la actual sofisticación de la obstetricia y perinatología. Asimismo, existen algunas posibilidades de traumatismo postnatal, en un amplio sentido (físico, térmico, químico, acústico).
Traumatismo parafisiológico
En todo parto existe un cierto trauma fisiológico motivado por las presiones y la hipoxia que fisiológicamente soporta el feto a la salida del canal del parto, que tiende a ser compensada, entre otros mecanismos, por la existencia de hemoglobina fetal, con gran apetencia por el oxígeno.
Los ejemplos más frecuentes son:
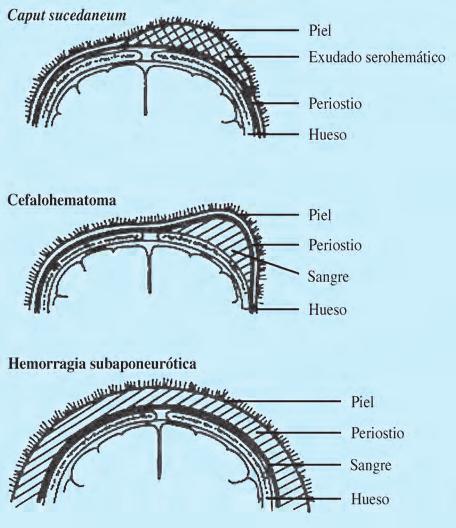
- Caput succedaneum o tumor de parto. Consiste en una bolsa serosanguinolenta subaponeurótica en la parte de procedencia que sale primero al exterior, generalmente la cabeza, donde, además, aparecerá un acabalgamiento de los parietales, que reduce las dimensiones de la fontanela anterior e incluso llega a cerrarla. Se produce por un efecto de ventosa, ocasionado por la desproporción existente entre la presión intrauterina y la atmosférica (la presión de vacío durante el parto normalmente oscila entre 250 y 330 mmHg; cuando llega a 500 mmHg motiva hemorragias capilares). Aparece, en consecuencia, una salida de exudado de los vasos. Cuando el efecto aspiratorio es mayor se rompen y se produce un cefalohematoma; por ello, se tiende a considerar al caput como una forma mínima o previa del cefalohematoma. El tumor de parto cede en 12-24 horas y no deja ninguna secuela.
- Hiperostosis “fisiológica”. Producida por una contusión mínima sobre el hueso, se manifiesta por un engrosamiento limitado del periostio, localizándose principalmente en los huesos largos.
- Tumefacción de las zonas de presentación. El edema de genitales o de nalgas es propio de los partos podálicos. En los partos de cara se aprecia tumefacción edematosa de la misma, a veces muy intensa.
- Hemorragias subconjuntivales. Se observan con bastante frecuencia en forma de anillo rojo pericorneal.
- Petequias. Son posibles en las partes de presentación o de procedencia, sin mala significación pronóstica; se acompañan siempre de una exploración física normal y sin historia perinatal valorable.
Traumatismo patológico
Etiología
Causas primarias
En primer lugar dependientes del feto, ya que existe una serie de anormalidades congénitas que predisponen al traumatismo (osteogénesis imperfecta, hidrocefalia, craneoestenosis congénita, tumoraciones como los teratomas, etc); asimismo, la prematuridad, los postmaduros y los macrosomas, por sus características especiales, dan una mayor incidencia de traumatismos. En segundo lugar, dependientes de la madre, en cuanto la forma de la pelvis es factor esencial en la provocación de traumatismos, así como las alteraciones placentarias; todas las causas de distocia (primíparas añosas), junto con la duración del parto (menos de 5 horas) influyen notablemente en la aparición de traumas obstétricos, sobre todo de tipo funcional. En la patología actual no hay que olvidar los frecuentes accidentes automovilísticos de las gestantes, causantes de fractura craneal fetal y otras lesiones. La mayoría de estas causas primitivas producen traumatismos fetales, mientras las que siguen ocasionan, ante todo, traumas en el RN.
Causas secundarias o yatrógenas
Entre ellas y actuando de forma directa estarían las instrumentales, como las lesiones en la biopsia corial, amniocentesis, por las cucharas del fórceps, por la aplicación del “vacuum extractor”, lesiones incisas por el bisturí en la cesárea, o la excepcional aparición de un absceso en cuero cabelludo secundario a la microtoma de sangre fetal en el curso del parto o a la aplicación de electrodos. Las maniobras manuales en partos distócicos pueden provocar lesiones de parálisis por elongación de plexos o fracturas óseas. Numerosos medicamentos recibidos por la madre conllevan un trauma farmacológico en el feto y RN, con efectos desfavorables muy diversos: los occitócicos provocan contracciones uterinas violentas y partos rápidos, los anticoagulantes acentúan la tendencia hemorrágica, los barbitúricos y anestésicos, a través de la depresión nerviosa, conducen a la hipoxia y sus consecuencias. A todo ello cabe añadir algunas circunstancias fisicoquímicas, como el mal control de la temperatura ambiental (frío, calor) o la conjuntivitis química por el método clásico de Credé.
Estudio clínico
Aparte la distinción cronológica (preparto, intraparto o postparto) y etiológica (primarios, secundarios), ya citada antes, los traumatismos se clasifican en:
- funcionales: suelen incluir algunas formas del síndrome de daño cerebral, la enfermedad hemorrágica, las ictericias patológicas y ciertos trastornos respiratorios y metabólicos (todos ellos se estudian en otros capítulos), y
- orgánicos: que se reflejan por una alteración orgánica, predominando las lesiones de la piel, tejido muscular, tejido óseo, sistema nervioso, órganos internos y órganos de los sentidos.
Traumatismos fetales preparto
Destacan las complicaciones que puedan presentar en el curso de procedimientos instrumentales practicados y los traumatismos accidentales.
Biopsia corial
Además de aborto, puede producir malformaciones en extremidades y otros puntos del organismo.
Amniocentesis
Son posibles la hemorragia placentaria y el traumatismo fetal, que aumentan con la progresión del embarazo. La punción de la placenta o, incluso en ocasiones, del feto origina una transfusión placentaria, según diferentes estadísticas en el 4 a 11% de las amniocentesis lo suficientemente intensas como para producir la muerte por la anemia intensa que origina. Se ha demostrado en algunos estudios que el sangrado está presente en hasta un 38% de los casos en menor intensidad, pero siendo suficiente para producir desprendimientos mínimos de placenta, aunque no se ha podido demostrar una mayor frecuencia de desprendimientos de placenta completos en las embarazadas sometidas a amniocentesis. En ocasiones la amniocentesis origina diversos tipos de punciones o erosiones cutáneas. La punción del feto constituye un raro hallazgo e incluso, en la mayoría de ocasiones, tiene poca o ninguna significación, ya que el rápido crecimiento y cicatrización fetal no permite evidenciar lesión al nacimiento. En raras ocasiones se pueden producir lesiones, como perforación de la vena umbilical con pérdida de sangre y feto muerto al nacer, o perforaciones de bazo e hígado, con la subsiguiente pérdida hemática. Aportaciones más recientes incluyen la posibilidad de neumotórax, neumopericardio, trauma ocular, gangrena de brazo y fístula arteriovenosa. La experiencia y la ecografía han disminuido la incidencia de traumatismo, pero permanece el riesgo potencial, por lo que el diagnóstico prenatal utiliza cada vez más las técnicas menos agresivas, como la ecografía de alta definición y los análisis en sangre materna, incluidas las células fetales existentes en ella mediante el test de Kleihauer-Betke.
Lesiones intrauterinas
Pleura, pericardio, vejiga, hígado, intestino y canal espinal fetales pueden ser puncionados sin consecuencias, pero también han sido reportados casos de fetos muertos, lesiones del cordón umbilical, infección del feto y del útero, perforación intestinal con gangrena y peritonitis meconial, laceraciones de bazo, hemotórax y neumotórax a tensión con fístula broncopleural.
Traumas accidentales
Todo tipo de contusión, puñalada o disparo efectuado sobre la madre puede repercutir sobre el feto. Han sido descritos casos de proyectil en cavidad oral fetal e incluso deglutido y defecado o situado junto a la espina dorsal fetal o cualquier otra zona. Todo tipo de herida en el abdomen materno por arma blanca puede lesionar el feto. El 7% de los accidentes de tráfico afectan a mujeres embarazadas con una tasa de mortalidad materna del 8-16% y una mortalidad fetal del 57%. El parto puede, además, verse alterado en los casos en que se produce una fractura del anillo pelviano.
Traumatismos fetales intraparto
Su causa se supone localizada en el momento del parto.
Traumatismos cutáneos
Por circunstancias fortuitas, muy rara vez en una cesárea, el bisturí llega a la piel del feto y le motiva una herida.
Más frecuentemente se observan marcas del fórceps, señales características en las zonas donde hace presa, a veces verdaderas heridas contusas de cierta importancia con peligro de necrosis e infección. En ocasiones pueden apreciarse quemaduras accidentales, en especial inmediatamente después del parto (calentamiento durante la reanimación, baño incorrecto). Las petequias en cara y cuello son benignas.
Adiponecrosis subcutánea del recién nacido
Es la necrosis del tejido celular subcutáneo. Se observa a nivel de mejillas (Fig. 2.29.1), nalgas, espalda y, a veces, en muslos. Consiste en placas redondeadas, como monedas grandes, en las cuales se comprueba por palpación una zona dura, infiltrada, recubierta por una piel algo enrojecida y adherida a ellas; en casos más excepcionales pueden ser unas placas de mayor tamaño, que ocupan gran parte de las nalgas o de la espalda. Es debida a la isquemia producida por compresión prolongada del tejido graso con los relieves óseos de la madre, por la acción del fórceps o por la presión de las manos del tocólogo y también por la acción del enfriamiento, como ocurre en algunos lactantes ya mayorcitos que, por la acción del frío, a veces presentan placas de endurecimiento parecidas a las del RN, pero siempre más leves y sin tendencia a la necrosis. En algún caso estas placas se abren al exterior con eliminación de un material semejante a grasa necrosada, aunque su pronóstico es bueno, regresando sin tratamiento específico.
Muy raramente puede observarse la calcificación. Hay que distinguir estas lesiones del escleredema y esclerema, en prematuros, y de las adiponecrosis por inyección medicamentosa (gluconato cálcico, perfusiones hipertónicas).
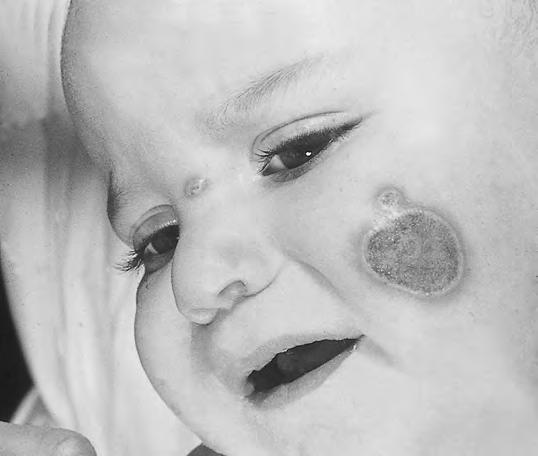
Necrosis cutánea
Se observa sobre todo en nalgas y extremidades de los dedos. En ambos casos el mecanismo principal es la alteración vascular y gangrena. El cuadro suele ser muy grave. Entre sus causas, no siempre bien conocidas, deben recordarse la inyección de analépticos y otras sustancias en los vasos umbilicales, cabellos o guantes de lana, que pueden comprimir y, con más frecuencia, los síndromes de coagulación intravascular, localizada o difusa. También se observan trombosis y embolias en RN afectos de deficiencias congénitas, poliglobulia, cardiopatía congénita y deshidratación, siendo más frecuentes en los hijos de madre diabética. El tratamiento se limita, casi siempre, al cuidado de las secuelas. Puede ensayarse la embolectomía y la trombectomía cuando se afectan grandes arterias y siempre que puedan practicarse precozmente.
Traumatismos musculares
Todo tipo de lesión muscular, como desgarro fibrilar, ruptura, elongación, arrancamiento o hematoma, puede apreciarse en cualquier zona del organismo pero, evidentemente, existe un punto de elección para su presentación: el cuello, por su especial situación entre la cabeza y el cinturón escapular, las dos máximas dificultades al paso por el canal del parto.
Hematoma del esternocleidomastoideo
Es la lesión más conocida con características propias bien definidas (0,14% de todos los nacimientos). Si bien se ha invocado un factor traumático intraparto, éste no parece cierto, ya que se presenta también en RN de cesárea, por lo que actualmente se atribuye a factores mecánicos intrauterinos en posiciones fetales difíciles. Se presenta esta anomalía como una tumoración (nódulo de Stroemayer) unilateral, localizada en la parte media del músculo, generalmente de forma y tamaño de una aceituna, de consistencia dura y con movilidad en sentido transversal, pero no vertical. Esta movilidad permite el diagnóstico diferencial con las tumoraciones congénitas del cuello, adenopatías y quistes. El pronóstico es bueno, pues la reabsorción espontánea del hematoma es la regla general en el espacio de unos seis meses. Raramente da lugar a fibrosis muscular y tortícolis secundaria (en algunas estadísticas en el 9% de los casos); cuando ésta aparece precozmente, en general, es debido a la existencia previa de fibromatosis muscular (tortícolis congénita). Inicialmente deberá hacerse fisioterapia con movilizaciones de la cabeza en sentido de rotación, y considerar el tratamiento quirúrgico si al cabo de 6-9 meses de fisioterapia persiste el engrosamiento a tensión del músculo.
Síndrome de aplastamiento
Ocurre si el parto ha sido muy traumático, apareciendo mioglobinuria, insuficiencia renal aguda, coagulación intravascular diseminada y muerte. La frecuente lesión muscular subclínica, por afectación miofibrilar, se refleja en el aumento de la creatinfosfoquinasa en el suero del RN, especialmente tras el parto de nalgas y cesárea de urgencia por imposibilidad de expulsión fetal.
Lesiones osteocartilaginosas
Los hematomas pueden aparecer en diferentes localizaciones siendo los más frecuentes: hematoma subgaleal y cefalohematoma.
Hematoma subgaleal
Es una hemorragia localizada entre la galea aponeurótica y el periostio craneal, causado por fuerzas de tracción aplicadas al cuero cabelludo como es el caso de la vacuoextraccion, siendo ésta su causa en el 90% de las situaciones. Como el espacio aponeurótico se extiende desde las crestas orbitarias hasta el occipucio y lateralmente hasta las orejas, la hemorragia puede diseminarse por toda la bóveda craneal y llegar a acumular una gran cantidad de sangre. Es debido a la ruptura de las venas que conectan los senos durales con las venas del cuero cabelludo. Se presenta como una masa firme o fluctuante que cruza las líneas de sutura y que aumenta de tamaño tras el nacimiento, a veces de forma muy rápida, pudiendo extenderse al cuello. Otras veces su aparición será más lenta. Para tener una idea del volumen de sangre acumulado se puede usar una formula: 38 x cada cm del aumento del PC (perímetro cefálico) al nacimiento estimado o medido, por ejemplo: PC al nacer 34 cm a las 4 horas de vida PC 39 cm; 39-34 = 5; 38 x 5 = 190, que serían los mL de sangre acumulada. Los pacientes pueden llegar a presentar un choque hemorrágico por la gran cantidad de sangre que se puede acumular, que podría llegar en ocasiones a 250 mL, prácticamente el 100% de la volemia de un RN. En ausencia de choque y lesión intracraneal su pronóstico es bueno. Se debe realizar Hto seriado para evaluar la intensidad de la hemorragia y el RN deberá ser observado durante unos días hasta comprobar la extensión de la misma. Con frecuencia se precisará tratamiento para la hiperbilirrubinemia y a veces transfusión para la corrección de la anemia.
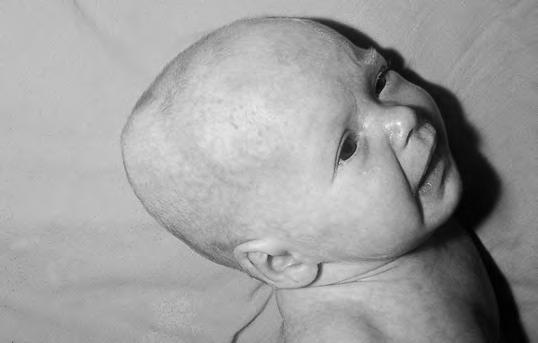
Cefalohematoma
Es el cuadro más frecuente. Se trata de una tumoración de consistencia blanda y gran volumen, que se aprecia al segundo o tercer día del nacimiento, siguiendo, generalmente, al caput sucedaneum propio del primer día. La tumefacción será casi siempre única (Fig. 2.29.2), a veces bilateral y, excepcionalmente, múltiple, y se produce por una colección sanguínea subperióstica circunscrita siempre a la superficie de un hueso craneal, generalmente al parietal de un lado, a diferencia del hematoma difuso del cuero cabelludo (Fig. 2.29.3), que es subaponeurótico, y del higroma subgaleal, consistente en la acumulación de LCR en el espacio subaponeurótico, debido a ruptura meníngea por fractura craneal. El diagnóstico del último puede confirmarse por cisternografía isotópica. Con frecuencia tiene resolución espontánea, debiéndose suturar la dura cuando esto no ocurre, ya que puede desarrollar un quiste leptomeníngeo. La patogenia del cefalohematoma radica en una ruptura vascular originada por causas múltiples, semejantes a las aludidas a propósito del tumor de parto. A veces se demuestran fracturas lineales subyacentes, más frecuentes en el cefalohematoma bilateral, pero de evolución benigna. En ocasiones, de forma residual, quedan lesiones pseudoquísticas, que se prestan a confusión, incluso en la edad adulta, con lesiones productivo-destructivas del cráneo. Al reducirse la tumefacción gradualmente en el plazo de 2-8 semanas, disminuye su consistencia central, al mismo tiempo que se percibe un anillo duro en toda su periferia. Esto puede llevar a la confusión con dehiscencias óseas, fracturas craneales y, en especial, con el encefalocele (es pulsátil, aumenta con el llanto). Es frecuente una hiperostosis residual en el lugar del hematoma, que persiste durante meses. Se han demostrado casos en que el cefalohematoma está presente previo al parto, indicando que existen otras causas distintas al propio traumatismo del nacimiento. Debe vigilarse la aparición de una hiperbilirrubinemia en la fase de reabsorción del hematoma que, si éste es de gran tamaño, puede alcanzar cifras importantes que pueden requerir un tratamiento más agresivo.
Tratamiento
Generalmente no es necesario. Cuando hay fracturas deberán vigilarse por la posibilidad de evolucionar hacia una fractura progresiva. No está indicada la punción ni la aspiración, por el peligro de sobreinfección con formación de un absceso. En los casos con fenómenos evidentes de infección o en las formas más graves, que motivan con frecuencia ictericia por su reabsorción, sería dudosa la punción y evacuación del hematoma, siempre en condiciones de asepsia rigurosa. Han existido intentos de tratarlo con vendaje compresivo. Si es muy grande incluso puede dar anemia aguda que precise transfusión. Para calcular la sangre acumulada se tendrá presente que aproximadamente es de 35 mL por cada centímetro de aumento en el perímetro craneal. Para evitar la infección de las posibles lesiones cutáneas, se tratarán con antibióticos. La posible ictericia se tratará según la hiperbilirrubinemia que presente.
Traumatismos del esqueleto
Fracturas craneales y faciales
Pueden aparecer ya intrauterinamente por la compresión sobre el promontorio del sacro, y a veces por un trauma materno abdominal o pelviano. Las más graves son las occipitales. En la mayoría de ocasiones son lineales pero, cuando el trauma es intenso, se acompañan de hundimiento. Esta complicación obliga a una intervención lo más precoz posible.
- Fracturas de la cara: son raras, afectando principalmente al maxilar inferior y, sobre todo, son nasales. Es conveniente su diagnóstico precoz para evitar asimetrías faciales o dificultad para la respiración.
- Luxación del cartílago triangular del septo nasal: es frecuente por depresión durante el parto, siendo fácil el diagnóstico por inspección y, si hay dudas, por rinoscopia. El tratamiento consistirá en su reposición en el surco del vómer antes del tercer día de vida mediante un espéculo nasal y aplicador; si no se hace así, pueden aparecer fibrosis, hemorragia, anomalías de los centros de osificación, alteración estética y dificultad respiratoria.
Fracturas costales
Habitualmente son secundarias a una reanimación, si bien hay que pensar en la osteogénesis imperfecta o en otro síndrome de fragilidad ósea, sin olvidar el maltrato infantil.
Fractura de clavícula
Es la más frecuente. Aparece, según algunos trabajos, en un 1,5-2% de los partos, no siendo raro que pase desapercibida, porque apenas da síntomas funcionales. Al explorar el reflejo de Moro podrá verse asimetría en el abrazo y, por palpación, se suelen notar tumefacción y crepitación. En las fracturas completas con desplazamiento destaca, junto a la posible irritabilidad del RN, la disminución de la movilidad en la extremidad superior del lado correspondiente. A veces, al pasar varias semanas, se aprecia una pequeña tumoración hasta del tamaño de una castaña, que indica la existencia de un callo óseo hipertrófico (común a todas las fracturas neonatales), estadio de reparación de una fractura que había pasado desapercibida. La curación se produce sin tratamiento, y es dudosa la utilidad de una inmovilización del brazo y del hombro durante 3 semanas.
Fracturas de húmero
Las fracturas diafisarias siguen un curso similar a las de la clavícula, con fácil tendencia a la curación en unos 14-21 días. La fractura epifisaria, con desprendimiento de la epífisis y derrame articular, cursa con sintomatología parecida a la parálisis braquial obstétrica, es decir, el niño tendrá el brazo extendido en aproximación y rotación interna, con actitud característica de “aleta de pescado”. La sensibilidad no se afecta y la radiografía suele poner de manifiesto el desprendimiento epifisario, aunque es de valoración difícil, pues el núcleo de osificación puede no ser visible al nacimiento. El tratamiento es el mismo de la parálisis braquial.
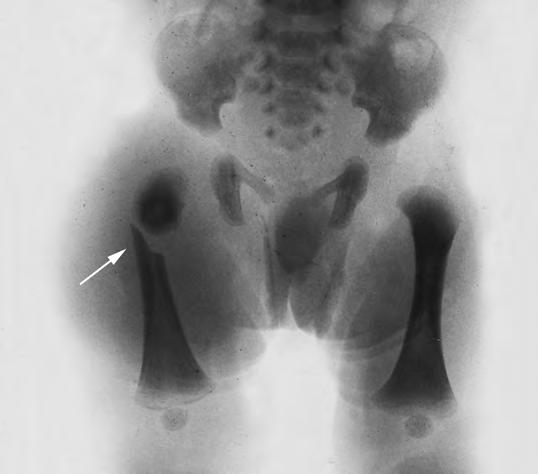
Fractura de fémur
Relativamente frecuente y benigna, ya que no produce acortamiento, no deja secuelas y se consolida con un gran callo.
Puede ser también diafisaria (Fig. 2.29.4) o epifisaria. El desprendimiento epifisario o epifisiolisis superior es confundido a menudo con la luxación congénita de cadera o artritis aguda; una punción articular mostrará la presencia de sangre, o bien será blanca. Debe colocarse un yeso pelvipédico, incluyendo ambas extremidades, para evitar la movilización dolorosa y acelerar el proceso de consolidación en buena posición. También se puede recurrir a la inmovilización de la pierna afecta, en posición vertical, según el método de Schede (suspensión continua). En general, los desprendimientos epifisarios son menos frecuentes que las fracturas, pero llegan a producir mayores secuelas si no se hace una reducción e inmovilización precoces. Suelen presentarse durante partos de nalgas que requieren extracción manual o versión con extracción. Clínicamente se aprecia gran irritabilidad con tumefacción, eritema e hinchazón en la zona afecta, así como impotencia funcional y deformidad de la articulación, típicas de cada localización. Se inicia al segundo día de vida, durando hasta pasada la segunda semana. Radiológicamente sólo se apreciarán los signos de tumefacción de partes blandas, junto a ligeros defectos en la alineación del hueso o espacio articular, ya que inicialmente no existe núcleo de osificación. Su tratamiento requiere reducción precoz e inmovilización, antes que la formación del callo impida la corrección de la epífisis.
Traumatismos del sistema nervioso
Síndrome de sufrimiento cerebral
El sustrato de este proceso no va a ser en todos los casos la hemorragia pues, en algunas ocasiones, afortunadamente rarísimas, el encéfalo del RN experimentará verdaderos traumas, compresiones, contusiones y necrosis secundaria de la sustancia nerviosa, si bien el trauma obstétrico importante actuaría mediante la compresión del cráneo, el desgarramiento de la tienda del cerebelo, la rotura de los vasos, etc., produciendo una hemorragia. La rotura de la duramadre a veces motiva quistes aracnoideos, de evolución progresiva, es decir, las denominadas fracturas craneales progresivas. En cuanto a las hemorragias intracraneales previas al parto, se ha descrito una serie de factores predisponentes, tanto fetales (deficiencia congénita de factores V y X con secuestro hemorrágico, tumores congénitos, transfusión fetofetal entre gemelos o hemorragia fetomaterna), como maternos (la trombocitopenia idiopática y aloinmune, la enfermedad de von Willebrand), algunos fármacos (warfarina, cocaína), convulsiones, traumatismos abdominales de la embarazada, amniocentesis, enfermedades febriles y colestasis del embarazo. Su diagnóstico se suele realizar por ecografía.
Traumatismos medulares
Escasas y mal conocidas, las lesiones de la médula espinal en el 75% de los casos se producen en los partos de nalgas. En el RN afectan, generalmente, a la región cervical baja o torácica alta, y se acompañan de sufrimiento cerebral, en la mayoría de ocasiones de pronóstico fatal. Si la lesión se produce por tracción del tronco con la cabeza enclavada en la pelvis materna, la afectación medular suele estar a nivel de C4. En el caso de parto de nalgas, ocurre más bien en las últimas cervicales. El mecanismo suele ser la tracción enérgica. Producen cuadros muy graves, entre ellos un trastorno respiratorio por afectación de los centros bulbares. Cuando el RN sobrevive puede quedar un síndrome de mielopatía transversa, con una zona a la altura de la lesión, a cuyo nivel es posible comprobar algunos trastornos tróficos y, debajo, una zona de paraplejía, primero flácida, luego espástica, con incontinencia de orina y de heces y trastornos de la sensibilidad, difíciles de comprobar en el periodo del RN. El diagnóstico se debe sospechar por la clínica y confirmar por RM, siendo de poco valor la radiografía ya que puede existir grave daño medular sin alteración ósea cervical. Inicialmente se puede plantear la diferenciación con miopatías congénitas, atrofias musculares neurógenas progresivas, tipo Werdnig-Hoffmann, y la mielodisplasia asociada a espina bífida oculta. Conforme van pasando los meses, la clínica va definiéndose cada vez más. Generalmente el porvenir de estos niños es malo por las consiguientes infecciones urinarias, respiratorias o de otro tipo. Hay casos con síndrome de afectación parcial cordonal de la médula, por ejemplo, con trastornos motores mínimos, y es posible también la presencia de hemorragias epidurales en el canal espinal, comprobadas en algunos estudios hasta en el 10% de las autopsias.
Tratamiento
Quirúrgico si hay compresión. En los demás casos, medidas de soporte, incluida la posible respiración asistida, que puede durar muchos meses y crear un dilema ético.
Traumatismos de los nervios periféricos
Parálisis facial
Generalmente unilateral, se produce en la mayoría de los casos por compresión sobre la apófisis mastoides de las cucharas del fórceps, o cuando la cara del RN se comprime sobre un resalte óseo materno. Hay una asimetría de la boca, desviando la comisura hacia el lado sano, apreciable fundamentalmente cuando el niño llora, lo cual se conoce clásicamente como signo de Pitres. En casos más intensos existe evidente asimetría en los pliegues y, si afecta al facial en todas sus ramas, dificultad para cerrar el ojo (Fig. 2.29.5). En la mayoría de los casos es benigna y regresa en el curso de 3 a 4 semanas, muchas veces sin tratamiento. Hay casos más graves y duraderos, lo que depende de la intensidad y naturaleza del trastorno traumático del nervio, que va desde la contusión simple hasta la sección total; de ahí que sea útil, sobre todo para el pronóstico, utilizar la EMG. Cuando la lesión afecta selectivamente al nervio aurículo-temporal se produce el síndrome de Frey: episodios recurrentes de sudoración y enrojecimiento facial por estímulos gustatorios.
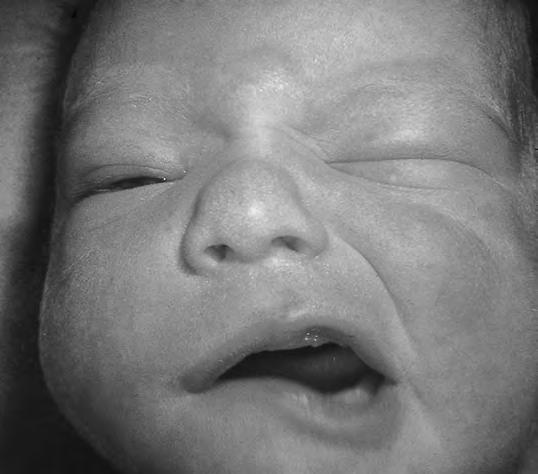
La prueba de estimulación selectiva del facial puede distinguir si la denervación es parcial o completa. Lo mismo que en la parálisis braquial, se debería distinguir si se trata de un trastorno grave por neurotmesis, o sea, rotura del nervio, que sólo cedería con microcirugía; un trastorno de gravedad media por axonotmesis, es decir. lesión de las fibras nerviosas, pero manteniendo intacta la cubierta de mielina, lo que permite la regresión al cabo de pocos meses; o bien, en el caso más leve, una neuropraxia por edema, en cuyo caso la curación se produce en pocos días o semanas. En los últimos años se están comunicando algunos casos de parálisis facial transitoria causada por la cinta de sujeción de los dispositivos de NCPAP (presión positiva continua nasal en la vía aérea) aplicada a los pretérmino.
Diagnóstico diferencial. Existe la posibilidad de confusión con una lesión central, ya que a veces coincide con síndromes de hemorragia intracraneal. Más aún interesa la diferenciación con la distrofia miotónica y el síndrome de agenesia nuclear o enfermedad de Moebius, en que hay una falta de desarrollo de algunos núcleos de origen de los pares craneales, pero en ella generalmente existen varios nervios craneales paralizados, suele ser simétrica y más completa. La hipoplasia o ausencia congénita del músculo depresor de la comisura labial puede semejar una parálisis unilateral central, al producir una asimetría bucal, pero exclusivamente cuando el niño llora. Con frecuencia es benigna, pero a veces se asocia a otras malformaciones esqueléticas, genitourinarias, respiratorias y, sobre todo, cardiopatías congénitas (síndrome de Cayler).
Tratamiento. Es, generalmente, mínimo. Pensando en los fenómenos hemorrágicos y de inflamación inespecífica perineurítica o edema, se ha aconsejado la prednisona y las vitaminas B1 , B6 y B12 , que intervienen en la fisiología del sistema nervioso. Es importante prevenir y tratar la sequedad del ojo abierto. Cabe prescribir alguna medida de fisioterapia (calor local, ligero masaje en la zona de los músculos paréticos). En casos extremos está indicada la cirugía precoz para descomprimir el nervio, o más tardía para intentar la anastomosis con el nervio hipogloso mediante microcirugía, reparar alguna lesión ósea que pueda comprimir el trayecto nervioso o eliminar una cicatriz fibrosa envolvente.
Parálisis diafragmática
Se presenta aislada en la cuarta parte de los casos o bien acompañando a la braquial en el 75% de los casos. Es motivada por afectación del nervio frénico que tiene su origen en las III, IV y V raíces cervicales. Se produce estiramiento en los partos podálicos, pero también puede observarse en el cefálico, con distocia de hombros. Es de preferencia derecha y unilateral, lo que hace que a veces pase desapercibida, cuando no se asocia a parálisis braquial. El diagnóstico se comprueba mediante la exploración radiológica y debe efectuarse a todo niño afecto de parálisis braquial; se observa el diafragma del lado afecto elevado y el signo de Kiemboek típico (movimiento paradójico) de la parálisis diafragmática. La ecografía en tiempo real dentro de la unidad neonatal se emplea para el diagnóstico en los niños muy pequeños. En las parálisis bilaterales el trastorno respiratorio es muy importante, con disnea, cianosis y depresión del hueco epigástrico en los movimientos inspiratorios. Como en otras parálisis obstétricas, existe la posibilidad de regresión sin tratamiento en pocos días. Si persiste durante más de dos meses planteará problemas de diagnóstico diferencial con la relajación diafragmática, de la que muchas veces es imposible de deslindar, aun con estudios anatomopatológicos.
Tratamiento. En las formas con dificultad respiratoria comprende el empleo de cuna basculante o presión positiva continua o intermitente según la gravedad. La colocación de los brazos por encima de la cabeza mejora la ventilación. En los casos muy graves (distrés respiratorio importante, neumonías de repetición, grave afectación del estado general) o rebeldes (persistencia clínica y radiológica) se considerará la intervención quirúrgica mediante plicatura del diafragma o colocación de marcapasos frénico.
Parálisis braquial
Con frecuencia es unilateral y de predominio derecho. Su incidencia varía entre 0,5-3/1.000 RN vivos. Se han descrito como factores de riesgo: peso excesivo para la edad gestacional, el parto previo con hijo afectado, la presentación podálica, el parto prolongado o difícil, el parto instrumental y, sobre todo, la distocia de hombros. La parálisis ocurriría como consecuencia de una tracción excesiva del plexo braquial en el momento del parto. En la presentación podálica el mecanismo causal consiste en una flexión lateral e hiperextensión de la columna cervical combinado con una tracción sobre la cabeza con lo que pueden lesionarse las ramas inferiores del plexo. En la presentación cefálica, en los partos con distocia de hombros, la maniobra de flexión lateral excesiva del cuello con el brazo en adución con el objetivo de liberar el hombro del arco púbico puede ocasionar una tracción de las ramas superiores del plexo. La parálisis se produce por edema, estiramiento, aplastamiento o rotura (véase parálisis facial) de las raíces del plexo braquial. Se divide en tres tipos dependiendo del lugar de la lesión:
- Parálisis de Erb-Duchenne, cuando se afectan las raíces cervicales C5-C6 y C7. Los músculos afectados son el deltoides y los del brazo, quedando el antebrazo y la mano normales; es la forma más frecuente que suele asociarse a niños macrosómicos.
- La parálisis de Klumpke o parálisis braquial inferior se debe a una afectación de las raíces C8-T1. Es más rara y más grave, comprobándose la falta de movimiento del antebrazo y dedos de la mano, con aspecto de mano en garra. También se puede lesionar la rama comunicante de la primera dorsal, cuya afectación va a provocar el síndrome ocular de Claudio Bernard-Horner, con ojo hundido (enoftalmos), miosis y disminución de la hendidura palpebral.
- En algunos casos se trata de una parálisis braquial total que afecta a la primera y la segunda partes del plexo braquial.
Desde el punto de vista clínico-funcional se puede clasificar en tres grados: Leve: con recuperación total y sin secuelas. Se resuelve en los primeros meses de vida. Moderada: cuando la impotencia funcional levemoderada persiste hasta después del primer año de vida. Grave: si la impotencia funcional es permanente.
Diagnóstico
Cuadro clínico muy característico, con actitud similar a la citada antes en las fracturas humerales: brazo caído a lo largo del cuerpo, sin movimiento, en aproximación, rotación interna y pronación (“aleta de pescado”); con asimetría al explorar el reflejo de Moro, la mano permanece vuelta hacia atrás (“mano de camarero” o de “egipcio”). En la exploración se puede comprobar que no se trata de una pseudoparálisis, sino de una parálisis con trastorno de la sensibilidad (Fig. 2.29.6). Si es preciso, se practicará electromiograma y la velocidad de conducción motora. Cuando hay signos de denervación (ausencia de unidades motoras, presencia de potenciales de fibrilación y velocidad de conducción nula) y no mejoran en determinaciones semanales o quincenales sucesivas, el pronóstico será malo. Éste dependerá de la lesión del nervio, desde un ligero aplastamiento y reacción inflamatoria secundaria, hasta la sección total, pero con frecuencia las secuelas son debidas a no realizar una terapéutica correcta y precoz.
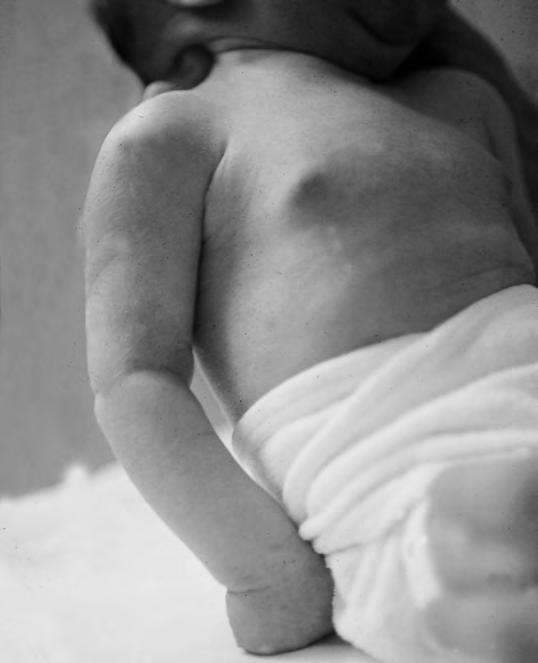
Diagnóstico diferencial
Se tendrán en consideración todas las lesiones del brazo y del hombro: desprendimiento epifisario humeral, hemartrosis, artritis, osteomielitis diversas, fracturas humerales y claviculares y, más rara vez, las parálisis espásticas centrales y las parálisis medulares. En el caso de la pseudoparálisis de Parrot luética hay una inmovilidad del brazo por el dolor originado por la osteocondrosis sifilítica, pero hay signos clínicos (tumefacción del codo, adenopatías epitrocleares, rinitis, esplenomegalia, pénfigo), serología positiva y alteraciones radiológicas, que facilitan su diagnóstico.
Pronóstico
Desde el punto de vista del pronóstico es importante determinar si la lesión es pre o postganglionar. En las preganglionares suele existir un síndrome de Bernard-Horner, una elevación del hemidiafragma (lesión del nervio frénico) y una escápula alada. Éstos serán los casos de mayor gravedad con secuelas graves y permanentes. Los casos leves corresponderían a neurotmesis con axonotmesis leve; en los casos moderados existiría una axonotmesis moderada y, en los graves, una axonotmesis grave. El pronóstico se basa actualmente en el examen clínico (extensión de la afectación) y la evolución durante los primeros meses de vida.
Tratamiento
En todos los casos se recomienda la inmovilización relativa de la extremidad afecta durante unas 2 semanas en posición fisiológica, flexión-adución del antebrazo sobre el tórax. A partir de los 15 días se inicia tratamiento fisioterapéutico, aunque en los casos leves será suficiente con la estimulación por parte de los padres de la extremidad. Si la parálisis persiste posteriormente tendrá que considerarse como una forma grave y debe instituirse una terapéutica completa con medidas generales (vitaminas B1 , B6 y B12 , pequeñas dosis de prednisona, antiinflamatorios) y tratamiento local encaminado a colocar el brazo en posición que evite las contracturas de los músculos no afectados, lo que condicionaría alteraciones articulares irreversibles. A partir de los dos meses están indicadas la fisioterapia y estimulaciones galvanofarádicas de los músculos paralizados. Muchos niños con algún grado de parálisis se recuperan muy rápidamente; en otros la parálisis persiste y su recuperación no es completa e incluso pobre. Los resultados a largo plazo en este grupo de pacientes son mucho mejores si se realiza una intervención precoz. Las técnicas neuroquirúrgicas empleadas son, fundamentalmente:
- Neurolisis: liberación de todas las estructuras nerviosas afectadas por una compresión extrínseca o por tejido fibroso cicatricial, respetando la continuidad del tejido nervioso.
- Injertos nerviosos: resección del neuroma (cicatriz nerviosa) y el puenteo del mismo con segmentos nerviosos obtenidos de otra parte del organismo (injerto del nervio sural).
- Transferencias nerviosas: pueden ser intraplexuales o extraplexuales y ambas se basan en la utilización de nervios funcionantes del plexo o de fuera del plexo para reinervar los nervios que estimulan uno o varios músculos específicos.
Existe consenso mundial sobre el momento de la cirugía en que debe realizarse precozmente una vez establecido el pronóstico desfavorable de la lesión. La mayoría de los cirujanos establecen los 3 meses como el momento idóneo de la cirugía. Gilbert ha establecido la función del músculo bíceps como guía para establecer la indicación de la cirugía a los 3 meses. Otros se basan en exámenes más complejos y dan también gran valor a la función del deltoides, extensión de la muñeca o la existencia de síndrome de Horner. El niño es capaz de regenerar hasta segmentos distales y por lo tanto la mano es la prioridad mayor en la reconstrucción del plexo braquial seguida por la flexión del codo y la función del hombro. Si al año de edad no se ha conseguido una recuperación completa, es de esperar la presencia de secuelas, cuya corrección deberá iniciarse a partir de los dos años.
Parálisis obstétrica lumbosacra y del nervio obturador
Son raras. Cuando en el periodo neonatal hay parálisis en una extremidad inferior debe pensarse antes en mielomeningocele con afectación asimétrica, monoparesia flácida, trauma del nervio ciático por inyección intramuscular y, en algunos países, en la poliomielitis precoz.
Parálisis de las cuerdas vocales
Se suele producir por lesión del nervio vago a su paso por el cuello. Puede ser unilateral o bilateral. En el primer caso el curso es más leve, aunque existe riesgo de trastornos respiratorios cuando el niño grita, o por aspiración; de ahí la conveniencia de una vigilancia frecuente, alimentación cuidadosa y el mayor reposo.
La regresión suele ser rápida. En las parálisis bilaterales los trastornos respiratorios son graves e inmediatos, siendo imprescindible la traqueotomía urgente.
Parálisis del ciático
Secundaria al catéter intraarterial, sobre todo en la arteria umbilical, por espasmo de la arteria glútea inferior. No obstante, al igual que en otras edades, las más frecuentes son las motivadas por inyección intramuscular glútea, sobre todo en prematuros, en los que cada vez se utiliza menos esta vía.
Traumatismos de órganos intratorácicos
La parrilla costal supone una excelente barrera defensiva para los órganos subyacentes durante el traumatismo del parto. No obstante, determinadas alteraciones intratorácicas pueden ser atribuidas a lesión intraparto que, generalmente, vendrán condicionadas por una patología primitiva del feto o bien por la importante distocia. La sintomatología clínica, en la mayoría de ellas, se constata por la instauración de distrés respiratorio de mayor o menor intensidad, que obliga a practicar una exploración radiológica que demuestra las posibles lesiones: neumotórax (Fig. 2.29.7), hemotórax y quilotórax.
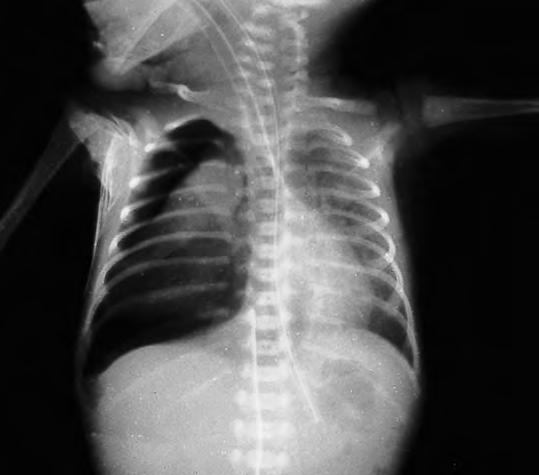
Perforación esofágica espontánea
Se atribuye a la rotura por aumento de presión intraluminal secundaria a espasmo o incoordinación orofaríngea, o bien por compresión por fórceps o por el mismo parto normal con el esófago repleto de líquido amniótico. Suele producirse en el lado derecho en su tercio distal (el izquierdo estaría protegido por la aorta) y no debe existir historia previa de reanimación. La forma secundaria suele coincidir con intubación o empleo de sonda nasogástrica.
Tratamiento
Drenar el hidroneumotórax secundario mediante toracotomía aspirativa, con paso de sonda nasogástrica bajo control radiológico y gastrostomía para alimentación. Si el paso de la sonda no es posible, es necesario practicar toracotomía abierta y cierre primario de la perforación.
Lesiones de órganos intraabdominales
El hígado y el SNC son los órganos internos más sensibles al trauma obstétrico. El signo clínico más característico, en la patología abdominal de este tipo, es la presencia de hemoperitoneo en mayor o menor cantidad cuando el órgano lesionado es intraperitoneal. Se producen con mayor frecuencia en partos de nalgas, distocias, maniobras bruscas de reanimación, fetos macrosómicos o aumento patológico de tales órganos, actuando como factores coadyuvantes la asfixia neonatal y congestión visceral secundaria, coagulopatías, prematuridad, enfermedad hemolítica e hijo de madre diabética.
Rotura del hígado
Es la más frecuente (1,9% de autopsias de RN) y suele estar relacionada con prematuridad, presentación de nalgas, asfixia intrauterina, macrosomía o maniobras obstétricas intempestivas. En la época postnatal se relaciona con la práctica de fisioterapia respiratoria enérgica (“clapping pulmonar”) o masaje cardiaco externo, sobre todo en el prematuro extremo. Existe una fase inicial de unas 48 horas, durante la cual se va produciendo un hematoma subcapsular, que aumenta lentamente de tamaño y origina quejido en el RN, en especial al movilizarlo, y dolor a la palpación en la zona; posteriormente, al romperse, surge el hemoperitoneo con signos clínicos evidentes de anemia aguda y choque hipovolémico. El RN presentará, generalmente al cabo de tres días, palidez extrema, frialdad y mala perfusión periférica por la vasoconstricción compensadora, taquicardia inicial y, luego, bradicardia, hipotensión arterial y presión venosa central muy descendida; suele encontrarse también hepatomegalia, abdomen distendido de color azulado y tenso con dolor a la palpación y depresión neurológica. En algunas ocasiones no se comprobará el intervalo libre o no se presentará la ruptura de la cápsula de Glisson (hepatomegalia y anemia crónica).
Diagnóstico
Se basará en los antecedentes, síntomas citados, datos de laboratorio (anemia progresiva con hematocrito y hemoglobina en descenso; acidosis metabólica grave); punción abdominal, que es concluyente si manifiesta hemoperitoneo; sobre todo ecografía, en la que se observará la hepatomegalia, hematoma subcapsular y posibles signos de derrame peritoneal.
Tratamiento
De urgencia, consiste en la recuperación del choque con hemoterapia. La intervención quirúrgica está indicada en todos los casos graves con hemorragia evidente. La mortalidad puede ascender al 60-70% de los casos.
Ruptura del bazo
No es habitual en la patología neonatal, siendo su incidencia muy inferior a la lesión hepática, ya que se encuentra bien protegido por el diafragma y parrilla costal. Suele aparecer en bazos con lesión previa (eritroblastosis, infecciones prenatales), por traumatismo directo durante el parto o después de una exanguinotransfusión; no suele existir intervalo libre. La lesión traumática del bazo normal presenta una clínica similar a la hepática. Ecográficamente podrá apreciarse líquido libre en la cavidad peritoneal y desplazamiento del estómago.
Tratamiento
Corrección de la hipovolemia, laparotomía exploradora y, según el caso, se efectúa un sellado con adhesivo de fibrina, esplenorrafia o esplenectomía parcial para intentar paliar el síndrome postesplenectomía. La mortalidad es muy elevada.
Perforación de estómago
Puede ser espontánea en los RN con anoxia neonatal que requieren reanimación enérgica (isquemia de la pared, dilatación gástrica), especialmente si se trata de prematuros con mayor debilidad de la pared gástrica; en otras ocasiones es debida a sondaje incorrecto o ulcus de estrés. Suele ocurrir en los primeros 5 días de vida, presentando un grave cuadro agudo de distensión abdominal y choque con dificultad respiratoria por la elevación del diafragma. La radiografía simple de abdomen en decúbito supino con rayo horizontal en la propia incubadora o en posición de erecto confirma el diagnóstico al demostrar neumoperitoneo muy intenso (Fig. 2.29.8); En el diagnóstico diferencial debe considerarse el neumoperitoneo sin perforación gastrointestinal secundario a la migración de aire por los linfáticos torácico-abdominales, a partir de un neumotórax, neumomediastino o enfisema intersticial pulmonar. La intervención quirúrgica urgente puede conseguir la curación en caso de perforación.
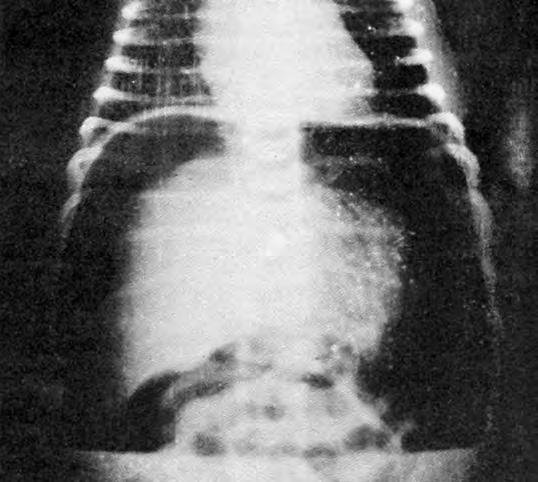
Perforación duodenal
Será debida a ulcus de estrés o por acodadura y endurecimiento de una sonda nasoduodenal mantenida durante tiempo.
Las perforaciones del resto del intestino son habitualmente secundarias a enfermedades previas, como íleo meconial, megacolon o enterocolitis necrosante.
Hemorragia suprarrenal
Generalmente es postraumática y suele afectar a fetos grandes con distocia de parto o se asocia a hipoxia, choque, coagulación intravascular y otras manifestaciones hemorrágicas. Su relativa frecuencia viene determinada por el gran tamaño de la glándula suprarrenal en el momento del nacimiento (su proceso de involución se inicia poco después del mismo) y la situación entre diafragma y polo renal superior. Esto provoca fácil exposición a fenómenos de compresión y tracción en el momento del parto. La hemorragia suele ser unilateral y en el 75% de ellas, del lado derecho. Se presenta la sintomatología entre el segundo y séptimo días de vida, dependiendo del grado de hemorragia. Aparece inapetencia, fiebre, letargia o irritabilidad, distensión abdominal, vómitos y diarrea. Si la hemorragia es importante, puede haber signos de choque. Cuando la afectación es bilateral, la insuficiencia adrenal se puede acompañar de hipoglucemia, hiponatremia, convulsiones y coma, si no se aplica tratamiento. Es frecuente palpar una masa en el flanco y pueden existir signos de ascitis, si la rotura del hematoma se produce en el interior de la cavidad peritoneal. El diagnóstico se efectúa por ecografía y debe excluirse siempre la posibilidad de neuroblastoma, quiste adrenal, tumor de Wilms. Cuando existe duda de una tumoración renal será útil la urografía, en la que se visualizará el desplazamiento renal. Las calcificaciones suelen aparecer a los 10-12 días, son de distribución periférica, contrastando con las del neuroblastoma, generalmente más centrales y uniformes.
Tratamiento
Depende de la magnitud de la hemorragia: en casos leves procede el tratamiento médico; en casos graves, el tratamiento quirúrgico consiste en paracentesis, laparotomía con evacuación de los hematomas y en algunos casos, adrenalectomía. Existen autores que defienden el tratamiento no operatorio, ya que nunca están lesionadas por igual ambas suprarrenales, y siempre quedan pequeños islotes de tejido funcional que permiten la supervivencia del paciente, pero la insuficiencia suprarrenal se puede extender por espacio de varios días, o presentarse en épocas tardías.
Traumatismo renal
Es muy raro en el RN, pero su evolución es grave por la importante hemorragia, de ahí que su clínica sea como una anemia aguda. Puede palparse una masa en el flanco, y la urografía muestra distorsión o desplazamiento del riñón afecto con o sin extravasación de contraste; la ecografía señalará el tamaño renal y la distorsión calicilar, siendo muy útil también para el control. El tratamiento depende del grado de lesión renal y pérdida hemática pero, en principio, debe adoptarse una actitud conservadora con tratamiento médico expectante.
Lesión de los órganos de los sentidos
Retinopatía de Purtscher
Ocasionada por hemorragias prerretinianas y retinianas, produce exudados retinianos que disminuyen la agudeza visual. Es desencadenada por una compresión repentina de la caja torácica, que aumenta la presión intravascular en la cabeza y ojos, produciendo la hemorragia retiniana. La evolución es buena, curando al desaparecer la hemorragia.
Hemorragia ocular
Cabe destacar el hipema, que se reabsorbe en la primera semana. La lesión corneal con ruptura de la membrana de Desçemet se puede sobreinfectar y motivar opacidad corneal. La hemorragia subconjuntival es frecuente y benigna, como se dijo.
Hemorragia ótica
Puede producirse como secuela hipoacusia, que también ha sido atribuida recientemente al trauma acústico derivado de los múltiples sonidos (constantes o intermitentes) y con diversas tonalidad e intensidad, a los que se ven sometidos los RN asistidos en incubadora y, en general, en unidades de cuidados intensivos.
Traumatismos neonatales postpartum
La perinatología actual ha conseguido reducir espectacularmente la mortalidad neonatal pero, al mismo tiempo, ha condicionado la presencia de un nuevo tipo de yatrogenia, derivada de los métodos empleados en la asistencia.
Complicaciones de la intubación
La intubación nasotraqueal u orotraqueal es el método de elección para mantener la vía aérea en los niños.
Son conocidas sus complicaciones: obstrucción por secreciones, doblamiento del tubo, extubación, intubación de un bronquio con atelectasia del contralateral, infección, ulceración traqueal, edema subglótico, formación de granulomas y lesión de las cuerdas vocales, lesiones de faringe, hendidura palatina adquirida, encontrándose relación directa entre duración de la intubación y gravedad de la lesión. Otra complicación descrita es la erosión del vestíbulo nasal por la intubación nasotraqueal, de ahí que se aconseje siempre una fijación adecuada del tubo cerca de la nariz, siguiendo la dirección de la fosa nasal, y alternancia del orificio en caso de intubaciones repetidas o prolongadas. También se ha observado estenosis del vestíbulo nasal tras intubación prolongada; inicialmente actuaría la presión, fricción e irritación química del tubo sobre la fosa nasal externa, con desarrollo posterior de estenosis cicatricial. Por todo ello, y en especial en los prematuros más pequeños, se preferirá la intubación orotraqueal con una correcta fijación del tubo. Se han descrito otras complicaciones, como alteraciones laríngeas, incluso con estenosis posteriores de difícil tratamiento y la traqueobronquitis necrotizante.
Lesiones de la faringe
La lesión por desgarro suele asentar en la cara posterior de la faringe, y debe diferenciarse de la perforación completa de la faringe o el esófago, con penetración en el mediastino o cavidad pleural. Suele ser secundaria a maniobras de aspiración o intubación y sondaje gástrico. La clínica es inespecífica y prácticamente nula en los casos de simple irritación faríngea, pero puede ocasionar importante distrés respiratorio acompañado de sialorrea en caso de amplio desgarro, síntomas superponibles al cuadro clínico de la atresia de esófago. La dificultad de paso de la sonda nasogástrica puede complicar la situación, si bien la exploración radiológica no muestra el bolsón aéreo con nivel líquido, que se visualiza en algunos casos de atresia. El tratamiento debe ser conservador con sonda nasogástrica y antibioterapia en los casos de desgarro submucoso o pequeña perforación. Si existe importante extravasación de contraste o no se puede excluir una perforación mediastínica, debe hacerse drenaje del mediastino posterior y gastrostomía.
Perforación del tubo digestivo
A las ya citadas hay que añadir: perforación del estómago por sonda nasogástrica; sobredistensión y rotura gástrica por ventilación con máscara, perforación del recto por termómetros o de colon y recto por enemas con hiperpresión. Se han descrito también como secundarias a la asfixia perinatal, que provoca isquemia a nivel del área renal y mesentérica para mantener una adecuada perfusión cerebral y cardiaca. El síndrome clínico se caracteriza por distensión abdominal, vómitos y distrés. Radiológicamente se aprecia la presencia de aire libre en el interior del peritoneo. El tratamiento se dirige a la recuperación del estado general y laparotomía de urgencia, con cierre de la perforación y lavado de la cavidad peritoneal.
Lesiones secundarias a punciones arteriales
La punción arterial periférica o la canulación arterial, usadas para evitar la cateterización de la arteria umbilical, no están exentas de peligros, pues se pueden presentar embolismos por aire, sepsis o inyecciones de soluciones incorrectas. Se han descrito casos de síndrome del canal carpiano relacionados con punciones múltiples de la arteria radial, al igual que lesiones del nervio mediano. Con todo, los riesgos de cateterización arterial periférica son menores que los de canulación arterial umbilical.
Necrosis cutáneas
Ya han sido mencionadas las quemaduras, debidas a maniobras de recalentamiento inadecuadas o baño incorrecto, siendo muy graves las eléctricas y las sufridas por aire o alta temperatura.