P8. Reanimación Cardiopulmonar
En un ámbito intrahospitalario, la reanimación cardiopulmonar (RCP) en el adulto implica el tratamiento del paciente en estado crítico con alteraciones funcionales agudas además de la RCP. En este capítulo se describirá un método sistemático que permitirá al profesional sanitario reconocer y el tratar al paciente «en situación de riesgo», así como la RCP intrahospitalaria y extrahospitalaria. Los procedimientos del soporte vital avanzado (SVA) están fuera del alcance de este capítulo y, por tanto, se abordará la RCP teniendo en cuenta el profesional que responde inicialmente y el empleo de los desfibriladores externos automáticos (DEA).
Identificación de los pacientes con riesgo de paro cardíaco en el hospital
Para mantener el funcionamiento de los órganos vitales necesitamos una vía respiratoria permeable; la capacidad para respirar oxígeno y obtener el intercambio de gases adecuado en los pulmones, y una bomba que permita que este oxígeno circule a los órganos y mantenerlos irrigados y vivos. Las deficiencias en algún punto de este proceso ocasionarán una disminución en el aporte de oxígeno, fallo orgánico y, por último, el fallecimiento.
La mayor parte de los paros cardíacos intrahospitalarios no aparecen de forma súbita, de manera que las complicaciones inesperadas y hasta un 80% de los pacientes mostrará signos prodrómicos de alteraciones en la fisiología antes del episodio. La vigilancia estrecha del paciente permite el reconocimiento oportuno del deterioro fisiológico (tabla 8-1), brinda una oportunidad para el tratamiento apropiado y en algunos casos previene el paro cardíaco.
En el hospital, la causa más común de un paro cardíaco es la hipoxemia, debido al agravamiento funcional de los sistemas respiratorio, circulatorio y neurológico. En el paciente en estado crítico hay signos clínicos comunes que consisten en:
- Taquipnea para tratar de inspirar más oxígeno.
- Taquicardia conforme el organismo trata de hacer circular oxígeno hacia los órganos vitales.
- Hipotensión, pues conforme desciende el gasto cardíaco disminuirá la presión arterial.
- Reducción en el estado de alerta a medida que disminuye la irrigación sanguínea del cerebro.
| Calificación | 3 | 2 | 1 | 0 | 1 | 2 | 3 |
|---|---|---|---|---|---|---|---|
| Frecuencia respiratoria | — | <8 | 9–10 | 11–20 | 21–25 | 26–30 | >31 |
| Pulso | — | <4 | 41–50 | 51–100 | 101–110 | 110–130 | >130 |
| Presión arterial sistólica | <84 | 85–89 | 90–100 | 101–199 | — | >200 | — |
| GCS/AVPU | <8 | 9–13 | 14 | 15 | — | — | — |
| — | — | Nueva agitación/confusión | Alerta | Voz | Dolor | Sin respuesta | |
| Orina | <10 ml h−1 | <30 ml h−1 | — | — | — | — | — |
| Temp. (°C) | — | <35 | 35–35,9 | 36–37,4 | 37,5–38,5 | >38,6 | — |
| SpO2% | <87 | 88–91 | 92–94 | 95–100 | — | — | — |
Equipo y material
- Gráfica del sistema de valoración de signos prodrómicos iniciales de la autoridad sanitaria local.
Directrices y propósito de este procedimiento de Enfermería
- Las evaluaciones relacionadas con el EWS deben realizarse lo más pronto y eficientemente posible para poder pedir la ayuda necesaria con rapidez.
- Evaluar el estado respiratorio del paciente para identificar una frecuencia «de riesgo».
- Evaluar la frecuencia de pulso para identificar una frecuencia «de riesgo».
- Tomar la presión arterial para identificar una presión arterial sistólica «de riesgo».
- Evaluar el estado de alerta del paciente utilizando la Escala del coma de Glasgow para identificar una calificación de GCS «de riesgo».
- Valorar la diuresis horaria si el paciente tiene colocada una sonda urinaria o se anota el período y el volumen de orina expulsado para identificar una diuresis por hora «de riesgo».
- Valorar la temperatura corporal para identificar una temperatura «de riesgo».
- Si se está evaluando la saturación de oxígeno del paciente, adviértase el porcentaje para identificar un porcentaje de saturación «de riesgo».
- Registrar la calificación global y actuar de inmediato conforme a la normativa local. Algunos hospitales funcionan con un equipo de urgencias médicas, mientras que otros cuentan con un equipo para atención al paro cardíaco que responde a las situaciones relacionadas con el paro. Cuanto más elevada es la calificación del paciente, tanto mayor es «el riesgo» de paro cardíaco. Identificar a los pacientes con riesgo a menudo se considera la primera acción en la «cadena de supervivencia», lo que resalta la importancia de las acciones que relacionan el paro cardíaco con la supervivencia del paciente.
Aplicación del método ABCDE
El método ABCDE es un enfoque frecuente utilizado para identificar y tratar los problemas que puedan surgir en estas circunstancias. Sus siglas en inglés corresponden a Airway (vías respiratorias), Breathing (respiración), Circulation (circulación), Disability (incapacidad) y Exposure (exposición).
El método ABCDE es un modelo de referencia sistemático que permite a la enfermera identificar problemas y resolverlos sin demoras. El proceso es continuo y el personal debe reevaluar a la víctima en todo momento durante la intervención para identificar signos de mejoría o de agravamiento. Las enfermeras realizarán las tareas propias de su nivel de experiencia clínica y tendrán presentes sus limitaciones. Es indispensable pedir ayuda tan pronto como sea necesario y reconocer las propias limitaciones.
Vía respiratoria
- Evaluar la vía respiratoria para determinar si es permeable, con obstrucción parcial u obstrucción completa. Si un paciente puede dar una respuesta verbal, es probable que la vía respiratoria sea permeable.
- Si hay indicios de ruidos (ej. estridor o sibilancias) entonces la obstrucción es parcial. El estridor a menudo indica una obstrucción respiratoria alta, en tanto que las sibilancias por lo general señalan una obstrucción más baja.
- Poner en práctica maniobras simples para despejar la vía respiratoria. Si el paciente se encuentra alerta, y suponiendo que no se produjo una lesión cervical, puede intentar optimizar su propia vía respiratoria sentándose erguido; si esto no resulta eficaz y el paciente se mantiene alerta, entonces resultará de utilidad levantarle el mentón hacia delante. Si el individuo se encuentra inconsciente, se puede recurrir a la maniobra frente-mentón (inclinación de la cabeza y levantamiento del mentón), o cuando se sospecha una lesión cervical, al desplazamiento de la mandíbula por personal experimentado.
- Cuando estas maniobras son ineficaces se pueden considerar medidas auxiliares para despejar la vía respiratoria (ej. una cánula nasofaríngea en un paciente alerta con reflejo glosofaríngeo conservado o una cánula orofaríngea en una víctima inconsciente sin reflejo glosofaríngeo). Las medidas auxiliares para despejar la vía respiratoria sólo las pondrá en práctica personal experimentado en su uso.
- Si hay una obstrucción completa de la vía respiratoria, el paciente presentará un tipo de respiración de «see-saw», con un tórax en silencio auscultatorio. El tipo de respiración de «see-saw» se confirma por el movimiento del abdomen hacia dentro conforme el tórax se mueve hacia fuera, y viceversa. Ésta es una urgencia clínica extrema y exigirá un control inmediato y avanzado de la vía respiratoria; se establecerá contacto de inmediato con un anestesiólogo conforme al protocolo local.
Respiración
- Al evaluar la respiración, se observará la frecuencia respiratoria prestando especial atención al esfuerzo respiratorio que manifiesta el paciente en estado agudo (taquipnea); deberá advertirse y comunicarse de inmediato el empleo de los músculos respiratorios accesorios de la respiración. Éstos son signos graves.
- Otras observaciones de la respiración comprenderán la auscultación del tórax con el estetoscopio y su percusión por personal capacitado. Como guía, los sistemas de calificación de los signos iniciales sugieren que si la frecuencia respiratoria del paciente es <5 o >36 habrá de procurarse ayuda.
- A todo paciente con un problema respiratorio agudo se le administrará al principio oxígeno de alto flujo.
Circulación
- La enfermera deberá observar al paciente por si presenta signos de insuficiencia circulatoria; una observación inicial determinará si el enfermo presenta sudoración, con sudor húmedo, palidez, etc.
- Evaluar y registrar el pulso, y anotar la frecuencia, la regularidad y el volumen como indicios de la función cardiovascular (P34).
- Tomar la presión arterial (P4) para determinar la eficacia del sistema cardiovascular.
- Comunicar los cambios en el pulso y la presión arterial al personal médico, de acuerdo con la normativa local.
- Si no hay duda de que el paciente se está agravando y se dispone de un clínico con experiencia adecuada, se obtendrá el acceso a la circulación sanguínea con un catéter intravenoso para facilitar la administración rápida de medicamentos.
- Si está disponible el equipo, se vigilará al paciente con un monitor cardíaco y un pulsioxímetro para obtener medidas fisiológicas objetivas.
Incapacidad
- La incapacidad o discapacidad se relaciona con el estado neurológico del paciente.
- Una forma rápida y fácil de determinar el riego sanguíneo adecuado del cerebro es evaluar al paciente utilizando la calificación AVPU. Este acrónimo en inglés corresponde a:
- El paciente se encuentra alerta (Alert).
- El paciente responde a la voz (Voice).
- El paciente responde al dolor (Pain).
- El paciente no responde (Unresponsive).
- Si el estado de un paciente se agrava de un nivel a otro, esto indica un cambio significativo en el estado neurológico y no debe pasarse por alto. Un registro «P» de la calificación AVPU o menos indica una calificación de la escala del coma de Glasgow <8 y significa que el propio paciente no se puede proteger completamente la vía respiratoria. Es necesaria la ayuda inmediata de un experto.
Exposición
Un examen completo del paciente da a la enfermera la oportunidad de identificar alguna causa evidente de cambio en el estado del individuo. Se resolverán de inmediato los problemas identificados.
En la tabla 8-2 se proporciona un resumen de las acciones de evaluación rápida antes descritas. Esta evaluación tiene que ser ininterrumpida y eficiente para que resulte eficaz.
Los problemas deben abordarse conforme surgen. Siempre se efectúa una revaloración después de cada acción, y si el estado del paciente se modifica, se vuelve de nuevo a los pasos del método ABCDE.
| A | Verificar la permeabilidad y mantenerla | Posición |
|---|---|---|
| Aspiración si es necesaria | ||
| Se utilizan los dispositivos necesarios | ||
| Si se tolera la vía oral, puede requerirse intubación | ||
| B | Frecuencia | Se administra oxígeno 15L a través de mascarilla para traumatizado |
| Entrada de aire | Reevaluar | |
| Esfuerzo respiratorio | ||
| Color | ||
| Percusión | ||
| Escuchar | ||
| C | Frecuencia | Lograr acceso |
| Presión arterial y presión diferencial | Vigilar | |
| Pulsos periféricos y centrales | Apoyar | |
| ¿Se palpan los pulsos? | Considérese la fluidoterapia | |
| Verificar la amplitud del riego sanguíneo cutáneo | ||
| CRT (> 2 s) | ||
| Temperatura | ||
| Color | ||
| Moteado | ||
| D | GCS: si desciende 2 puntos o más es signo | ¡Obtener AYUDA! |
| E=4 | La vía respiratoria puede estar en riesgo | |
| V=5 | ||
| M=6 | ||
| AVPU | ||
| Alerta (Alert) | ||
| Responde a la voz (Voice) | ||
| Responde al dolor (Pain) | ||
| Sin respuesta (Unresponsive) | ||
| Si se registra como P o por debajo de GCS a aproximadamente 8 o menos, puede necesitarse protección de la vía respiratoria. | ||
| E | Exposición | Examinar al paciente |
| Valoración completa |
Confirmación del paro cardíaco
El paro cardíaco es el cese brusco de la función cardíaca y es de máxima urgencia vital. La RCP es un procedimiento de urgencia drástico cuyo propósito es restablecer la circulación y la ventilación eficaces después de un paro cardíaco.
Entre las causas de paro cardíaco se encuentran:
- Infarto de miocardio.
- Ahogamiento.
- Asfixia.
- Hemorragia.
- Sobredosis de alguna sustancia.
- Hipoxia.
La confirmación del paro cardíaco entraña una serie de pasos, los cuales pueden recordarse utilizando la nemotecnia en inglés «Dr’s ABC»:
- Danger (peligro): retirar cualquier peligro evidente para el reanimador.
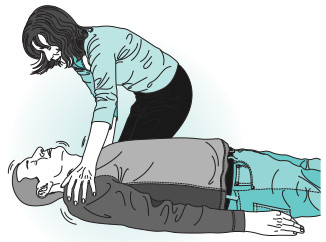
- Response (respuesta): verificar la respuesta del paciente agitándolo y preguntando: «¿se encuentra bien?» (fig. 8-1). Si la víctima no responde:
- Shout (grite): y pida ayuda.
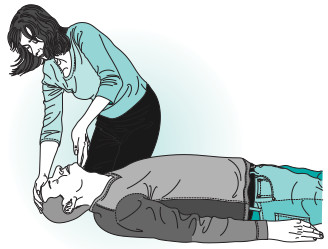
- Airway (vía respiratoria): despejar la vía respiratoria utilizando la maniobra frente-mentón (inclinación de la cabeza y levantamiento del mentón) (fig. 8-2); cuando hay una obstrucción evidente visible, se retira ésta mediante aspiración o con pinzas. Las prótesis dentales deberán permanecer colocadas si están bien adaptadas, ya que esto produce un buen sello durante la asistencia ventilatoria.
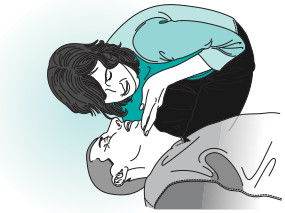
- Breathing (respiración): mientras se mantiene permeable la vía respiratoria, acercar el oído a la boca y la nariz del paciente y dirigir los ojos hacia el tórax para ver el movimiento torácico, escuchar los ruidos respiratorios y sentir el aire exhalado (fig. 8-3). Esto no se debe dilatar más de 10 s. Si la respiración es anormal (ocasional, ruidosa, laboriosa, jadeante) se actuará como si no existiese. Los jadeos de agonía se manifestarán en un 40% de las víctimas; no deben confundirse con la respiración normal.
- Circulation (circulación): verificar buscando signos evidentes de vida (movimiento, deglución, etc.); si se tiene experiencia en la evaluación clínica, tal vez desee combinar la verificación de la respiración con la del pulso carotídeo. Esta evaluación combinada no deberá durar más de 10 s.
El diagnóstico de paro cardíaco se confirma por:
- Pérdida brusca del conocimiento.
- Datos de respiración anormal (ej. lenta, laboriosa, jadeante, apnea).
- Ningún signo de circulación.
Tan pronto como se documente el diagnóstico, asegurarse de que se comunique a los clínicos con la experiencia apropiada y reunir el equipo y el material de urgencias. En el hospital esto equivaldrá al equipo de atención al paro cardíaco o su equivalente. Con las mínimas demoras posibles, se inician las compresiones torácicas. Esto puede implicar enviar a una segunda persona por ayuda, utilizar de la mejor manera el tiempo transcurrido y lograr el apoyo del personal capacitado.
Instauración de la reanimación cardiopulmonar intrahospitalaria en el adulto
- Equipo y material para aspiración.
- Dispositivos para las vías respiratorias como cánula orofaríngea (de Guedel), cánula nasofaríngea o una cánula con mascarilla laríngea.
- Mascarilla desechable; por ejemplo, mascarilla de bolsa de Laderal (para uso comunitario).
- Bolsa de oxígeno y mascarilla o equipo similar, con suministro de oxígeno.
- Desfibrilador o desfibrilador externo automático (DEA).
- Equipo para intubación (lo que incluye tubos endotraqueales, laringoscopio, dilatadores y conectores).
- Medicamentos cardíacos de urgencia y equipo para acceso intravenoso (v. «Tratamiento por vía intravenosa», pág. 169).
- Recipiente para los materiales desechables que se hayan utilizado.
Directrices para la reanimación cardiopulmonar
Una vez se ha confirmado el paro cardíaco, se anotará la hora. El conocimiento del tiempo que ha transcurrido es muy importante por cuanto las células del cerebro comenzarán a morir por falta de oxígeno al cabo de 3 min.
Compresión torácica
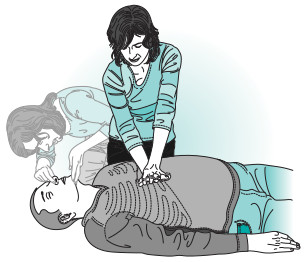
Colocar al paciente en una posición supina sobre una superficie plana firme para facilitar el acceso al tórax y la vía respiratoria.
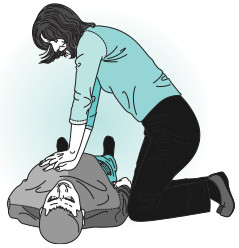
Colocar una mano sobre la otra, sobre el centro del tórax, a la altura de la mitad inferior del esternón (fig. 8-4). Los brazos deben estar extendidos y los codos no flexionados, se inclina sobre la víctima con el hombro en posición alineada al talón de la mano, manteniendo separados los dedos de las costillas (fig. 8-5). Se presiona el tórax unos 4 a 5 cm tratando de establecer una frecuencia de 100 por minuto. Se aplican 30 compresiones seguidas de dos ventilaciones.

Ventilación
Mientras se mantiene una vía aérea permeable, se ventila al paciente, utilizando un dispositivo como una mascarilla con bolsa (fig. 8-6) o un dispositivo de bolsa-válvula-mascarilla (fig. 8-7) con oxígeno complementario (si se dispone del mismo). Se aplican dos respiraciones, cada inspiración debe durar 1 s; adviértase la elevación de la pared torácica para confirmar la ventilación. Cada respiración deberá generar un movimiento torácico, de un modo similar a una respiración normal.
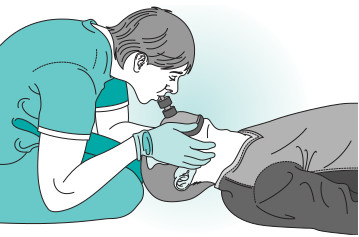
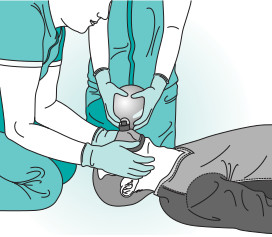
El tórax debe relajarse completamente antes de aplicar la segunda respiración, para evitar hiperventilación.
La combinación de compresiones y ventilación debe tener una relación de 30:2 (fig. 8-8). Si se dispone de más de un profesional sanitario, se utilizará la técnica de dos personas para la ventilación y las compresiones.
Cuando la enfermera se cansa durante las compresiones torácicas, se intercambian las funciones con la interrupción mínima de las compresiones torácicas.
Una vez que se asegura la permeabilidad de la vía respiratoria con un tubo endotraqueal, que por lo general inserta un anestesiólogo, se continuarán las compresiones torácicas de manera ininterrumpida a una frecuencia de 100 por minuto y se ventilará al paciente a una frecuencia de 10 respiraciones por minuto.
Desfibrilación
Tan pronto como se disponga del desfibrilador, deberá conectarse sin demoras y vigilar al paciente. Las compresiones torácicas no deben interrumpirse mientras se conecte el desfibrilador con el fin de mantener la oxigenación de los tejidos. Cuando se cuenta con personal clínico con la capacidad para desfibrilar, y si está indicado, se desfibrilará de inmediato al paciente.
El empleo de DEA cada vez es más habitual en el ámbito asistencial. Una vez activado, la enfermera se basará en la advertencia verbal del desfibrilador y aplicará los cojinetes al tórax desnudo del paciente. El personal debe mantener despejado al paciente y su cama mientras se valora el ritmo cardíaco con el desfibrilador y se apartará cuando se aplique la descarga para evitar hacer las veces de «tierra» para la corriente eléctrica. Esto pondría en peligro la vida de los presentes y contrarrestaría la eficacia de la desfibrilación externa automática. La enfermera únicamente debe tocar al paciente cuando lo señale el DEA.
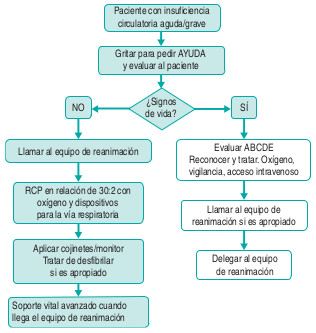
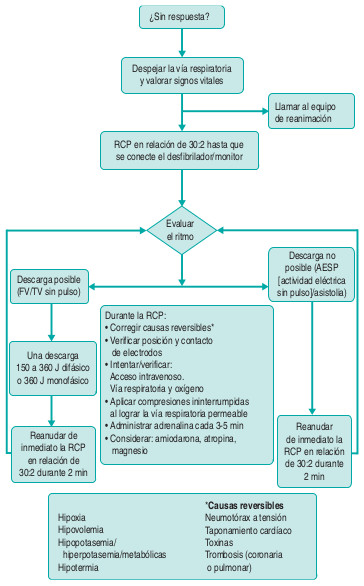
En la figura 8-9 se muestra un algoritmo de reanimación intrahospitalaria.
Cuestiones relacionadas con la seguridad
En un ámbito institucional, puede haber dificultades para tener acceso al paciente debido al equipo y al mobiliario. Si tal es el caso, se despejará lo antes posible el área inmediata para facilitar el acceso al paciente y fomentar la seguridad del personal y el paciente.
Si el paciente está en el suelo, la enfermera se arrodillará a un lado; si se encuentra en la cama, se modifica la altura de ésta para que la maniobra resulte cómoda; si el paciente se encuentra en una silla, habrá que moverlo al suelo cumpliendo con la normativa de movilización y manipulación local (P25) de manera que sea posible el acceso al paciente para poder iniciar la RCP.
Soporte vital avanzado
Con la llegada del personal capacitado, las acciones de reanimación se adelantarán al soporte vital avanzado. El algoritmo avanzado del Resuscitation Council del Reino Unido se incluye para el lector interesado en la figura 8-10.
Consideraciones complementarias
Analizar la decisión de no reanimar a un paciente plantea un problema ético difícil para los profesionales sanitarios. Debe implementarse un proceso de toma de decisiones transparente en el que se apliquen las directrices profesionales y en el que participen todos los involucrados. El proceso debe documentarse en las notas médicas y en enfermería y, a menos que vaya en contra de los deseos del paciente, se informará a su familia.
Si no se puede revertir el paro cardíaco, se comentará con los familiares considerar un posible trasplante de órganos. El personal debe tener un conocimiento de los diversos aspectos fisiológicos, psicológicos, sociales, culturales, religiosos y espirituales en torno a la donación de órganos y ser hábil como comunicador cuando surge este tema con los familiares.
Instauración de la reanimación cardiopulmonar en el adulto en un entorno extrahospitalario
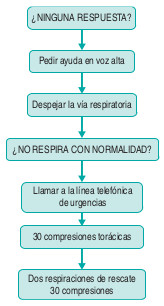
Se seguirán las directrices antes descritas para la RCP intrahospitalaria con algunas modificaciones (fig. 8-11).
- Establecer contacto con los servicios de medicina de urgencia por vía telefónica para procurar la asistencia de personal capacitado.
- Es recomendable traer consigo un dispositivo para las vías respiratorias como una mascarilla con bolsa que sirva de dispositivo de barrera.
- Puede haber alguna ocasión excepcional en que no se disponga de dispositivos para la vía respiratoria; en estas situaciones será necesario considerar la aplicación de respiración boca a boca.
- La reanimación se continuará hasta que llegue la ayuda de un experto, la víctima muestre signos de vida o el reanimador se agote.
Reanimación cardiopulmonar sólo con compresión
- Si la enfermera no puede o no está dispuesta a dar la respiración boca a boca, el paciente deberá recibir RCP únicamente con compresión. Esto implica seguir los pasos para el soporte vital descritos sin dejar de aplicar respiraciones. Las complicaciones deberán aplicarse de forma constante a una velocidad de 100 por minuto.
Educación al paciente/cuidador
Como sugiere el Resuscitation Council del Reino Unido (2005), la enfermera interviene comentando e instruyendo a la población general para que adquiera las habilidades necesarias para brindar soporte vital básico.
Después de una reanimación satisfactoria, se debe proporcionar al paciente y a sus familiares información sobre el episodio y se les permitirá exteriorizar sus sentimientos y ansiedades en torno a la urgencia. Otros pacientes en el área clínica también necesitarán que se les dé una explicación de los acontecimientos para tratar de aliviar sus propias ansiedades.
En caso de que la reanimación no resulte eficaz, se debe informar lo antes posible a los familiares sobre el resultado de la RCP y proporcionarles toda la información pertinente respecto a los acontecimientos que llevaron al paro cardíaco y las medidas aplicadas para tratar a su familiar. El personal experimentado en comunicar «malas» noticias a los familiares llevará a cabo la difícil tarea de informar a los parientes del deceso de su ser querido. Esto asegurará que se brinde un apoyo sensible y ayuda a los familiares en esta situación tan trascendente.