Investigación de Brotes Epidémicos
Concepto de epidemia, brote epidémico y cluster
Clásicamente, la palabra «epidemia» se ha utilizado para referirse a las enfermedades que, con intervalos de tiempo no siempre regulares, afectaban de forma importante a la población y ocasionaban una elevada morbilidad o mortalidad. Aunque en sus orígenes el término se empleaba en exclusiva para lo que hoy se conoce como enfermedades transmisibles, en la actualidad se utiliza para referirse a cualquier problema de salud, sea de naturaleza infecciosa o no. Last, en su Diccionario de Epidemiología, define una epidemia como «la presentación, en una comunidad o región, de un número de casos de una enfermedad, conducta específica u otros sucesos relacionados con la salud, claramente en exceso respecto a los valores que cabría esperar en circunstancias normales». Si la epidemia se limita a un incremento localizado de la incidencia de la enfermedad (ej. en un pueblo, una ciudad o una institución cerrada, como un hospital, una escuela o una fábrica), se habla de brote epidémico.
Un cluster es una agregación de casos de una enfermedad o evento relativamente infrecuente (ej. leucemia o suicidio) en el espacio o el tiempo, en cantidades que se consideran superiores a lo que cabría esperar por azar. La percepción de un cluster a menudo se basa tan sólo en hallazgos fortuitos, por lo que, en general, deben dedicarse notables esfuerzos a demostrar que el cluster realmente existe.
Los clusters pueden ser temporales, espaciales, espaciotemporales o de cohortes. Un cluster temporal tiene lugar cuando una enfermedad presenta una incidencia mucho más elevada en un período que en otro. Un cluster espacial se presenta cuando una enfermedad tiene una incidencia superior en un lugar determinado. Un cluster espaciotemporal implica la existencia de un número de casos superior al esperado en una localidad durante un período de tiempo concreto. Un cluster de cohorte implica la presencia de un número de casos superior al esperado en un grupo de personas que comparten una característica distinta a la residencia (ej. asistencia a una guardería o lugar de trabajo).
El término cluster puede aplicarse tanto a enfermedades de origen no infeccioso (angiosarcoma en trabajadores expuestos a polivinilpoliclorados, episodios de asma en individuos expuestos a la soja) como a enfermedades transmisibles (casos de cólera en un territorio o de enfermedad de los legionarios en una ciudad). Sin embargo, como en estas enfermedades se conocen mejor los períodos de incubación y de transmisibilidad y las formas habituales de presentación en la comunidad, es habitual utilizar los términos epidemia y brote epidémico.
Metodología
El objetivo de la investigación de un brote epidémico producido por un agente causal, infeccioso o no, es determinar la etiología, la fuente y el mecanismo de propagación, para poder adoptar medidas preventivas que eviten la aparición de nuevos casos. La investigación del brote se justifica tanto para determinar la etiología, si se conoce la fuente o los mecanismos de propagación, como para conocer éstos si la etiología ya está claramente determinada.
La metodología que se emplea para la investigación de un brote epidémico no difiere, esencialmente, de los procedimientos que deben seguirse en cualquier estudio epidemiológico planteado según el método científico, si bien en la investigación de un brote debe tenerse en cuenta que:
- es un estudio que se pone en marcha ante la aparición de un problema inesperado;
- se trata de un problema que requiere una respuesta inmediata (la adopción de medidas de control);
- la duración de la investigación suele estar limitada por la necesidad de intervenir cuanto antes;
- suele iniciarse sin una hipótesis clara de su causa, por lo que es necesario realizar estudios descriptivos para generarla, y
- la investigación se sustenta en fuentes de datos muy diversas, no siempre contrastables, que van cambiando día a día, o incluso en horas, a lo largo de la investigación.
En la tabla 19-3 se recogen los pasos que deben seguirse en la investigación de un brote epidémico, los cuales se comentan a continuación. En la práctica, según las circunstancias específicas que rodean el brote, puede alterarse su orden.
Tabla 19-3. Pasos que deben seguirse en la investigación de un brote epidémico
- Determinar la existencia del brote
- Confirmar el diagnóstico
- Establecer una definición de caso
- Orientar la recogida de datos en términos de tiempo, lugar y persona
- Determinar la población en riesgo
- Formular una hipótesis
- Adoptar medidas de control
- Contrastar la hipótesis
- Establecer conclusiones y recomendaciones
- Elaborar un informe escrito
Igualmente, en el transcurso de la investigación, con frecuencia, ante la disponibilidad de nueva información, se redefinen o perfeccionan los objetivos y vuelve a ejecutarse una fase ya realizada.
Determinar la existencia del brote
Los médicos asistenciales normalmente detectan si en la comunidad se presentan más casos de una enfermedad de lo que es habitual y comunican la sospecha de brote a los servicios de vigilancia. Aunque en este momento no se disponga de confirmación de laboratorio, debe comprobarse que existe un número de casos superior al habitual para la época y el lugar. Es importante conocer la fecha de inicio de los síntomas del primer caso, conocer los signos y síntomas de la enfermedad, tener un diagnóstico de sospecha y saber si la enfermedad es grave, si se extiende y si hay casos secundarios en las familias.
En esta fase es importante identificar si el incremento observado es real o falso, ya que pueden haber cambiado los profesionales que notifican, los métodos diagnósticos, o ambos. En ocasiones resulta muy difícil saber si se está ante un brote o no, por lo que, antes de continuar con la investigación (lo cual, inevitablemente, implicará consumo de recursos) o decidir interrumpir el proceso, es conveniente realizar consultas específicas a determinados médicos, hospitales o instituciones.
Confirmar el diagnóstico
El diagnóstico clínico debe confirmarse mediante las técnicas de laboratorio apropiadas; se evitará la introducción de nuevas técnicas, distintas a las que venían utilizándose, ya que esto podría suponer un aumento de la sensibilidad para la detección de casos, lo que crearía un falso brote epidémico. No es necesario confirmar todos los posibles casos. En este momento, lo que hay que asegurar es que los casos presentan los signos y síntomas compatibles con la enfermedad y que algunos (el 10-15%) tienen confirmación diagnóstica por parte del laboratorio.
Establecer una definición de caso
Para conocer la magnitud del brote, debe establecerse una definición de caso, que constará de unos criterios clínicos sencillos y objetivos (fiebre, número de deposiciones, exantema, recuento de leucocitos, resultados de radiología, etc.), un período de tiempo específico y una localización determinada. La definición debe ser sensible, para identificar el máximo número de posibles casos, y específica, para excluir a los individuos que no sean casos. Los siguientes aspectos intervienen sobre la sensibilidad y la especificidad:
- Las técnicas de microbiología, serológicas o bioquímicas que se utilizan; su aplicación debe ser fácil.
- Si es necesario detectar todos los casos (ej. por el elevado riesgo de transmisión) o basta con identificar los casos que contactan con los servicios sanitarios.
- La razón entre los casos clínicamente aparentes e inaparentes.
Teniendo en cuenta estos aspectos, ya puede elaborarse una definición operativa de caso, es decir, una definición que permita contar los casos y que sirva de apoyo a toda la investigación. A partir de ésta debe fijarse un plan para la detección de los casos, en el que se especificarán los médicos, los centros y grupos que van a contactarse. Es probable que la definición preliminar no sea la definitiva. Como se ha señalado anteriormente, una característica de la investigación de los brotes epidémicos es que la información que la sustenta puede cambiar a lo largo del estudio, con lo cual hay que ir mejorando sus supuestos básicos, los grupos que van a contactarse, los análisis que se solicitarán, los cuestionarios, las inspecciones ambientales y, por supuesto, la definición de caso.
Orientar la recogida de datos en términos de tiempo, lugar y persona
El simple conocimiento del número de casos no proporciona una información adecuada para poder intervenir, ya que debería conocerse el origen y cómo se ha producido la propagación de la enfermedad. Para ello, es imprescindible caracterizar los casos identificados hasta el momento según las variables de tiempo, lugar y persona.
Tiempo
Debe recogerse la información sobre el momento de inicio de la enfermedad en cada caso. Con ello podrá prepararse la curva epidémica, un gráfico de la distribución de los casos según el momento en que han empezado a manifestar síntomas. Su forma varía según la etiología, el mecanismo de transmisión y la duración de la exposición. El examen de la curva facilita una impresión general sobre el tipo de brote. Debe confeccionarse tan pronto como sea posible, aunque se piense que van a aparecer más casos, ya que si se conoce la etiología y, consecuentemente, el período de incubación de la enfermedad, puede deducirse si los casos han aparecido a partir de una exposición única o si ha habido una exposición en distintos momentos.
Lugar
Para su estudio, es preciso recoger información sobre el lugar de residencia y de trabajo y sobre los desplazamientos de los casos. En ocasiones, las enfermedades se presentan selectivamente en unas zonas de la ciudad o en áreas geográficas concretas, lo cual puede dar una pista importante sobre la distribución de la exposición y sobre la naturaleza del agente. En el caso de que la exposición hubiera tenido lugar en la escuela, en el centro de trabajo o en un hospital, habría que buscar la localización de los casos en función de la exposición en estos lugares y no en el domicilio.
Persona
Deben examinarse las características de los casos, como edad, sexo, ocupación, hábitos personales, actividades realizadas, alimentos consumidos y cualquier otro aspecto que pueda ser de interés. Puesto que las variables personales pueden ser numerosas, la epidemiología de la enfermedad que se sospeche puede contribuir a definir los aspectos que hay que estudiar. La observación de una agregación de casos en el mismo grupo de edad o en los grupos que tienen una característica personal similar permitirá orientar debidamente la investigación del brote.
Determinar la población en riesgo
Una vez se conoce el número de personas enfermas, en qué momento han enfermado, dónde estaban y cuáles son sus principales características, generalmente ya puede determinarse con un grado razonable de seguridad cómo y cuándo se ha iniciado el brote, cuál es el mecanismo de transmisión y cuáles son los afectados, los expuestos y los no expuestos. A efectos preventivos y de control, es esencial determinar la población en riesgo en la que han aparecido los casos y en la que pueden aparecer otros. Por ejemplo, una descripción de los casos según las variables mencionadas suele ser suficiente para indicar que, en una comunidad, sólo se han afectado de gastroenteritis las personas que disponen del mismo sistema de abastecimiento de agua, y que esta comunidad constituye la población en riesgo, pues en ella hay individuos expuestos que todavía pueden presentar la enfermedad y otros que, de no aplicar las medidas de control, aún podrían recibir la exposición. Aunque los primeros datos sugieran que la exposición se halla limitada a un grupo particular de personas, debe asegurarse de que no existan casos fuera de este grupo.
Cuando se conoce el número de casos de la enfermedad y la población en riesgo, puede determinarse la tasa de ataque del brote epidémico, que proporciona una valiosa información sobre la intensidad del problema en aquella población. La tasa de ataque es la frecuencia de casos de la enfermedad en una población sometida a un riesgo específico durante un período de tiempo; es una tasa de incidencia acumulada. En los brotes epidémicos, la población suele hallarse sometida a un riesgo de infección durante un período corto, que va de minutos a meses, por lo que, como tasa de ataque, se utiliza la proporción de personas que han enfermado entre las expuestas a la fuente de infección, que no es una verdadera tasa. Esta tasa de ataque se expresa en porcentaje, para lo cual se multiplica por 100 el resultado de la siguiente razón:
$$Tasa\ de\ ataque = \frac{NCE}{NTR}$$
donde NCE es “Nº de casos de la enfermedad”, y NTR es “Nº total de personas en riesgo en un brote epidémico”.
Por ejemplo, en el brote de toxiinfección alimentaria, cuyos datos se muestran en la tabla 19-4, enfermaron 48 personas de las 81 que asistieron a la cena implicada, por lo que la tasa de ataque fue: 48/81 = 59,3%, es decir, resultaron afectados más de la mitad de los asistentes.
| Alimentos y bebidas servidos | Consumo | Enfermedad | Tasa de ataque (%) | RR | IC del RR al 95% | Significación estadística (p) | |
|---|---|---|---|---|---|---|---|
| Sí | No | ||||||
| Ensalada | Sí No | 14 34 | 8 25 | 63,6 57,6 | 1,10 | 0,75-1,62 | 0,62 |
| Sopa | Sí No | 9 39 | 7 26 | 56,2 60,0 | 0,99 | 0,58-1,51 | 0,78 |
| Verdura | Sí No | 18 30 | 11 22 | 62,1 57,7 | 1,08 | 0,74-1,55 | 0,70 |
| Pollo | Sí No | 25 23 | 20 13 | 55,6 63,9 | 0,87 | 0,61-1,24 | 0,45 |
| Leche | Sí No | 20 28 | 11 22 | 64,5 56,0 | 1,15 | 0,80-1,68 | 0,45 |
| Arroz con leche | Sí No | 35 5 | 13 28 | 72,9 15,2 | 4,81 | 2,11-10,99 | 0,0001 |
Formular una hipótesis
A partir de los datos disponibles debe formularse una hipótesis que explique la exposición específica que ha producido los casos. Este paso, aparentemente simple, a menudo es difícil de realizar. Para formular una hipótesis, deben revisarse todos los datos disponibles y se deben ponderar las características clínicas y epidemiológicas, así como los resultados de laboratorio. Asimismo, es preciso valorar con detalle las posibles exposiciones que puedan explicar los casos. Inicialmente se suelen plantear diversas hipótesis que deben contrastarse; tras una reflexión sobre si realmente cada supuesta causa podría explicar el brote, estas hipótesis se reducen a una o dos.
Adoptar medidas de control
Tan pronto se posea una hipótesis debe intervenirse sobre la posible causa. En todo brote es esencial eliminar o bloquear la fuente de la infección o problema, e impedir que la población reciba la exposición. Si la intervención es eficaz, el brote quedará bajo control, es decir, se evitará la aparición de nuevos casos. Si cuando se realiza la investigación ya han aparecido todos los casos, las intervenciones tienen como objetivo prevenir la aparición de nuevos brotes. Para evaluar el éxito de las medidas adoptadas, deberá ponerse en marcha un sistema de vigilancia que permita detectar la aparición de nuevos casos. Si aparecen más casos tras la adopción de las medidas, puede ser que éstas fallen o sean insuficientes, o que los nuevos casos se deban a una exposición previa a la adopción de estas medidas (fig. 19-4). Es necesario tener en cuenta los períodos de incubación y de latencia de la enfermedad para valorar ante cuál de estas posibilidades nos hallamos.
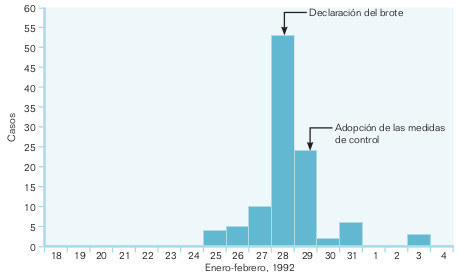
Contrastar la hipótesis
Si el brote no se ha resuelto tras la adopción de las medidas de control consecuentes con la hipótesis planteada, o para profundizar en el análisis de un brote ya resuelto, debe desarrollarse un estudio epidemiológico analítico que permita contrastar de forma científica la hipótesis. Los diseños analíticos más utilizados para el contraste de hipótesis en la investigación de brotes son los estudios de cohortes y los de casos y controles.
Una vez obtenidos los datos del estudio, en la investigación de un brote epidémico mediante un diseño de cohortes, debe calcularse la tasa de ataque que corresponde a cada exposición.
Como se ha comentado, una tasa de ataque es la proporción de personas que han enfermado entre las sometidas a una exposición o fuente de infección:
$$TA = \frac{NCE}{NTE}$$
donde TA es “Tasa de ataque debida a una exposición o factor”, NCE es “Nº de casos de la enfermedad”, y NTE es “Nº total de personas expuestas”.
El examen de las tasas de ataque de las distintas exposiciones proporciona una primera impresión sobre la posible implicación de cada exposición en el brote.
Para estimar la asociación entre la exposición y la enfermedad, deben compararse las tasas de ataque en los expuestos con las tasas de ataque en los no expuestos. La tasa de ataque en los no expuestos es la proporción de casos en los no sometidos a la exposición. La comparación se realiza para cada exposición o factor mediante el cálculo del riesgo relativo (RR):
$$RR = \frac{TAE}{TAN}$$
donde RR es “Riesgo relativo de un factor”, TAE es “Tasa de ataque en los expuestos al factor”, y TAN es “Tasa de ataque en los no expuestos al factor”.
La exposición que presenta el RR más elevado, si es estadísticamente significativo, se considerará que ha intervenido en la transmisión del brote. Si hubiera más de un alimento con un RR elevado y significativo, para saber cuál es el producto realmente implicado debería efectuarse un análisis estratificado o un ajuste por regresión logística.
Los brotes de toxiinfección alimentaria suelen investigarse de forma inmediata o muy cercana a su presentación mediante un diseño de cohortes retrospectivo. Este diseño es adecuado para este tipo de brotes, porque en ellos es factible disponer de la información sobre el estado de salud y la exposición a alimentos de todos los individuos, o de una elevada proporción de la población implicada, y porque los datos se recogen cuando la enfermedad ya se ha presentado. Si la toxiinfección se estudia con posterioridad a su presentación (ej. al cabo de unos meses o más tardíamente), el diseño de elección será el de casos y controles, ya que, una vez transcurrida la etapa aguda del problema, puede haber serias dificultades para localizar a los individuos y para definir la cohorte de expuestos y la de no expuestos a cada alimento.
En la tabla 19-4 se muestran los datos del estudio de un brote de toxiinfección alimentaria mediante un diseño de cohortes. Para cada alimento servido se ha calculado la tasa de ataque en los individuos que lo consumieron y en los que no lo consumieron, y el correspondiente RR. El alimento que muestra un RR estadísticamente significativo (arroz con leche) es considerado el vehiculador del agente causal. Además, el patógeno causal fue aislado en este alimento.
Establecer conclusiones y recomendaciones
Cuando se han ejecutado las fases descritas, y después de analizar la distribución de los casos (especialmente la curva epidémica), los resultados del laboratorio y los resultados de los estudios epidemiológicos analíticos realizados, pueden establecerse unas conclusiones en cuanto a la etiología, la fuente y el mecanismo de propagación del brote.
Estas conclusiones deben especificar necesariamente si la hipótesis se ha comprobado o no, y cuáles son los argumentos en que se sustenta su verificación o rechazo. Basándose en las conclusiones, pero de manera diferenciada, es necesario que se establezcan unas recomendaciones preventivas y de control, que sean claras y aplicables, y que estén bien justificadas.
Elaborar un informe escrito
La elaboración de un informe escrito constituye la fase final de la investigación de un brote epidémico. Contrariamente a la impresión, bastante extendida, de que este informe es un acto administrativo de escasa trascendencia, la elaboración de un documento que refleje las actividades realizadas en las distintas fases de la investigación es un aspecto sumamente importante ya que permite:
- Guiar las acciones que se llevarán a cabo en caso de que éstas deban continuarse una vez finalizado el brote.
- Prevenir y controlar brotes similares que puedan aparecer en el futuro.
- Enseñar tanto a los estudiantes como a los profesionales en ejercicio.
- Ser utilizado como documento legal en posibles demandas de responsabilidad.
Investigación de clusters
Los estudios de clusters con frecuencia también se denominan análisis de áreas pequeñas, porque normalmente se realizan en un ámbito subregional, en el que es bastante improbable que se conozcan las tasas de incidencia. Se considera que un área es pequeña cuando en ella se han producido menos de 20 casos de la enfermedad o suceso de interés.
La investigación de clusters, por tratarse de números pequeños distribuidos en el espacio o el tiempo, requiere la aplicación de técnicas epidemiológicas y estadísticas específicas, que se escapan al propósito de este capítulo. Es frecuente que no sólo se tenga la percepción de que existe un cluster, sino de que éste se debe a una determinada exposición (ej. una central nuclear). Hay dos aspectos importantes que deben resolverse:
- dilucidar si realmente existe un aumento de la incidencia no atribuible a la variabilidad habitual de la enfermedad; para lo cual debe comprobarse si las tasas correspondientes al posible cluster y las correspondientes al período o área difieren de manera estadísticamente significativa, y
- investigar, en el caso de que exista un aumento significativo, si la causa es la exposición presuntamente implicada o no, para lo que habrá que desarrollar un estudio analítico.
Las características diferenciales entre la investigación de brotes y la de clusters se presentan en la tabla 19-5.
| Características | Investigación de brotes | Investigación de clusters |
|---|---|---|
| Enfermedad/condición | Habitualmente infecciosa (hepatitis A, salmonelosis) | Habitualmente no infecciosa (cáncer, defectos congénitos) |
| Agente etiológico | Microorganismo transmisible | Desconocido o agentes combinados (exposición ambiental, riesgo personal) |
| Marco temporal de la investigación | Corto (días o semanas) | Largo (semanas o meses) |
| Estimación del efecto | Moderado-grande | Débil-moderado |
| Grado de exposición | Moderado-alto | Bajo |
| Período de exposición | Corto (horas o días) | Largo (años o décadas) |
| Confirmación de laboratorio | Frecuente | Menos frecuente |
| Posibilidad de establecer causalidad | Moderada-alta | Baja |
| Diseño analítico más frecuente | Cohortes históricas | Casos y controles |
La investigación de clusters se ha aplicado con gran frecuencia al cáncer. En 1961, los CDC iniciaron en Estados Unidos el estudio de las agrupaciones inusuales de cáncer, con el propósito de determinar si un agente infeccioso, posiblemente un virus, podía hallarse implicado como agente causal. En un período de 22 años se investigaron 108 clusters, la mayoría de los cuales eran leucemias o mezclas de leucemias y linfomas. Tras la realización de las correspondientes investigaciones, no se pudo establecer ninguna relación clara de causalidad. La posible existencia de clusters puede afectar de manera importante al bienestar psicológico de una comunidad.
En 1993, en Alberta (Canadá) se sugirió que había un exceso de cáncer en diversas localidades, tanto en hombres como en mujeres, aunque las diferencias observadas respecto a lo que cabría esperar no eran estadísticamente significativas. Tras revisar las tasas, se detectó un error en los valores que habían sugerido el cluster. Sin embargo, aun después de corregir el error e informar ampliamente a los profesionales y a la población, una encuesta reveló que existía una percepción de mayor riesgo de cáncer en las personas de esta comunidad. Aunque en alguna ocasión el estudio de clusters ha servido para establecer relaciones de causalidad (nivel de flúor y caries dental, cáncer vaginal y uso de dietilestilbestrol durante el embarazo), se trata de un método poco adecuado para ello.