Atención al Enfermo Terminal
Atención del Auxiliar de Enfermería al enfermo terminal.
Según la Sociedad Española de Cuidados Paliativos, la enfermedad terminal queda definida por los siguientes elementos:
- Presencia de enfermedad avanzada.
- No hay posibilidades razonables de respuesta al tratamiento específico.
- Presencia de numerosos problemas de síntomas intensos, múltiples, multifactoriales y cambiantes.
- Impacto emocional en el paciente, familia y equipo terapéutico, muy relacionado con la presencia, explícita o no, de la muerte.
- Pronóstico de vida corto, no superior a los seis meses.
El tipo de deterioro y la rapidez con que evoluciona depende de la patología, siendo la fase final muy similar en todos los pacientes.
El confort y la calidad de vida de los enfermos terminales deben ser alcanzados utilizando de forma correcta los instrumentos básicos siguientes:
- Control de síntomas. Es necesario saber reconocerlos, evaluarlos y tratarlos de la forma más adecuada. Mientras algunos podrán ser controlados, como por ejemplo el dolor, otros deberán ser asumidos por el paciente, de modo que sea capaz de adaptarse a ellos, por ejemplo la debilidad.
- Apoyo emocional y comunicación con el enfermo, la familia y el equipo terapéutico.
- Cambios en la organización que permitan el mejor desempeño del equipo de profesionales encargados del cuidado del enfermo, y que a su vez, faciliten la adaptación a los objetivos cambiantes en la fase terminal.
- Equipo interdisciplinar. Este equipo estará formado por distintos profesionales, cada uno de los cuales darán su propia visión a las diferentes necesidades que demanden el enfermo y/o su familia en esta etapa de la enfermedad.
Vamos a exponer las características principales que puede presentar un enfermo terminal, en su fase agónica.
Disminución de las sensaciones. Esta situación puede producir:
- Visión borrosa.
- Alteración del sentido del gusto y del olfato.
- Somnolencia o adormecimiento.
- Frialdad de manos y pies. El propio paciente puede, incluso, sentir frío.
- Palidez en la piel especialmente llamativa en la de la cara.
Pérdida del tono muscular. Va a tener varias consecuencias:
- Debilidad de la musculatura voluntaria.
- Imposibilidad de tragar, pérdida de los movimientos intestinales e incontinencia fecal, y también, incontinencia urinaria.
- Cambio en los signos vitales. Los más importantes son:
- Normalmente, aumenta la frecuencia del pulso, pero es débil e irregular.
- La tensión arterial disminuye.
- La respiración se hace rápida y superficial combinada con fases en que es lenta y dificultosa.
Sequedad de mucosas. La más llamativa es la de la boca.
Piel cianótica. La piel de las partes más distales de las extremidades se va volviendo cianótica (azulada).
Sudoración intensa. Suele ser fría y pegajosa.
A lo largo de la agonía irán disminuyendo y desapareciendo distintas capacidades sensoriales, pero tengamos muy presente que en ningún momento hemos citado la pérdida de las capacidades auditiva y táctil.
Cuando se aproxima el momento de la muerte hay signos que anuncian su llegada, son los denominados signos de muerte inminente:
- Desaparecen los reflejos.
- Cianosis intensa.
- Pupilas dilatadas (midriasis).
- Disminución importante de la tensión arterial.
- Respiración rápida, difícil y ruidosa, como un gorgoteo. A estos gorgoteos se les denomina estertores pre-mortem.
- Piel fría y pegajosa.
Cuando nos encontramos ante pacientes en esta situación, el Auxiliar tiene que procurar que el enfermo se encuentre lo más cómodo posible, prestarle ayuda y atención en todo momento y mantener su dignidad.
A continuación exponemos las actividades que debe realizar el Auxiliar como modo de afrontar cada una de estas necesidades del enfermo terminal. Como las necesidades de los enfermos terminales son varias, las dividiremos en tres bloques: físicas, emocionales y espirituales.
Necesidades físicas:
- Cambio de postura con frecuencia (según instrucciones). Recuerda que hay una gran debilidad muscular, el paciente no se puede mover y gracias a estos cambios posturales conseguimos que esté más cómodo y prevenimos la aparición de úlceras en la piel.
- Arroparlo convenientemente. Recuerda que el paciente siente frío y que, incluso, puede temblar.
- Extremar los cuidados de higiene individual y prestar especial atención a los siguientes:
- La boca. La mucosa se reseca debido al tipo de respiración que presentan, pues suelen mantener la boca abierta. Esta situación es muy incómoda para el paciente. Además, suele haber acumulación de secreciones mucosas en la cavidad que deben retirarse. Debemos humedecer los labios y la boca frecuentemente.
- Las fosas nasales. A veces, se pueden secar y se endurecen las secreciones. En este caso las limpiaremos con una torunda de algodón humedecida con glicerina.
- Genitales. Los limpiaremos con frecuencia ya que el enfermo suele tener incontinencia. La orina y las heces en contacto con la piel son irritantes.
- Cambiar la ropa de la cama las veces que sea necesario. Recuerda que el enfermo suele tener incontinencia y sudar en abundancia.
- Ofrecer la cuña y el orinal a menudo.
- Al administrar los alimentos seremos cautelosos y pacientes porque el enfermo puede presentar dificultad para tragar.
- Durante el tiempo que pasemos con el enfermo hablaremos con un tono de voz normal. ¡Mucha prudencia con los comentarios! Si el enfermo está inconsciente, recuerda que el sentido del oído es uno de los últimos que se pierde.
- Mantener la habitación convenientemente iluminada, pues el sentido de la vista puede estar afectado y el enfermo puede tener miedo a la oscuridad. No obstante, algunos pacientes se sienten muy molestos con la luz. En estos casos le preguntaremos u observaremos sus preferencias.
- En la fase final del enfermo agonizante es conveniente posicionarlo en decúbito lateral para facilitar el drenaje de las secreciones.
Necesidades emocionales:
- Permanecer con el enfermo todo el tiempo que éste necesite.
- Adoptar una permanente actitud de escucha, pero nunca proporcionar falsas esperanzas.
- Mantenerse siempre sereno. Debemos ser comprensivos y, cuando no sepamos qué decir, es preferible mantenerse en silencio.
- Si el enfermo o sus familiares nos preguntan por el curso de la enfermedad, hemos de recordar que no entra dentro de nuestras funciones, con respeto, les contestaremos: “Es mejor que estos temas los hable usted con el médico, yo desconozco ese tipo de información”.
- Mostrar interés en todo momento por el grado de bienestar del enfermo con preguntas como: “¿le duele algo?, ¿se encuentra cómodo?, ¿desea algo?”. Recuerda que el sentido del tacto es de los últimos en perderse, así que cuando nos dirijamos a él procuraremos tocarle o acariciarle la mano, sobre todo cuando esté inconsciente.
- Cada vez que vayamos a realizar algún procedimiento debemos hablar con el paciente y explicárselo: “para que se encuentre más cómodo vamos a….”, “para aliviarle el dolor vamos a….”
Las necesidades espirituales se harán facilitando al enfermo, según sus creencias religiosas, el apoyo que corresponda, estaremos atentos para preparar todo lo que se necesite (vaso, algodón, agua…).
Apoyo al cuidador principal y familia.
La situación de la familia vive caracterizada por un gran impacto emocional condicionado por la presencia de múltiples “temores” o “miedos”. La muerte está siempre presente, de forma poco explícita.
El Auxiliar de Enfermería se debe mostrar en todo momento, seguro, tranquilo, atento, dispuesto, comprensivo y accesible.
La familia del enfermo terminal ingresado, presenta también necesidades físicas, emocionales y sociales, y debemos atenderlas con comprensión y respeto:
- Siempre que esté permitido, debemos facilitar que la familia pueda permanecer todo el tiempo que quiera con el enfermo.
- Respetaremos el derecho de intimidad de la familia junto al enfermo. Por esto, si el enfermo estuviera en una habitación compartida, lo aislaremos con un biombo o cortina.
- Realizaremos nuestro trabajo, incluso delante de la familia, de forma tranquila, rápida y eficiente. Esto hará que la familia perciba que el enfermo está bien atendido.
- Informaremos sobre todos los servicios que le puedan ser útiles (cafetería, teléfonos, capilla, zonas de descanso…).
- El familiar que se quede por las noches con el paciente debe ser atendido en el sentido de acondicionarle un lugar cómodo en la habitación, ofrecerle un refrigerio, interesarse por su estado cuando entremos a la habitación,etc.
- Si la familia pregunta por el estado del paciente, deberemos remitirla al médico (“Es mejor que estos temas los hable con el médico, yo desconozco ese tipo de información,..)
- Si la familia nos pide algunos servicios que no podemos realizar, por ejemplo firmar de testigo en el testamento, comunicaremos inmediatamente la solicitud a nuestro superior.
Aunque en todos estos puntos nos hemos referido a los familiares, no podemos olvidar que los pacientes compañeros de la planta del enfermo agonizante pueden estar muy afectados anímicamente. Es función nuestra apoyarles mediante la presencia, la comprensión, la escucha y el ánimo.
En los pacientes terminales, es necesario, un Plan de Cuidados a seguir, que será individualizado para cada paciente y para cada familia (más aún si se trabaja en domicilio). Estos planes de cuidados, individualizados, incluyen:
- Cuidados de confort, que cubren el bienestar físico y moral del enfermo.
- Cuidados de higiene.
- Actividad física, siempre y cuando las posibilidades del paciente lo permitan, que ayudará a despejar los pensamientos negativos (miedos, angustia), disminuyendo el estrés de la situación y el insomnio (debido al cansancio físico) y hace que el tiempo pase de un modo satisfactorio y ameno, etc.
- Medidas, recomendaciones y técnicas que: ayuden a realizar el reposo adecuado, a conciliar el sueño, a evitar la soledad y les trasmitan confianza.
- Siempre que al paciente le sea posible le estimularemos para que realice las actividades de tiempo libre que más le agraden.
A veces el enfermo se va de alta a casa y son ellos los que tienen que continuar con el tratamiento y los cuidados diarios. Para ello se suele facilitar a los familiares algunas indicaciones, para tal fin:
- Proporcionarles información sobre lo que ha ocurrido, lo que está ocurriendo y, según los casos, lo que se espera que suceda.
- Explicar a todos los miembros de la familia que es beneficioso para el paciente la participación de ellos en los cuidados. Repartir el trabajo entre todos para que no existan sobrecargas.
- Si existe un familiar al cual el enfermo no desea ver o experimenta sentimientos negativos hacia él, debemos evitar en la medida de lo posible que visite al paciente.
- Estimular a la familia a que pase el mayor tiempo posible con el paciente, ya que la presencia de seres queridos hace que se sienta más tranquilo.
- Aconsejar a la familia que exprese sus sentimientos y hable sobre la persona perdida.
- Facilitar a la familia un ambiente tranquilo y agradable para que puedan desahogarse hablando sobre sus temores y esperanzas para el futuro.
- Proporcionar a la familia apoyos religiosos y consejos espirituales, poniéndola en contacto con el sacerdote.
- Informar a la familia de la existencia de grupos de apoyo que pueden ser de gran ayuda.
- Ayudar a la familia a tomar decisiones sobre la compañía funeraria, recogida de pertenencias y traslado de familiares.
- Informar de la muerte del paciente cuando la familia esté reunida. De esta forma podrán ayudarse unos a otros.
- Si la familia no está presente en el momento de la muerte se informará con tacto de los últimos momentos del paciente, evitando los detalles dolorosos, precisando la hora del fallecimiento. También se deben repetir las últimas palabras del difunto si han sido mensajes de afecto o recomendaciones.
La aceptación de la muerte, describe cinco etapas por las cuales pasan la mayoría de los pacientes. El tiempo de duración de cada etapa puede ir desde algunos segundos hasta varios meses, y varía de un paciente a otro:
- Negación y aislamiento: «No puede ser cierto», «se han equivocado». Frente al conocimiento de que su enfermedad es fatal, la mayoría de los pacientes reaccionan rechazando el diagnóstico.
- Rebeldía, ira: «.Por qué yo?», quejas dirigidas hacia sus familiares y al personal sanitario. El paciente se rebela contra la repentina sensación de impotencia para controlar su destino.
- Negociación: El enfermo trata de negociar la situación que lo amenaza con la expectativa próxima de muerte, lanzándose a conseguir, a pactar con cualquier medio una solución desesperada con el fin de cambiar su destino.
- Depresión: A medida que el paciente toma conciencia gradual de que va a morir y no puede hacer nada para evitarlo,aparece un estado de depresión:
- Depresión reactiva. Durante esta etapa el paciente se concentra en cosas del pasado que ha perdido. Se preocupa por su familia, cómo se las arreglará sin él, quién lo reemplazará, etc.
- Depresión preparatoria. Señala la transición entre la lucha por la vida y la aceptación de la muerte. El paciente se muestra más tranquilo y habla poco.
- Aceptación y paz: Durante este proceso, tiene lugar a menudo una separación gradual del paciente del mundo. Esto recibe el nombre de decatexis. Los familiares no comprenden a veces este proceso y lo consideran un rechazo hacia ellos. Es el momento en que el paciente necesita mayor atención por parte del personal sanitario.
Cuidados post mortem.
Los cuidados post mortem son aquellos que se realizan a las personas fallecidas después de que el médico haya certificado su muerte. Tendremos en cuenta que si la muerte constituye un caso judicial (muerte por accidente, circunstancias extrañas…), se anulará el procedimiento de los cuidados post mortem y se cubrirá el cadáver con una sábana sin someterlo a ninguna manipulación para no obstruir la instrucción del sumario.
El Auxiliar debe conocer cuáles son los signos de muerte:
- Cese de la respiración.
- Cese del bombeo cardiaco.
- Desaparición de los pulsos.
- Pérdida total sensitiva.
- Inmovilidad.
Si el fallecimiento no constituye un caso judicial se preparará el cadáver para su traslado. Una vez que el médico ha certificado la muerte del enfermo e informado a la familia, conviene que si ésta lo desea permanezca con la persona fallecida durante un tiempo para manifestar sus emociones. Por eso, antes de realizar el protocolo de cuidados y si en la institución se permite, podemos dejar pasar a la familia. En estos casos debemos:
- Colocar el cuerpo en decúbito supino con las extremidades superiores e inferiores extendidas.
- Mantener la boca del cadáver cerrada, bien colocando una toalla enrollada bajo el mentón, o bien, mediante vendas anudadas alrededor de la cabeza.
- Mantener la cabeza apoyada sobre una almohada para evitar que aparezcan manchas rojoazuladas en la cara del paciente.
- Cerrar los párpados, presionando ligeramente durante uno poco de tiempo con un algodón empapado en alcohol, para conseguir que los párpados no se abran.
- Si el fallecido miccionó o defecó, asearemos el periné.
- Recoger u ordenar la Unidad o Servicio.
Para poder llevar a cabo los cuidados al post mortem es necesario que el rigor mortis (pérdida de elasticidad de los músculos -suele aparecer entre los 15 minutos y hasta las 7 horas desde el éxitus-) no esté instaurado porque la preparación del cadáver se dificultaría.
El material necesario para la preparación del cadáver, es el siguiente:
- Sábana grande o sudario.
- Bolsa para objetos personales.
- Mascarilla.
- Esparadrapo ancho.
- Pinzas de Kocher.
- Bata.
- Vendas.
- Algodón.
- Empapador.
- Bolsa para la lencería sucia.
- Sábanas.
- Material de aseo.
- Tarjetas de identificación.
- Guantes.
- Toallas.
- Gasas.
Los cuidados deben aplicarse guardando la mayor asepsia e higiene por parte de los cuidadores. La muerte no debe afectar a la dignidad del fallecido. El cuidado respetuoso y afectuoso debe ser la norma básica en nuestras maniobras.
El procedimiento a realizar para la preparación del cadáver se detalla a continuación:
- Prepara y coloca a tu alcance todo el material necesario.
- Ponte la bata, los guantes y la mascarilla.
- Retira de la habitación todos los aparatos y objetos que ya no se utilicen y ten presente que posteriormente habrá que limpiarlos.
- Pon la cama en la posición horizontal más alta, retira todas las almohadas dejando únicamente la que está bajo la cabeza. Retira toda la ropa dejando únicamente la sábana bajera y coloca el cadáver en decúbito supino.
- Si habías colocado esparadrapo o venda para mantener la boca del cadáver cerrada, retíralo.
- Si no has cerrado los párpados del paciente, hazlo con algodones empapados en alcohol.
- El DUE retirará todas las vías, sondas, drenajes, catéteres…, colocando apósitos para evitar la salida de sangre en los puntos de aplicación.
- Guardamos las pertenencias del enfermo (ropas, joyas…) en una bolsa correctamente identificada que entregaremos a la familia más tarde.
- Tapona con algodones o apósitos todos los orificios naturales (oído, fosas nasales, boca, vagina y recto) introduciéndolos con unas pinzas de Kocher. De este modo no se manchará la mortaja. En los varones se recomienda anudar una tira de venda de gasa en la parte proximal del pene para evitar la salida de orina que pudiera haber en la vejiga.
- Baña el cadáver procurando eliminar las manchas que tenga la piel y sécalo.
- Coloca las prótesis si las tuviere (oculares, dentales, alguna extremidad…).
- Si hay lesiones en la cara, cúbrelas con gasa y esparadrapo como si de una cura se tratase.
- Sujeta ambas extremidades inferiores a la altura de los tobillos pasando por ellos un esparadrapo o una venda. Coloca una tarjeta de identificación atada al tobillo.
- Coloca ambas manos juntas a la altura del abdomen o del tórax y sujétalas una con la otra con vendas o esparadrapo.
- Sujeta con una venda o esparadrapo el maxilar inferior de modo que la boca quede cerrada.
- Pon el cadáver en decúbito lateral, extiende el sudario y coloca sobre él un empapador a la altura de las nalgas. Devuelve el cadáver a la posición de decúbito supino y ponlo en el decúbito lateral contrario al anterior para acabar de extender el sudario y el empapador.
- Amortaja el cadáver.
- Coloca otra tarjeta de identificación por fuera de la mortaja.
- Recoge todo el material.
- Si la institución lo permite, invita a los familiares que lo deseen a permanecer en la habitación junto al cadáver mientras se prepara su traslado al cuarto mortuorio.
- Traslada el cuerpo desde la cama a la camilla y cúbrelo en su totalidad con una sábana.
- Recoge, limpia y desinfecta el material y el mobiliario de uso del paciente.
Una vez amortajado al paciente se procederá a su traslado al tanatorio. El procedimiento lo llevarán a cabo los celadores con la mayor discreción posible. En la medida de las posibilidades los demás pacientes del servicio no deben notar el traslado. Se entregan las bolsas con las pertenencias a la familia. Deben anotarse los artículos reunidos y la persona a quien se hace la entrega. Se avisará al servicio de limpieza para que procedan al arreglo y desinfección de la habitación y nos aseguraremos de que todo ha quedado en orden y la habitación está lista para ocuparse de nuevo. Por último, registraremos en la historia clínica y en las gráficas correspondientes todos los datos de interés.
El secreto profesional no está solo relacionado con los médicos, sino con todo el personal sanitario de una institución. Hay que ser muy cuidadosos en no desvelar los padecimientos de un paciente y, cuando éste ha fallecido, debemos seguir manteniendo esta actitud.
Técnicas de amortajamiento
El amortajamiento es la técnica por la que se envuelve el cadáver en la mortaja.
Existen diferentes técnicas de amortajamiento, pero las más habituales son dos. En una de ellas la mortaja se extiende en rombo con respecto al cadáver y, en la otra, en rectángulo.
Técnica de rombo:
- Dobla el pico superior de la sábana hacia dentro y a modo de toca sobre la frente del cadáver. Asegura este doblez colocando un esparadrapo en el cuello.
- Envuelve el tórax, el abdomen y las extremidades como se muestra en el dibujo y fija la mortaja con esparadrapos. Ten en cuenta que la mortaja no debe tener arrugas y que los esparadrapos deben quedar a un lado.
- Fija la mortaja alrededor de los tobillos con esparadrapo.
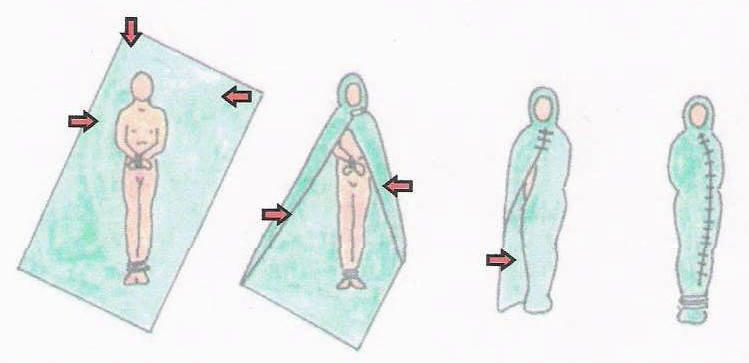
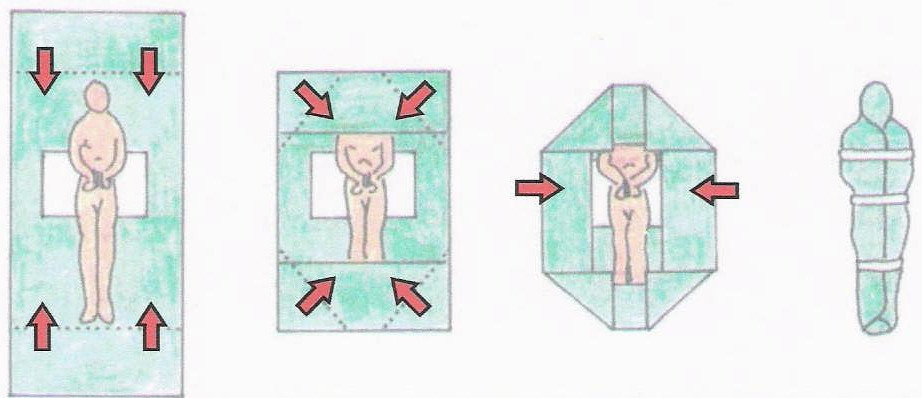
Técnica en rectángulo:
- Pliega la sábana por la zona de la cabeza y de los pies.
- Dobla las cuatro esquinas de la sábana y después los laterales.
- Ata la mortaja con tiras largas de venda o esparadrapos rodeando todo el contorno del cadáver a la altura del tórax, de la cintura y de los tobillos.
Atención a enfermos de toxicomanías: alcoholismo y drogodependencias.
La drogadicción, drogodependencia o toxicomanía hace referencia al consumo no terapéutico de una sustancia que aporta inconvenientes al propio individuo, a los demás o a ambos. Se trata de un estado de intoxicación periódica o crónica producida por el uso repetido de la droga. El individuo que la consume se siente impulsado a seguir consumiéndola a pesar de que le ocasiona un deterioro físico, psíquico y social. Llega un punto en el que ya no es libre para decidir detener o proseguir su consumo.
La atención al enfermo de toxicomanías debe ser contemplada desde un punto de vista global, teniendo en cuenta los aspectos biológicos, psicológicos, sociales y la interrelación entre ellos.
Las funciones en la atención al paciente toxicómano, en general, podrían ser:
- Detección sistemática y precoz de pacientes drogodependientes, bien directamente o a través de sus familiares, amigos, etc.
- Información veraz y orientación, explicando al paciente y/o su familia las características de su enfermedad e informando de los riesgos que supone su hábito tóxico así como la forma de prevenirlo.
- Facilitar al drogodependiente el reconocimiento de su problema y las necesidades de atención que precisa.
- Intentar disminuir la carga de ansiedad y preocupación que tanto al paciente como a la familia le produce su toxicomanía.
- Valorar el estado orgánico del drogodependiente con un seguimiento apropiado del mismo.
- Proporcionar una atención en las situaciones urgentes derivadas del consumo tóxico.
- Motivar al paciente para que abandone la drogodependencia informándole de los mecanismos y recursos disponibles, así como de los posibles tratamientos a seguir, ayudándole a escoger el más apropiado para su caso.
- En caso de que el paciente no desee abandonar su toxico-dependencia, se le propondrán pautas alternativas que comporten menor riesgo.
- Colaborar en el diseño y actuación de los programas de rehabilitación y reinserción social.
- Realización de programas de educación sanitaria y prevención de drogodependencias.
La definición de estos términos nos servirá en la compresión de este tema:
La droga o sustancia tóxica sería toda sustancia que, introducida en un organismo por cualquier mecanismo o vía de administración, es capaz de producir una modificación en la conducta del individuo.
La Intoxicación, son los cambios físicos y psíquicos producidos por el uso de una sustancia psicoactiva y que desaparecen al disminuir la concentración de la sustancia en el organismo.
La Tolerancia, es la propiedad que tienen las drogas de provocar que el organismo se adapte a la administración repetida de esta sustancia. La misma cantidad de droga produce paulatinamente un efecto menor y por esta razón el drogadicto necesita ir incrementando la cantidad utilizada para conseguir los efectos que consiguió al iniciarse en su uso.
El Síndrome de abstinencia es, cuando, tras un período de no ingestión, el organismo requiere el tóxico produciendo una serie de perturbaciones físicas y a veces dolores intensos. Junto con la intoxicación y la sobredosis, es la causa principal de consulta sobre drogodependencias en urgencias de Atención Primaria y Especializada. El “mono” de los heroinómanos, el “delirium tremens” de los alcohólicos o el insomnio de los adictos a los hipnóticos, son un buen ejemplo.
Desde un punto de vista terapéutico las drogas se clasifican en siete grupos según sus características farmacológicas:
- Opiáceos: opio, morfina, heroína y derivados sintéticos.
- Psico-estimulantes mayores: cocaína, anfetaminas.
- Depresores del Sistema Nervioso Central (SNC): alcohol etílico, barbitúricos, benzodiacepinas, metacualona.
- Cannabis: hachís, marihuana.
- Alucinógenos: dietilamina del ácido lisérgico (LSD), psilocibina, mescalina, peniciclidina.
- Solventes: benceno, tolueno, acetona, tricloroetileno, éter, óxido nítrico.
- Psico-estimulantes menores: tabaco (nicotina), cola, khat, cafeína.
Alcoholismo.
En la sociedad actual no hay un conocimiento objetivo del uso y el abuso del alcohol. Este tipo de droga está más permitida en la sociedad y debido a que las personas beben en un ambiente social no se piensa que se puede llegar a depender del alcohol. No hay conciencia de la enfermedad, y cuando se produce, se considera más un vicio, y, que, en muchos de los casos, es intratable.
Es un problema grave por varias circunstancias:
- Por ser la toxicomanía más frecuente, que más problemas da, con peores consecuencias y que más gastos da a la Administración.
- Incrementa la frecuencia tanto de hombres como de mujeres, además disminuye la edad de comienzo para consumir alcohol (unos 12 años).
- El alcoholismo incrementa el número de otras poli-toxicomanías, ya que es raro que cuando se consumen otras drogas no se consuma alcohol.
- Con frecuencia aparece asociado su consumo al de ciertos fármacos, sobre todo psicotrópicos, estimulantes y tranquilizantes.
- También interviene la propaganda, que realza su valor.
Criterios diagnósticos para la dependencia y el abuso del alcohol.
Dependencia del alcohol. Al menos se deben dar 3 de los siguientes casos:
- Consumo frecuente de alcohol en grandes cantidades o por un período mayor del pretendido por la persona.
- Deseo persistente de uno o más esfuerzos no exitosos por interrumpir o controlar el consumo de alcohol.
- Pasar gran parte del tiempo en actividades necesarias para conseguir alcohol, consumirlo o recuperarse de sus efectos.
- Intoxicación o síntomas de abstinencia frecuentes cuando se espera que cumpla las obligaciones principales de rol a nivel laboral, escolar o del hogar.
- Importantes actividades sociales, ocupacionales o recreativas a las que se renuncia o que se reducen a causa del consumo del alcohol.
- Consumo continuado de alcohol a pesar de saber que tiene un problema social, psicológico o físico recurrente que es causado o exacerbado por el consumo de alcohol.
- Marcada tolerancia: necesidad de aumentar significativamente las cantidades de alcohol de cara a lograr la intoxicación o efecto deseado con el consumo continuado de la misma cantidad.
- Síntomas de abstinencias característicos.
- Ingesta frecuente de alcohol para aliviar o evitar los síntomas de abstinencia.
- Se considera que una persona tiene dependencia al alcohol cuando alguno de los síntomas del trastorno ha persistido al menos durante 1 mes o han ocurrido de forma repetida en un largo período de tiempo.
Abuso del alcohol. Un patrón inadaptado de consumo de alcohol está indicado por al menos uno de los siguientes supuestos:
- Consumo continuado a pesar de conocer que tiene un problema social, ocupacional, psicológico o físico persistente o recurrente que es causado o exacerbado por el consumo de alcohol.
- Consumo recurrente en situaciones en las que el consumo es físicamente arriesgado para su salud.
- Algunos síntomas del trastorno han persistido durante al menos 1 mes, o han ocurrido repetidamente durante un largo período de tiempo.
- Nunca satisface los criterios de dependencia del alcohol.
Uno de los diferentes instrumentos utilizados para el diagnóstico del alcoholismo es el cuestionario CAGE:
- Alguna vez ha creído que debería usted dejar de beber?
- Algunas personar le molestan al criticar su hábito de beber?
- Alguna vez se ha sentido mal o culpable pos su costumbre de beber?
- Alguna vez lo primero que ha hecho al levantarse por la mañana ha sido tomar un trago para estabilizar sus nervios o para librarse de una resaca?.
Dos o más respuestas positivas se asocian con una sensibilidad mayor del 80%.
Algunos de los cuadros clínicos más frecuentes, con sus características, son:
- Intoxicación aguda (embriaguez)
- Embriaguez patológica:
- Excitomotora.
- Alucinatoria.
- Delirante:
- Autodenuncia.
- Megalomaníacos.
- Celos.
- De persecución.
- Intoxicación crónica, -IAC- Síndrome de Impregnación Alcohólica Crónica:
- Hábito.
- Trastornos psíquicos:
- Trastornos de la afectividad.
- Modificaciones del carácter.
- Trastornos en la esfera cognitiva.
- Trastornos físicos:
- Sistema nervioso.
- Aparato cardio-respiratorio.
- Aparato digestivo.
- Trastornos mentales:
- Delirio alcohólico subagudo. Caracterizado por trastornos de la conciencia:
- Aparece un estado de confusión nocturna.
- Delirio onírico: aparecen alucinaciones de todo tipo.
- Síntomas somáticos:
- Sudoración profusa.
- Lengua seca
- Polipnea
- Temblor distal
- Hepatomegalia
- Subictericia
- Agudos: Semejante al deliro subagudo, pero con los síntomas más intensos. Existe hipertermia (40-41 o) difícil de controlar y de bajar, acompañada de deshidratación y desorientación temporo-espacial.
- Delirio alcohólico subagudo. Caracterizado por trastornos de la conciencia:
El alcohólico crónico va a llevar a un deterioro progresivo, similar al de las demencias fisiológicas. Esta demencia no es completamente definitiva, si el paciente quiere dejar el alcohol y lo deja completamente, al cabo de un tiempo este deterioro puede regresar.
El enfermo debe acudir voluntariamente a reclamar el tratamiento y debe estar dispuesto a abandonar total y absolutamente la bebida. Si iniciamos el tratamiento en un paciente que no acude voluntariamente a solicitar el tratamiento y que no esta dispuesto a dejar la bebida, es perder el tiempo.
El tratamiento para la cura del alcoholismo crónico conlleva una serie de fases:
- En un primer momento es la abstinencia (desintoxicación)
- Después, el tratamiento de la apetencia alcohólica.
- La cura de sostenimiento.
- La post-cura de seguridad.
Abstinencia. Consiste en quitar total y absolutamente la ingesta de alcohol, de tal manera que este tratamiento conlleva pocos días, unos 7-10. Conviene la hospitalización del paciente por los problemas que puede dar el síndrome de abstinencia.
Tratamiento de la apetencia alcohólica. También llamada cura de intolerancia, sensibilización o repugnancia al alcohol. Así si le apetece beber, el alcohol le produce asco y lo rechaza.
Cura de sostenimiento. Consiste en sostener al paciente abstemio. Se suele hacer con psicoterapia, que puede ser de varios tipos:
- Individual: Se informa al paciente sobre la terapia intentando que adquiera responsabilidades, hacer ver que sus excusas no son validas.
- De grupo: con ex alcohólicos. dá buenos resultados porque unos se apoyan en otros.
- Familiar: fundamentalmente deben participar los cónyuges.
Post-cura de seguridad. Es el tratamiento de control para que el paciente siga abstemio, se trata de conseguir que tenga una abstinencia total y absoluta hacia el alcohol.
Los tratamientos de deshabituación, psicoterapia individual y de grupo, políticas de inserción social y laboral, medidas de prevención, en general, y promoción de la salud a través de la educación sanitaria son fundamentales en el tratamiento de estos pacientes y en la atención a las familias.
Las asociaciones de diversos grupos de alcohólicos, como alcohólicos anónimos, tienen gran importancia porque ejercen gran re-captación de alcohólicos, y también son importantes porque ayudan a que no haya recaídas.
Desde el punto de vista de los cuidados de enfermería debe considerarse al enfermo alcohólico como un paciente que necesita apoyo y ayuda desde distintas esferas: física, psicológica y social, así como desde diferentes ámbitos: sanitario, familiar, laboral, social, etc.
Drogodependencias.
Las drogas se han convertido en un fenómeno social, y de lo que depende para que una persona consuma, o no, drogas es:
- Opinión que tenga sobre las drogas.
- Ambiente donde reside.
- Sistema de valores d) Educación.
- Clase de información que recibe sobre las drogas.
- De su personalidad
El proceso de dependencia, comienza muchas veces por la simple curiosidad o por que se considera un juego. También por aburrimiento, desconocimiento y desmotivación, por hastío y nihilismo, incluso por desinterés y pasotismo.
Tipos de dependencia:
- Psíquica: necesidad reiterada de tomar una droga, con el fin de obtener una sensación placentera y satisfacción o para evitar un malestar.
- Física: la supresión del consumo conlleva una serie de síntomas físicos denominados el síndrome de abstinencia o mono.
- Social: es por obligación social, dentro del grupo, de consumir drogas. Es la presión que el grupo social ejerce sobre el individuo para que consuma drogas.
Algunos de los síntomas que, cuando aparecen, pueden indicar un posible uso de drogas, son los siguientes:
- Disminución del rendimiento laboral o escolar.
- Cambios de amistades, costumbres y horarios habituales.
- Perdida de interés por las cosas que tenían antes.
- Cambio del estilo de vida.
- Abandono de la higiene personal, vestimenta.
- Uso de gafas de sol u oscuras y de prendas de manga larga.
- Pequeños o grandes hurtos.
- Deterioro del comportamiento social.
- Cambios de humor, irritabilidad, apatía.
- Adelgazamiento, perdida del apetito, tinte sub-ictérico, afectaciones dermatológicas.
- Escalada de efecto consumista y del pase.
- Están agresivos y ansiosos.
- Empobrecimiento afectivo con indiferencia afectiva hacia todo, incluso pueden llegar a cuadros depresivos.
- Deterioro de las relaciones interpersonales.
- Alteración del ritmo del sueño.
- Alteraciones o déficit de las capacidades cognitivas, sobre todo de la atención, memoria y concentración.
Tratamiento de las drogodependencias.
La Ley 9/1998, de 22 de julio, sobre prevención, asistencia e inserción social en materia de drogodependencias, es el instrumento de actuación de la Administración Autónoma Canaria ante este problema.
Los toxicómanos son pacientes de difícil trato. Cuando aparecen por la consulta suele ser para exigir medicación o una cura inmediata de su dependencia aunque lleven años de evolución.
Hay que derivarlos a un centro especializado y a posteriori desde el servicio de Atención Primaria, efectuar un correcto seguimiento del caso.
Aunque sean pacientes difíciles no hay que olvidar que presentan múltiple y grave patología somática. Una vez en tratamiento, su actitud suele cambiar, tornándose colaboradores y agradecidos ante cualquier manifestación de interés del equipo de Atención Primaria.
El tratamiento tiene distintas fases:
- Fase de motivación: antes de nada debemos probar la motivación que tiene el drogadicto para el abandono absoluto de las drogas, a partir del cual se plantea el tratamiento posterior. Seria un error comenzar un tratamiento si no hay motivación, además el paciente debe ir de forma voluntaria.
- Desintoxicación: es el inicio del tratamiento. Se interrumpe el consumo de drogas y se desintoxica al paciente. Es una fase breve de unos 8 o 10 días. En principio se debe hacer en régimen hospitalario, no es nada aconsejable hacerlo de forma ambulatoria, solo se hará así cuando el paciente esta muy motivado.
- Rehabilitación: es la fase mas dura. Se prepara al drogadicto para su incorporación a la sociedad. Es una fase muy prolongada en el tiempo (1 año o más). Es aquí donde pueden surgir las recaídas. Esta rehabilitación debe hacerse en todos los aspectos: social, familiar y laboral.
Este tratamiento es complejo y difícil, ya que el drogadicto no suele ir a pedir auxilio. Se necesita mucho apoyo.
Estas son las medidas de prevención para las drogodependencias, con las actuaciones que se recomiendan, en las diferentes áreas:
- En el área escolar: Es preciso que antes de los doce años se facilite información continuada y educación sobre las toxicomanías, a los jóvenes. La persona más adecuada, para ello, es el profesor, que estará apoyado por profesionales sanitarios de los Equipos de Atención Primaria. Se necesitan programas educativos dirigidos a la juventud que informen de los efectos negativos del consumo de drogas y de los peligros sociales y personales, sin asustar ni moralizar.
- En el área familiar: Hay que favorecer la comunicación intrafamiliar, potenciar el dialogo de padres e hijos, los padres tiene que adoptar una actitud comprensiva y de apoyo, sabiendo estar presentes cuando los hijos los necesiten. Es necesario que los padres muestren una actitud negativa frente al consumo de drogas.
- En el área social: Actividades policiales y legales para limitar al aprovisionamiento de droga, persiguiendo y reprimiendo el trafico de drogas. Campañas publicitarias y actuaciones generales contra el consumo. Planificación del ocio de la juventud, potenciando actitudes deportivas, culturales y laborales. Apoyar y sostener a las organizaciones juveniles.
- En el área sanitaria, aparte de la atención específica, se requiere abrir los centros a la información, apoyo y consejo de la población interesada. Preparar al personal sanitario, aumentando los equipos de calle para la detención precoz, crear centros de rehabilitación, fomentar la salud mental infantil y juvenil.
Atención al paciente de salud mental.
Las enfermedades mentales son frecuentes y los estados más leves son aun más frecuentes. Las enfermedades mentales severas y persistentes son menos frecuentes. La inmensa mayoría de las personas que sufren de trastornos mentales siguen desempeñándose en sus vidas diarias aunque con diversos problemas.
El auxiliar de enfermería integrado en los servicios de salud mental deberá aplicar los cuidados, según las necesidades biopsicosociales del paciente con trastornos psíquicos o toxicómano, siguiendo el procedimiento establecido en los protocolos de la Institución, y, se encargará de realizar el control de los recursos materiales y la organización de la unidad/servicio.
Funciones especificas del Auxiliar de Enfermería del Equipo de Salud Mental Comunitario:
- Información al usuario, acogida y canalización de la demanda asistencial hacia los restantes miembros del equipo, en colaboración con el personal administrativo.
- Atención específica a los pacientes acogidos a los programas de pisos, pensiones, hogares y otros centros de acogida.
- Colaboración con el DUE en las funciones propias de enfermería, tanto en la USM como en el domicilio del paciente o en otros dispositivos comunitarios.
- Participación directa en la elaboración, ejecución y evaluación de los programas de la USM, así como en la confección de las diferentes memorias.
Actuación del auxiliar de enfermería ante las urgencias psiquiátricas.
Los cuadros psiquiátricos con carácter de urgencia se pueden limitar a aquellos casos donde realmente sea necesario el ingreso del paciente. Las urgencias psiquiátricas que requieren ingreso están motivadas por la necesidad inicial de parar una situación de riesgo tanto para el paciente como para los que le rodean.
Estas situaciones las podemos resumir en:
- Cuadros de agitación psicomotriz.
- Cuadros delirantes, en los que la afectación de la percepción de la realidad puede llevar al paciente a situaciones peligrosas.
- Cuadros depresivos, con un componente de ideación suicida.
- Episodios confusionales con desorientación temporoespacial, pérdida del contacto con la realidad, alucinaciones, …
Cuadros de agitación psicomotriz.
La agitación psicomotriz no es una patología en sí, sino, un signo asociado a diversas patologías (consumo de tóxicos, ideas delirantes “el paciente piensa que le van a hacer daño o tiene miedo”, y, su respuesta es un cuadro de agitación que rara vez cede con razonamientos.
Ante la llegada de un paciente agitado debemos efectuar una serie de medidas encaminadas a evitar lesiones en el paciente hasta que éste sedado, por lo que colaboraremos con el personal de Enfermería, que basará su actuación en las indicaciones médicas, en la aplicación de las observaciones del siguiente cuadro:
- informar el paciente de las medidas que vamos a tomar y explicarle que es para evitar riesgos de lesiones.
- retirar objetos punzantes, gafas, prótesis, cinturones y objetos superfluos de la habitación.
- aplicar sujeción mecánica si es preciso. Siempre de ambas manos y pies no dejando las extremidades libres hasta su sedación. La sujeción mecánica debe ser consultada previamente al médico y debe efectuarse con material adecuado para tal fin y si no es así con el uso de vendas siempre reforzadas con materiales suaves como el algodón para evitar quemaduras por abrasión al forcejear.
- ayudar al enfermero en la aplicación del tratamiento prescrito (normalmente vía IM o IV) cuanto antes para lograr su sedación.
- restringir los estímulos (ruidos, luz, temperatura agradable).
- recoger las pertenencias y objetos personales del paciente para entregárselos a la familia.
- informar a los servicios auxiliares (cocina, lencería, etc) del nuevo ingreso y asegurarnos de que el paciente no lleva dietas especiales (diabetes, colesterol, etc) y si es así ponerlo en conocimiento de la cocina.
- una vez el paciente se encuentre mas relajado y si no ha sido posible, darle una ropa adecuada y proporcionarle alimento o líquidos si lo precisa.
- garantizar la seguridad del paciente, por lo que tener un control permanente del paciente durante su cuadro de agitación es esencial así como el detectar signos o sintamos que puedan surgir (convulsiones, cianosis, fiebres altas, contenidos delirantes, dolor, etc).
- importante registrar y comunicar la información obtenida de la observación del paciente al enfermero y al médico.
Cuadros delirantes.
En la mayoría de los procesos psicóticos y en cuadros tóxicos el paciente “vive una realidad distinta de la nuestra” pudiendo tener reacciones bruscas, violentas o inesperadas.
Observaciones a tener en cuenta en el ámbito de actuación del Auxiliar:
- A veces sirve de ayuda conocer el delirio del paciente para que nuestra actuación no lo potencie ya que en ningún momento hay que debatir o discutir sobre su delirio porque los razonamientos sobre el no sirven de nada.
- Por el contrario centrar o ubicar al paciente en quien es, donde esta, conocernos por nuestro nombre y conocer el servicio donde esta ingresado, haciendo que no deje de tomar contacto con la realidad que lo rodea puede ser beneficioso.
- Conocer las situaciones que detonan su delirio nos servirá para no activarlas conversando o mencionándolas y si es necesario hablar de eso, siempre hacerlo desde un contexto de la realidad y no “seguirle la corriente”.
- El paciente debe ser desvinculado el menor tiempo posible de su familia y de su ambiente, colaborando en la recepción de visitas en cuanto el medico lo considere oportuno.
- Evitar situaciones de riesgo como proporcionarle cubiertos potencialmente peligrosos en las comidas por lo que el uso del material desechable nos facilitara las cosas.
- A veces es conveniente que el paciente vea como abrimos la botella de agua o el yogurt así como la medicación ya que sino podemos potenciar ideas de envenenamiento el paciente presenta ese delirio.
- En ocasiones cuchichear o chismorrear cerca del paciente puede hacerle pensar que estamos hablando de él por lo que potenciamos los pacientes con ideas de referencia.
- Podemos encontrarnos diversas situaciones sobre los pacientes similares a las mencionadas por lo que debemos de tener claro un plan de actuación sobre cada paciente y aplicarlo de una forma natural sin forzar situaciones haciendo que le paciente se sienta cómodo.
- Es importante ocupar el tiempo de ingreso del paciente en actividades sobre todo de tipo manual o físico y en menor medida en actividades intelectuales.
- En la medida que el paciente no presente situaciones de riesgo debemos evitar hacer al paciente dependiente del servicio pero si hacerle ver que debe cumplir unas normas generales, (horario de comidas, duchas visitas salas de fumadores,…).
Cuadros depresivos. (Ideación suicida).
Un paciente que presenta un cuadro depresivo pasa por una etapa de sufrimiento y desesperanza ante la vida que en muchos casos le lleva a pensar en el suicidio como única salida de su situación.
La depresión reactiva o exógena está ligada a una serie de hechos frustrantes que le han ocurrido al paciente en su vida.
En la depresión endógena, el cuadro depresivo va unido a una nula autoestima, una negación total hacia todo, donde los razonamientos sirven de poco.
Debemos tener en cuenta las siguientes observaciones:
- Los pacientes depresivos suelen hablar poco, pero aun así es importante que se sientan escuchados.
- Es importante no dramatizar la situación, y la labor del auxiliar no debe incluir la investigación del caso, ni tampoco, hacerle preguntas relacionadas con sus ideas.
- Debemos entablar una relación normal, mostrándonos comunicativos, y dando la sensación de que estamos siempre dispuestos a escucharlos.
- La prevención de lesiones es una de nuestras funciones más importantes controlando todo lo que pueda resultar nocivo (objetos cortantes = cubiertos, cristales de gafas, vasos, muelles de camas; productos cáusticos = lejías, jabones, antisépticos; otros = ventanas, tomas de corriente, cinturones, etc.)
- El paciente debe entender nuestro respeto por su estado pero también por la vida y estas medidas están destinadas a preservarla.
- La habitación del paciente no debe presentar riesgos donde el paciente pueda cortarse o colgarse.
- Hay muchas mas formas de suicidio que medidas podamos tomar, por lo que la medida más eficaz es nuestra presencia a su lado.
- A veces esta indicado que el paciente duerma en una habitación compartida, ya que la soledad en muchas ocasiones puede potenciar el suicidio.
- Es importante recalcar al paciente, que aunque no esta en condiciones de entenderlo esto es una etapa pasajera de su vida.
- No es conveniente el exceso de visitas, pero sí ayuda la presencia de las personas más allegadas al paciente siempre con el consentimiento de éste y del médico.
- Controlar la ingesta y potenciar los hábitos higiénicos del paciente ya que de alguna manera van a estar mermados o anulados.
- Una excesiva demostración de vitalidad por nuestra parte solo empeora las cosas, comentarios como “pero si la vida es bella” “es una cobardía matarse” no ayudan en absoluto.
- Es importante potenciar los pequeños logros del paciente, haciéndole darse cuenta de sus progresos.
Episodios confusionales.
Este tipo de episodios generalmente son de carácter orgánico, dándose en demencias, abusos de tóxicos, afectaciones neurológicas graves,… el paciente no sabe donde se encuentra, tanto en espacio, como en tiempo, en ocasiones, existen pérdidas de memoria o cierta obnubilación en la conciencia, falsos reconocimientos de las personas y cosas que le rodean e incluso alucinaciones.
En estados confusionales graves, en estadios agudos, a veces, es necesario recurrir a la sujeción mecánica hasta que el paciente se tranquilice. Esto implica seguir las medidas del paciente con agitación psicomotriz bajo sujeción mecánica.
Algunas consideraciones que debe tener en cuenta el Auxiliar, en estos casos, son:
- En casos mas leves que el paciente pueda deambular por el servicio tendremos cuidado de quitar obstáculos y ejercer un cierto control en las duchas por el riesgo de caídas.
- La presencia de relojes y calendarios así como la lectura del periódico del día hacen que el paciente tenga argumentos para centrarse en tiempo y espacio.
- Es esencial el control de: las constantes, la ingesta, -sobre todo de líquidos- las eliminaciones y observar los cuidados de hábitos alimenticios e higiénicos.
- No perder el contacto con sus familiares y amigos, de forma que le sea más fácil recordar.
- Es importante detectar cualquier síntoma añadido, por que los cuadros confusionales pueden ir ligados a cuadros orgánicos diversos, y ponerlo en conocimiento de la enfermera y el médico.
En la actualidad la terapia psicoanalítica ortodoxa cada vez se utiliza menos, debido principalmente a la larga duración del tratamiento (puede durar años). En su lugar han surgido las denominadas terapias psicodinámicas breves, centrándose sólo en algún aspecto o problema concreto y no tratando de “reconstruir la personalidad en su totalidad. Además el paciente se compromete a realizar una serie de actividades entre una sesión y otra para practicar lo aprendido.
El objetivo de las terapias conductuales es la extinción o reducción de una conducta inapropiada que perjudica al sujeto o bien la implantación de una conducta deseable que no estaba presente en su repertorio conductual.
En las terapias cognitivas el objetivo de tratamiento es siempre la conducta del sujeto, ya sea encubierta o manifiesta. Pero la diferencia con las terapias conductuales es que se orientan a identificar y modificar las cogniciones desadaptativas para lograr el cambio conductual.
Atención y cuidados del anciano.
Actualmente, debido al incremento de la esperanza de vida, cada vez hay más personas ancianas. Se estima que de todos los ancianos el 60 % son independientes. Del 40 % restante una gran parte de ellos son ligera o medianamente dependientes y, una pequeña parte, son bastante dependientes.
La Geriatría es la rama de la Medicina que se ocupa de los ancianos sanos y enfermos en aspectos preventivos, diagnósticos, terapéuticos y sociales.
Los ancianos necesitan ayuda de muchos profesionales (Geriatras, Enfermeros, Auxiliares, fisioterapeutas, psicólogos, asistentes sociales….). Todos los profesionales tienen un objetivo común: prevenir la aparición de problemas que puedan interferir para poder llevar una vida sana.
Debemos tener en cuenta que, a veces, la edad cronológica (años vividos) no coincide con la edad fisiológica (cambios en la capacidad de funcionamiento).
Nos podemos encontrar con individuos de 72 años cuyos cambios físicos y psíquicos apenas son perceptibles: hacen algún deporte, son absolutamente independientes, conducen, etc. Por lo tanto, cualquier plan de atención deberá basarse, fundamentalmente, en la edad fisiológica del individuo.
Podemos afirmar es que cuando envejecemos se producen una serie de modificaciones en la estructura y funcionamiento de nuestro cuerpo.
Estas modificaciones aparecen como consecuencia del paso del tiempo sobre nosotros, se ha comprobado que en un anciano:
- Disminuye el número total de células.
- Se pierde agua intracelular y sales minerales.
- Se retrasa la multiplicación y el crecimiento celular.
- Disminuye el peso y el volumen de los órganos y tejidos.
- Aumenta el tejido adiposo.
Ya hemos visto los cambios generales en el envejecimiento. A continuación mostramos un cuadro con las manifestaciones más llamativas, de los cambios que se producen en los órganos tejidos y aparatos para obtener una idea general y, poder comprender qué cuidados necesitan los ancianos.
| Órganos, tejidos, y aparatos | Cambios | Manifestaciones |
|---|---|---|
| SENTIDOS | Atrofia de la lengua y disminución de los receptores Degeneración del nervio olfatorio Disminución del campo visual y de la agudeza Disminuye la secreción de lágrimas Degeneración del nervio auditivo Disminuye la elasticidad del tímpano | Disminuyen las funciones de los sentidos (vista, oído, olfato, gusto y tacto) |
| PIEL Y ANEJOS | Disminuye elasticidad Disminuye hidratación Disminuye vascularización Atrofia de las glándulas sebáceas y sudoríparas Disminuye el crecimiento del cabello Aumenta el vello facial (mujeres) Las uñas de las manos presentan estrías Se endurecen las uñas de los pies | Piel seca y quebradiza Cabello frágil y seco Uñas frágiles y quebradizas en las manos y duras en los pies |
| MUSCULATURA ESQUELÉTICA | Disminuye la masa Disminuye la fuerza Disminuye el tono | Disminuye la actividad física |
| HUESOS Y ARTICULACIONES | Disminuye la mineralización Disminuye la elasticidad y flexibilidad Disminuye la hidratación de los cartílagos | Disminuye la talla Aumenta la cifosis dorsal Rigidez en las articulaciones Deformación articular |
| APARATO CARDIOVASCULAR | Deterioro de las válvulas venosas Disminuye el peso y volumen del corazón Disminuye el flujo sanguíneo. Disminuye la elasticidad de los vasos. Disminuye el número de contracciones cardiacas. | Disminuye el riego sanguíneo a todos los órganos Disminuye la frecuencia cardiaca Aumenta la tensión arterial Disminuye la temperatura corporal Tendencia a las varices. |
| APARATO RESPIRATORIO | Disminuye el número de alvéolos Disminuye la elasticidad pulmonar Disminuye el intercambio de gases alvéolo-capilar. | Disminuye la función respiratoria Acúmulo de secreciones |
| APARATO DIGESTIVO | Disminuye la secreción de saliva Pérdida de piezas dentarias Disminución de movimientos peristálticos Disminuye el tamaño del hígado Atrofia de las mucosas Disminuye la secreción de jugos | Dificultad en la masticación e insalivación. Enlentecimiento de todas las funciones digestivas |
| APARATO URINARIO | Disminuye el peso y el volumen de los riñones Disminuye el número de nefronas Disminuye el tono de la vejiga | Incontinencia o retención urianal. |
| APARATO GENITAL | Aumenta el tamaño de la próstata Disminuye el tamaño de los testículos Atrofia de la mucosa vaginal Acortamiento de la vagina Disminuye el tamaño de los ovarios | Dificultad para comenzar a orinar (varones) Sequedad de mucosas genitales |
| SISTEMA ENDOCRINO | Disminuye la producción de hormonas Disminuye la respuesta de los órganos diana a la acción de las hormonas | Menopausia y andropausia Hiperglucemia |
| SISTEMA NERVIOSO | Disminuye el tamaño y el peso del cerebro Disminuye el número de neuronas El impulso nervioso se enlentece Degeneración de las fibras nerviosas | Disminuye la memoria reciente Disminuye la actividad intelectual. Alteraciones del sueño. Disminuyen los reflejos Disminuye la coordinación motora |
Para poder dar una respuesta adecuada a las necesidades de los ancianos que atendemos es preciso conocerlas y saber qué es capaz de realizar por sí solo y, lo que no. Los cuidados que nosotros aportemos deberán adaptarse a cada individuo.
Por esto es indispensable que seamos buenos observadores. Conociendo su estado físico sabremos lo que el anciano puede hacer, y, conociendo su estado psíquico, sabremos, lo que quiere hacer, a partir de aquí fomentaremos en todas sus necesidades su independencia y autoestima.
Los ancianos se alejan de la enfermedad manteniendo las actividades de la vida diaria, desarrollando sus aficiones, relacionándose con otras personas, etc, si no pueden hacerlo todo, hay que enseñarles y facilitarles medios para sacarle partido a sus limitaciones.