Concepto y Prevención de las Úlceras por Presión
Llamamos úlceras por presión a esas llagas tan desagradables, dolorosas e incómodas que presentan los pacientes encamados o inmovilizados durante largos períodos. Constituyen uno de los problemas de salud principales con los que se encuentran los equipos de enfermería de las instituciones sanitarias y los familiares de pacientes encamados en su domicilio, debido a las enormes repercusiones socioeconómicas y sanitarias que conllevan.
Las úlceras por presión son heridas o lesiones de la piel en las que, ésta pierde su integridad (es decir, se rompe) debido a un insuficiente aporte de oxígeno y nutrientes, y que se producen por la presión continua del tejido sobre planos.
Entendemos que la integridad de la piel se pierde desde que la lesión rompe completamente la epidermis.
La presión capilar normal está entre 16-33 mmHg., cualquier presión externa puede producir cambios degenerativos en los tejidos, ocasionando las lesiones.
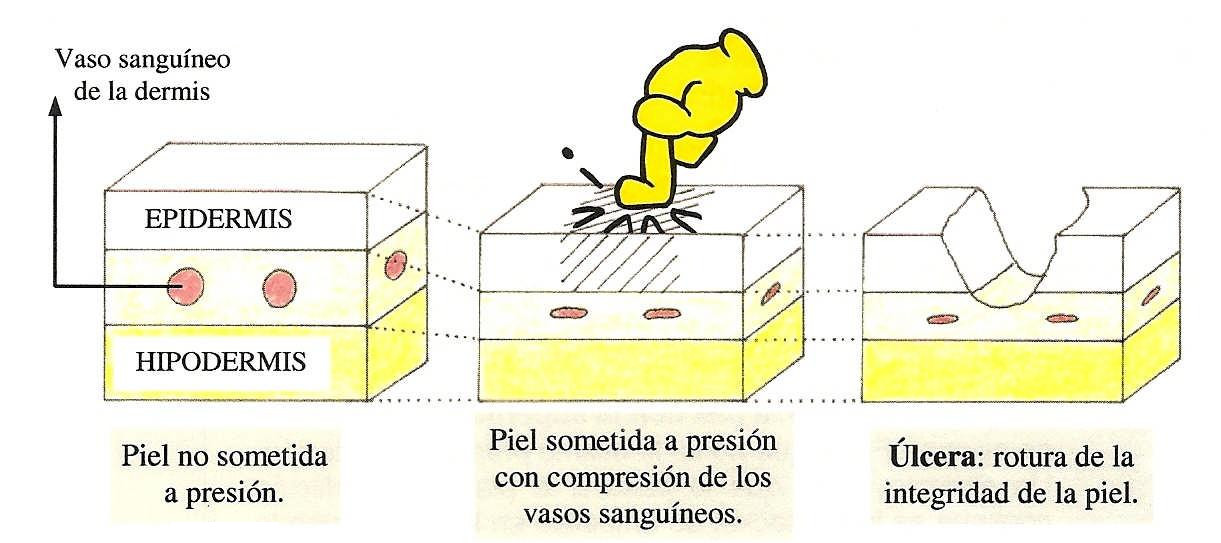
Actualmente se está dejando de usar el término “úlceras por decúbito” sustituyéndolo por el término úlceras por presión ya que el decúbito no es la única postura que produce la lesión ni tampoco es la más lesiva. «Ulceras por presión» indica mejor cómo se producen estas lesiones y los mecanismos preventivos a llevar a cabo (evitar la presión).
Para valorar úlceras por presión se suele utilizar la escala de Norton. En esta escala se valoran 5 parámetros. Cada parámetro se puntúa de 1 a 4 de modo que la puntuación máxima sería de 20 y la mínima de 5.
| Estado General | Estado Mental | Actividad | Movilidad | Incontinencia |
|---|---|---|---|---|
| 4. Bueno | 4. Alerta | 4. Capaz de andar | 4. Completa | 4. No incontinente |
| 3. Regular | 3. Apático | 3. Necesita ayuda para andar | 3. Ligera limitación | 3. Ocasional |
| 2. Malo | 2. Confuso | 2. Utiliza silla de ruedas | 2. Muy limitada | 2. Urinaria |
| 1. Muy malo | 1. Estuporoso | 1. Encamado | 1. Inmovilizado | 1. Urinaria y fecal |
Una puntuación de 12 o inferior en la escala de Norton, estamos ante una persona con alto riesgo de aparición de úlceras por presión (posiblemente esté en proceso de formación).
Una puntuación de 14 o menos en la escala de Norton, indica que existen posibilidades de formación de úlceras por presión.
Otras escalas en uso para valorar los riesgos de padecer úlceras por presión es la escala de Braden. Los parámetros que se miden en esta escala son seis:
- Percepción sensorial.
- Humedad.
- Actividad.
- Movilidad.
- Nutrición.
- Fricción y roce.
Una puntuación igual o menor a dieciséis, indica la existencia de riesgo de padecer úlceras por presión. Cuando la puntuación es igual o menor a nueve el riesgo es elevado.
Proceso de formación, zonas y factores de riesgo.
Proceso de formación de úlceras por presión
Una úlcera por presión no aparece de repente, sino que antes de que se rompa la integridad de la piel se pueden apreciar diferentes signos que deben ponernos alerta. A medida que la lesión avanza, será más difícil su curación, por ello, es enormemente importante que seamos buenos observadores del estado de la piel del paciente, para que podamos tomar las medidas necesarias y evitar su desarrollo.
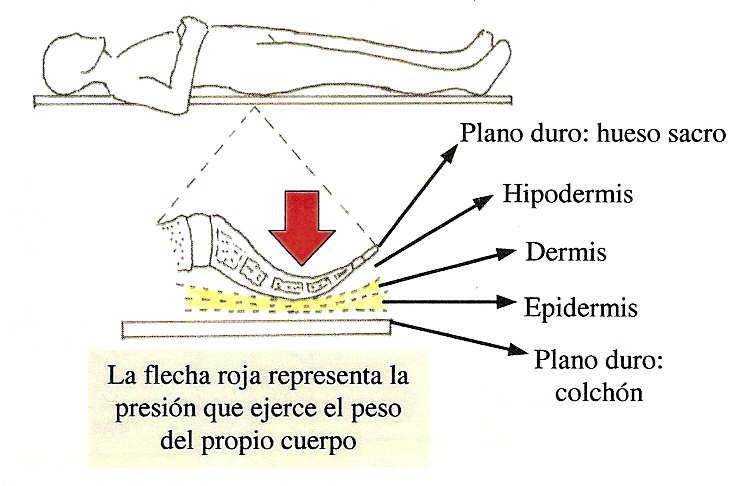
Para que comiencen a formarse las úlceras de presión es necesario que la piel esté comprimida, por tanto, ésta tendrá que estar situada entre dos planos duros: uno de ellos puede se un hueso o prominencia ósea de la persona, y, el otro, un plano externo sobre el que se apoya el paciente (el colchón, la silla o cualquier otro objeto). La presión prolongada de una zona de la piel sobre dos planos duros favorece la aparición de las úlceras.
Durante el proceso de formación y evolución de las úlceras por presión distinguiremos las siguientes fases:
- Fase de pre-úlcera o fase eritematosa: Enrojecimiento de la piel (eritema), que no desaparece cuando el paciente deja de apoyarse sobre esa zona, a veces, puede cursar con escozor en la zona. Es una lesión primaria que afecta a la dermis y a la epidermis.
- Fase de úlcera grado I: Se observa la piel agrietada y con vesículas, son los casos en los que se agrieta la epidermis, e incluso llega a afectar a la dermis.
- Fase de úlcera de grado II o fase escoriativa: Se caracteriza por la aparición de erosión y/o flictena, acompañada, más tarde, de una coloración grisácea o negruzca que indica la necrosis del tejido celular subcutáneo (hipodermis), que produce dolor local. Esta necrosis es reconocible porque forma una costra de color negro llamada escara.
- Fase de úlcera grado III o fase necrótica: La forma de la herida es extensa, se produce una pérdida total del grosor de la piel y la necrosis ha profundizado, afectando al tejido conjuntivo, muscular y, luego, al hueso.
- Fase de úlcera de grado IV: La evolución de la herida ha progresado hasa llegar a afectar de manera importante al hueso, generando procesos de osteomielitis, osteítis, …
El tejido necrosado puede presentarse de varias maneras: amarillento, negro blando, o negro muy duro, y, puede estar adherido a planos profundos o bordes, o por el contrario casi desprendido.
Zonas.
La localización más frecuente de las úlceras de presión dependerá de la posición que adopte el paciente durante más tiempo. Aparecen allí donde existe un apoyo prolongado, (todo apoyo cutáneo que sobrepase las 3 horas), y donde los tegumentos estén cerca de una superficie ósea.
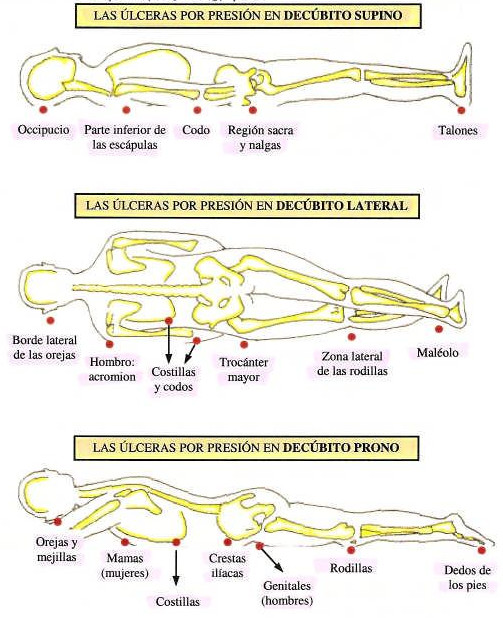
Las zonas más expuestas, donde aparecen con más frecuencia las úlceras por presión, algunas se pueden observar en el dibujo impreso en la página anterior-, y, clasificadas según la posición del paciente, son:
- En la posición de decúbito dorsal o supino: Las zonas más expuestas son: los talones, la región sacra, la región glútea, la espina dorsal, el omoplato, el codo, la región occipital de la cabeza y la nuca. En esta posición, el sacro es la región que soporta la presión máxima.
- En la posición de decúbito lateral (derecho o izquierdo): Las zonas expuestas principalmente son: el borde externo del pie, los maléolos, el lateral de las rodillas, el trocánter, las costillas y los codos, los hombros, el acromión y el borde lateral de las orejas.
- En la posición de decúbito prono: Las zonas más expuestas son: los dedos de los pies, las rodillas, los genitales (en los hombres), las crestas ilíacas, las costillas, los codos, los senos (en las mujeres) y las orejas y mejillas.
- En la posición de sentado o de sedestación: Suelen aparecer principalmente en la región o tuberosidad isquiática y los glúteos, aunque también se producen en la zona poplítea (parte de atrás de las rodillas), los codos, el omoplato y la región escapular (donde los deltoides, el trapecio, …).
- En la posición de Fowler: Las zonas más expuestas son: los talones, la región sacra, el área de tuberosidad isquiática, los codos, la región escapular y la zona occipital de la cabeza.
El 75% de las úlceras por presión están localizadas en: el sacro (40%), los talones (20%) y en el área de tuberosidad isquiática (15%).
Aunque, las anteriores son las localizaciones más frecuentes, debemos tener en cuenta que las úlceras por presión pueden aparecer sobre cualquier otra superficie, prominente o no, que esté sometida a fricción y presión continuada; Este tipo de úlceras, producidas generalmente, por fricción, se denominan úlceras yatrogénicas, de las que a continuación relacionamos el lugar donde pueden aparecer y los mecanismos que las pueden originar:
- En los labios, la lengua, la faringe y la tráquea, y se producen por el uso inadecuado y continuo de tubos endotraqueales (respiración asistida).
- En la mucosa nasal, esofágica y gástrica, debido al uso intensivo de sondas y mascarillas de O2.
- En el meato urinario y uretra, originadas por el uso continuado de las sondas vesicales.
- En la mucosa rectal, por el uso frecuente de sondas rectales.
- En las muñecas y los pies, debido a la fricción de los medios de sujeción mecánica, etc.
- En cualquier parte del cuerpo que reciba una fricción debido a una férula incorrectamente almohadillada.
- En cualquier parte de la piel que se apoye sobre restos de comida (migas) o de arrugas de la sábana en la cama.
Factores de riesgo.
El más importante es la inmovilización, pero no es el único factor que favorece la aparición de las úlceras por presión. Otros factores a tener en cuenta son:
Los factores extrínsecos que actúan sobre el organismo desde el exterior:
- La presión. Es el factor principal, se genera cuando la presión que soporta la piel es superior a la de los capilares cutáneos. Esta presión, continuada, impide la circulación de la sangre y corta el aprovisionamiento de oxígeno a los tejidos (anoxia tisular), de ello se deriva que los tejidos se necrosen.
- Fricción o roce de la piel con la superficie sobre la que se apoya: No es lo mismo presión que fricción. Los pliegues y objetos extraños en la ropa como migas, horquillas del pelo, etc., aumentan la fricción y favorecen las lesiones. Un ejemplo sería cuando al caminar con un zapato mal ajustado, el pié, se desliza continuamente sobre la suela produciéndonos ampollas; La causa de las ampollas (úlceras) es la fricción continuada.
- Humedad de la piel: Cuando la piel está húmeda se macera (se ablanda) lo que favorece su ruptura y el asentamiento de gérmenes.
- Tiempo: Este es un factor común a todos. La prolongación de cualquiera de las tres situaciones anteriores: presión, fricción y humedad, favorecerá la formación de úlceras.
Los factores intrínsecos, actúan sobre el organismo desde el interior. Son característicos del propio paciente y algunos de ellos están relacionados con las enfermedades que padece:
- Sobrepeso y obesidad: A mayor peso del paciente, mayor será la presión ejercida sobre un área de la piel. Está claro: a mayor peso, mayor presión.
- Delgadez: Un tejido celular subcutáneo (hipodermis) muy fino, impide amortiguar la fuerza depresión. La piel es más fácil de comprimir al tener menor calibre.
- Alteraciones de la sensibilidad de la piel: Cuando nos apoyamos mucho tiempo sobre una misma zona de la piel, nuestro organismo nos envía una señal de dolor o cansancio que nos hace cambiar de punto de apoyo, si por pérdida de sensibilidad no llega esa señal, la piel de ese punto de apoyo permanecerá comprimida un tiempo excesivo.
- Movilidad limitada o inmovilidad: Esta situación produce una atrofia muscular, que supone una disminución de tejido blando, acortando el calibre de la piel, y facilitando la compresión entre el plano duro interno (hueso) y el plano externo (colchón, …). Además, la propia limitación de la movilidad impide el cambio frecuente de los puntos de apoyo.
- Edad avanzada: Con el avance de la edad, la piel está menos hidratada y se vuelve más frágil y pierde elasticidad.
- Vascularización deficiente de la piel: Es evidente, que si la piel no está bien vascularizada favorece la formación de úlceras. Esta insuficiencia en la vascularización cutánea puede ser debida a múltiples circunstancias: déficits vitamínicos y proteicos, deshidrataciones, alteraciones de la circulación, edemas, diabetes, arterioesclerosis, etc.
Algunos pacientes presentan unas características tales, que, suponen, por si mismas, un mayor riesgo de formación para las úlceras de presión, como son:
- Enfermos comatosos ingresados en unidades de cuidados intensivos.
- Enfermos geriátricos con grave deterioro de su estado general.
- Pacientes neurológicos con afecciones motoras, sensitivas y psíquicas.
- Parapléjicos.
- Enfermos con trastornos del aparato locomotor que requieren periodos largos de férulas, tracciones, etc.
- Enfermos con procesos degenerativos, neos, SIDA etc. que precisan reposos prolongados.
Medidas de prevención.
La medida más eficaz contra las úlceras de presión es evitar que se formen, es decir, prevenirlas. Las medidas de prevención, intentan aliviar o eliminar la presión, estimular la circulación y conservar la piel limpia y en buen estado, y se han clasificado las siguientes:
- Correcta higiene del paciente. Como mínimo se realiza una vez al día (lavado con jabón neutro, abundante aclarado y secar minuciosamente los pliegues). Mientras se asea al paciente, hay que observar el estado de la piel en busca de áreas enrojecidas (pre-úlcera), principalmente en las zonas de apoyo. Si el enfermo tiene vendajes, éstos deben permanecer secos y estirados. Los cuidados perineales se deben realizar con la frecuencia necesaria, secando bien la zona y aplicando crema y pomada impermeable.
- Aplicación de cremas protectoras y aceites. En aquellos pacientes que presenten sequedad en la piel (ancianos), tras el aseo, debemos aplicar cremas protectoras o aceites frotando la piel superficialmente durante unos minutos. Aunque nos parezca que la frotación puede favorecer la formación de úlceras, esto no es así, pues hay dos diferencias fundamentales:
- la frotación dura sólo unos minutos y
- se realiza con cremas que disminuyen el rozamiento.
- Masajes. Se deben masajear las zonas más propensas a la ulceración para estimular la circulación sanguínea. ¡No se debe masajear una zona que tenga una úlcera instaurada¡
- Condiciones de la lencería en la cama. La ropa de la cama debe cambiarse tantas veces como sea necesario con el fin de mantenerla seca. Debe estar bien estirada y sin arrugas, sin cuerpos extraños (migas) o sustancias irritantes (orina, heces, sudor) y la sábana encimera debe tener una holgura suficiente que permita el movimiento del paciente en la cama.
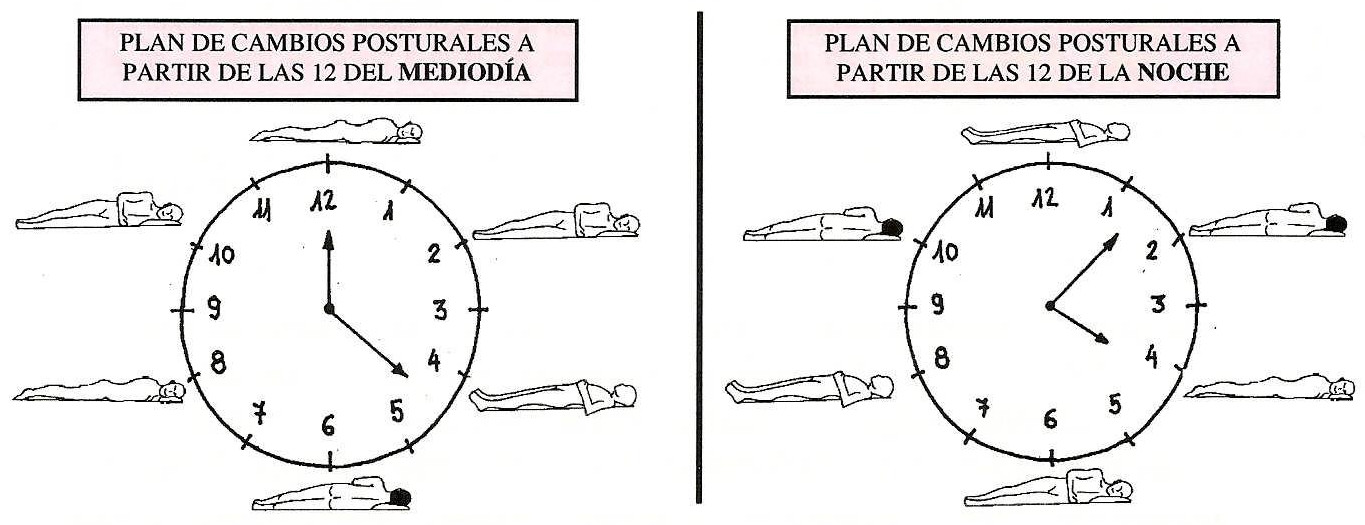
- Plan de cambios posturales. El enfermo debe alternar distintas posiciones en la cama para que los puntos de apoyo sometidos a presión se vayan cambiando. Estos cambios posturales se deben efectuar cada 2-4 horas, según los casos, durante las 24 horas del día. Las posiciones utilizadas son las más comunes del paciente en la cama: decúbito supino, lateral y prono, y, la de Fowler.
- Nutrición adecuada. Vigilaremos que el paciente ingiera la dieta prescrita y, si no está contraindicado, tomará abundante cantidad de líquidos. La dieta debe ser rica en nutrientes favorecedores del buen estado de la piel.(vitaminas y proteínas).
- Realización de ejercicios. Estimularemos al paciente para que realice ejercicios de movilización articular mientras permanece en la cama (gimnasia activa), si el paciente no puede ejercitarse sólo, debemos ayudarle (gimnasia pasiva).Citamos algunos ejercicios a modo de ejemplo: la flexión y extensión de las extremidades, rotación delos pies y las manos, separación y aproximación de las extremidades, lateralización de la cabeza, …
- Uso de accesorios. Para aliviar la presión sobre la piel del paciente. Exponemos un resumen de los más habituales en el siguiente cuadro:
Colchones antiescara | De aire: es muy parecido a una colchoneta de playa. Se coloca entre el colchón y la sábana bajera. Para que sea efectivo debe estar correctamente hinchado, ni muy tenso ni muy sesinflado. Al presionar con el dedo sobre el colchón se debe hundir 1,5 cm. Algunos de estos colchones están conectados a una bomba de aire que hace que aumente ligeramente y de modo alternante la presión en cada uno de los compartimentos del colchón. |
| De espuma de poliuretano: es un colchón de gomaespuma cuya superficie es muy parecida a un cartón de huevos. Se coloca entre el colchón y la sábana bajera. | |
Arco de Anderson | Es una estructura metálica en forma de arco que se apoya en el colchón y se sitúa a la altura de la piernas y pies del paciente. Sobre este arco irá la sábana encimera, la manta y la colcha. Con él se evita que el peso de la lencería caiga sobre los pies. |
| Flotador neumátic | Parecido a un flotador de playa. Está cubierto por un tejido suave (algodón, vendas...). Se coloca en la región sacro-coxígea cuando el paciente se sienta. |
Piel de cordero o "borreguito" | Es una pequeña manta de textura muy suave que se coloca en zonas de roce. |
Cojines y almohadas | Los hay de diferentes materiales (agua, espuma, silicona, gel, aire,...). Si deseamos reducir la presión sobre una prominencia ósea utilizaremos los cojines para realizar la técnica del puente. Ejemplo: si queremos evitar la presión sobre el maléolo interno del pie izquierdo, colocaremos los cojines como se muestra en el dibujo. |
Vendajes | Se utiliza, preferentemente, para la prevención de las úlceras por presión en los talones. Se realiza un almohadillado con algodón que se sostiene con un vendaje. |
Todas las medidas preventivas están pensadas para un paciente encamado, que por la circunstancia que sea no puede levantarse, en cuanto un paciente pueda deambular, se le debe estimular para que lo haga.
Cuando una úlcera por presión se ha formado hay que tomar medidas para curarla, esta curación es difícil y larga. Ante esta situación nos ocuparemos de:
- colaborar con el Enfermero cuando éste realice las curas y
- seguir aplicando las medidas preventivas, teniendo en cuenta que no frotaremos ni masajearemos la zona donde esté una úlcera instaurada.
Aunque no es cometido del Auxiliar de Enfermería realizar las curas de las úlceras, si debe conocer cómo se hacen para poder colaborar eficazmente.
Las funciones de colaboración del Auxiliar de Enfermería en el tratamiento local de las úlceras (curas), son:
- Preparar el equipo necesario: guantes estériles, suero fisiológico, antiséptico, gasas estériles, pomada epitelizante, pomada desbridante, esparadrapo, vendas, pinzas de Kocher, pinzas de disección, bisturí y tijeras rectas. Lo habitual es utilizar el carro de curas, que ya está preparado con todos estos elementos y otros.
- Lavarse las manos y ponerse los guantes.
- Comunicarle al paciente que se le va a curar, normalmente la explicación del procedimiento la realiza el Enfermero.
- Preservar la intimidad del paciente, si es preciso, colocar un biombo.
- A partir de este momento, debemos estar pendientes para ayudar al Enfermero en lo que solicite: mantener al paciente en una postura, proporcionarle material del carro, intentar tranquilizar al enfermo, etc. para la realización de la cura.
- Aunque el tratamiento aplicado en cada cura puede varias, generalmente se siguen estos pasos:
- Se limpia con suero fisiológico “a chorro”.
- Se desbrida si es necesario. (Desbridar es cortar con la tijera o con el bisturí la parte necrosada de la piel y retirarla).
- Se seca la úlcera con gasas estériles.
- Se le aplica el antiséptico y la pomada epitelizante o cicatrizante.
- Se cubre la úlcera con un apósito estéril.
- Se acomoda al paciente, y, a continuación, se recoge, desecha y limpia el material.
Es posible evitar las úlceras mediante la identificación de los pacientes de alto riesgo y la instauración continua de medidas preventivas adecuadas.
Debido a la gran importancia que tiene el masaje, en la prevención de la formación de úlceras de presión, a continuación desarrollamos este concepto de forma monográfica.
Entendemos por masaje todas las maniobras manuales o mecánicas ejecutadas por todo el cuerpo o parte de él, que estimula la circulación sanguínea en las regiones en las que se aplica, favorece la relajación muscular y psíquica, reduce la sensación de cansancio, alivia el dolor y mejora el estado de la piel. En la ejecución del masaje es habitual utilizar cremas o lociones que facilitan el deslizamiento de las manos.
Como Auxiliar de Enfermería debemos saber dar masajes manuales a los pacientes, normalmente, si no está contraindicado, se realiza diariamente tras el aseo del enfermo. Este cuidado no se aplica a todos los pacientes, debido a la escasez de tiempo y la sobrecarga laboral, pero es imprescindible su aplicación, mientras no esté contraindicado, a los pacientes que van a estar encamados mucho tiempo, con problemas circulatorios, con dolor muscular por tensión, pacientes ansiosos o intranquilos, o con fatiga muscular generalizada y a los ancianos con la piel seca, poco elástica y débil.

El conocimiento profundo y la aplicación de todos los tipos de masajes es competencia de los fisioterapeutas. A continuación vamos a describir aquellos que podemos realizar, si así nos lo indican:
- Acariciamiento. Se realiza con las manos extendidas y ejerciendo una ligera presión, empleando movimientos acariciantes de una gran superficie corporal (espalda, extremidad inferior, etc.).
- Fricción. Para conseguir deslizar la piel sobre los tejidos situados debajo de ella, utilizamos las yemas de los dedos y aplicamos una presión mayor que la del acariciamiento.
- Amasamiento. Con nuestra mano cogemos un músculo del paciente entre el pulgar y el resto de los dedos, procuramos separar el músculo del hueso y lo comprimimos. Esta maniobra la repetimos a lo largo del músculo y podemos extenderla a otros grupos musculares.
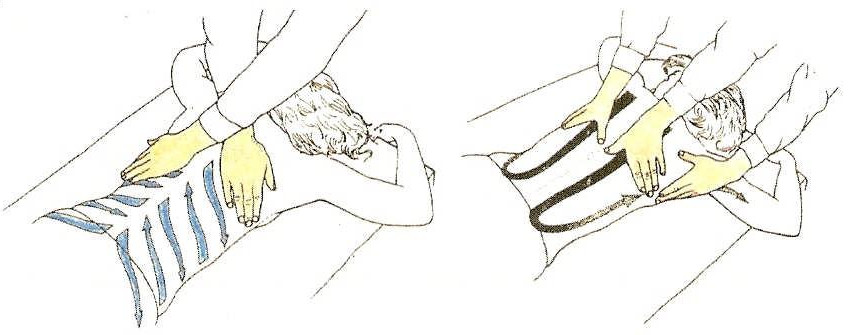
Los distintos tipos de masajes se pueden aplicar combinados en múltiples áreas del cuerpo. Estas maniobras deben ser gratificantes para el enfermo, pero, si durante la realización del masaje, el paciente presenta dolor o “disconfort” se debe interrumpir.
Para la realización de los masajes, en general, se aplican las siguientes normas:
- Los masajes que se aplican inmediatamente después del aseo del paciente no deben durar más de 5-10 minutos.
- Nunca debemos dar un masaje de forma precipitada.
- El masaje debe seguir un ritmo constante, comenzando siempre con maniobras suaves e ir aumentando progresivamente la presión para, luego, finalizar con maniobras suaves.
- Si a un paciente no se le puede posicionar en decúbito prono, lo colocaremos en decúbito lateral lo más cerca posible al borde de la cama, dentro de unos límites de seguridad.
- No aplicaremos lociones ni cremas sobre zonas lesionadas.
- Mientras realizamos el masaje observaremos minuciosamente la piel, para localizar las zonas enrojecidas (fase de pre-úlcera o fase eritematosa).
- Cuando las manos queden secas volveremos a aplicar loción o crema.
- El masaje de realizará con firmeza y seguridad, ¡sin confundir firmeza con brusquedad!